乳がんを診察するため来院される患者さんには、乳がんとはっきり診断がついてくる方やご自身でしこりを触ったという方、検診で要精密検査と判断されて、詳しく検査を受けたいといって来られる方など様々な状況の方がいらっしゃいます。また、検査結果で判明するがんにも多くのタイプ分類がなされており、一人ひとりに最適な治療法を考えていく必要があるといいます。聖路加国際病院ブレストセンター長の山内英子先生にお話を伺いました。
乳がん治療の流れ―問診から検査、診断まで
まずは問診にて既往歴や家族歴、実際の症状などを伺います。
聖路加国際病院ブレストセンターの全ての診察室には超音波器具が設置されており、診察時に超音波検査を行います。マンモグラフィーは撮る場合もありますが、被ばくを避けるため、すでに別の病院などで撮影を済ませていたり、患者さんの年齢が若ければ撮らないこともあります。
しこりがみつかった場合、触ったしこりの性質の詳細を確認するため、生検(せいけん)を行って、その組織が悪性であるかどうかを調べます。
乳がんであると診断がついたら、さらに精密検査(MRIやCT、骨シンチグラフィ、腫瘍マーカーなど)を行います。また、適切な治療選択をするため、ご家族や近い血縁内に乳がんの方がいた場合は遺伝カウンセリングを受けていただきます。
これらの検査で、後述する乳がんのタイプや浸潤の有無を確認してから具体的な治療方法を決定していきます。
●乳がんの治療法を決定するために―がんの種類を見極める
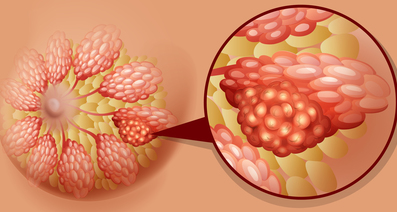
<乳がんのタイプと種類 浸潤がんか非浸潤がんか>
乳がんには大きく分けて浸潤がん・非浸潤がんの2種類があります。
①浸潤がん
乳房内の乳管の内面を覆う細胞層から発生し、さらにその層を越えて拡がっていくがんです。
②非浸潤がん
乳管の内面を覆う層に異常な細胞が発生したもので、乳管内がんとも呼ばれます。「乳管」や「腺葉」の中にがん細胞がとどまっている段階のがんで、しこりを触れないことが多くあります。
乳がんのがん細胞のタイプはどれか? サブタイプを知るために
がん細胞には様々な形状(専門的にはサブタイプと呼びます)があります。
たとえばがん細胞によって、ホルモン受容体(エストロゲンやプロゲステロンに反応する受容体)を持っているタイプと持っていないタイプがみられます。また、HER2というがん細胞の増殖を促すタンパク質が陽性であるがんと陰性であるがんがあります。さらに、がん細胞にもおとなしいものから増殖が活発なものまであり、これによって増殖能力も異なります。これら3つのタイプを組み合わせると、5つのパターンに分類できるのですが、これら5つのタイプはそれぞれ効果が見込める治療法が異なります。

(がんのサブタイプ分類)
ご説明してきた浸潤がん・非浸潤がんの違いや、上図のようながん細胞のタイプによって、手術のアプローチ法、再建のタイミングや術後の抗がん剤の必要性、胸を温存した場合の放射線療法やホルモン療法の適応などは変わってきます。このように乳がんは、個人によって大きく治療法が変化する疾患といえます。
乳がんを手術する前の治療としての術前化学療法で縮小手術を目指す
術前化学療法とは、進行した乳がんに対して術前から抗がん剤治療を行うことを指します。ただし必ず行われる治療ではありません。手術の前に抗がん剤を投与する場合もあればそのまま手術に進む場合もあります。
術前化学療法のメリットは、手術で取る胸の量を縮小できる可能性がある点です。術前化学療法によって腫瘤が小さくなれば、縮小手術(胸を大きく取らない手術法)が可能になりますから、乳房を温存できます。
たとえば化学療法前には4㎝であった腫瘤が、抗がん剤によって1㎝程度まで縮小すれば、手術時に取る胸の量は少なくなり、術後に残る胸の形もきれいに留まります。術前化学療法はこういった可能性を求めるために行われる治療法です。
また、術前化学療法には治療効果を確認しやすいというメリットもあります。
センチネルリンパ節生検―不要なリンパ節郭清を防ぐ
かつて乳がんの手術では、ほとんどすべての患者さんに腋窩リンパ節の切除が行われていましたが、腋窩リンパ節を切除すると合併症の発症率が高くなり、術後に上腕の浮腫が現れる方が多くいました。
腋窩リンパ節の郭清は乳がん細胞の転移の有無を調べるため、重要なことです。ただし転移がない場合は、正常なリンパまで切除してしまう可能性があります。
現在、乳がん患者の10年生存率は80~90%と高い水準にあります。ですから、現在は不要なリンパ節郭清を防ぐために「センチネルリンパ節生検」が行われています。
※センチネルリンパ節生検とは、術前、ラジオアイソトープあるいは色素を注射して門番のように存在しているリンパ節(センチネルリンパ節)をみつけ、術中にこのセンチネルリンパ節を摘出して、ここにがんの転移が確認できるかを調べる術中迅速診断の一つです。
センチネルリンパ節と身体の関係―センチネルリンパ節は城の「門番」である
センチネル(sentinel)とは元々「見張り番」や「監視者」という意味を持ちます。センチネルリンパ節は、がん細胞が最初に転移するリンパ節ということができます。ここではセンチネルリンパ節を門番だと考えていただいて問題ありません。
わかりやすくするために人の体をひとつの城と捉えてみましょう。通常、城の入口には門番が待機しています。敵に侵襲を受けた場合、そこにいる門番が門の前で食い止めていれば城には心配いりません。しかし、門番が敵に突破されていれば、城を救出しなければなりません。
この判断をするために、前述したセンチネルリンパ節生検が行われています。門番であるセンチネルリンパ節をみて、その部分ががん細胞に突破されていなければ、城であるその先は危害が及んでいないといえますから、センチネルリンパ節以降を切除する必要はありません。この方法が確立されたために、乳がん手術は急速に縮小手術へと変化してきているのです。
局所治療① 乳がんの手術治療―乳房切除術と乳房部分切除術
上記の術前検査や術前化学療法、センチネルリンパ節生検を患者さんの容態に応じて行ったうえで、手術が適応される方は手術に移ります。
手術には大きく分けて乳房部分切除術(にゅうぼうぶぶんせつじょじゅつ)と乳房切除術(にゅうぼうせつじょじゅつ)の2種類があります。
*乳房部分切除術
乳房の一部分のみを取る方法です。一部のみを切除するため胸がきれいに残り、胸の形も綺麗に仕上がります。聖路加国際病院ブレストセンターでは乳輪の周りからアプローチするため、ほとんど傷跡もわかりません。
ただし、乳房部分切除術はがん細胞を残すため、どうしても術後の放射線治療が必要になります(放射線を照射しなければがんが再発する可能性が高くなるためです)。

*乳房切除術
乳房切除術は胸筋を温存し、皮膚の一部を含めて乳房を全摘する手術です。乳房再建手術を行うこともあります。
※現在、胸筋を切除する方法はほとんど行われていません。

乳房再建には一次再建(手術と同時に行われる)と二次再建(術後時期をおいて行う)の二種類の方法がありますが、聖路加国際病院では一次再建を選択される方が圧倒的に多いといえます。やはり、女性である患者さんは、麻酔が切れて目が覚めたときに胸の膨らみを実感できたほうが安心できるでしょう。
乳房再建について―一次再建と二次再建
乳房再建には人工乳房(インプラント)というシリコンバッグを挿入する方法と、患者さん自身の背中やお腹の筋肉、脂肪を使う方法(自家組織)の2種類があります。
2014年より人工乳房(インプラント)を用いる方法が保険適応され、シリコン素材も改良を重ねられているため、こちらの方法を選ぶ患者さんが多いです。一方、自家組織を用いる方法は侵襲性(患者さんへの肉体的な負担)が高く、入院期間も長くなります。また傷跡も胸部と摘出した組織の部分の両方に残ることもあります。それぞれのメリット、デメリットを理解したうえで、ご自分にあったものを選択していただきます。

(関連記事:佐武利彦先生『乳房再建 同時再建と二次再建』)
放射線治療について
放射線治療は局所治療の一種で、乳房を温存した場合とリンパ節に転移があった場合に用いられる治療法です。目的は再発の予防になります。
乳がんに対する全身治療の選択肢―ホルモン療法と化学療法
全身治療には、大きく分けて化学療法とホルモン療法のふたつがあります。
全身治療を行う場合はどちらの方法を用いるのか、あるいは併用するのかは、前述したがん細胞のタイプ(サブタイプ)によって異なります。一般的にはホルモン受容体が陽性であればホルモン療法が効果的であり、陰性であれば化学療法が適応されます。また、HER2が陽性であれば抗HER2療法が効果的です。

※ルミナルAタイプ:ホルモン受容体が陽性のタイプ(ホルモン剤による治療が有効)
※ルミナルBタイプ:ホルモン受容性が陰性のタイプ(ホルモン剤による治療効果が薄い)
(1)リンパ節転移が多い場合など、化学療法が必要なこともあります。
(2)ホルモン療法単独の場合もあります。
乳がん手術における術後の流れ―定期検査の間隔は?
術後数年間は定期的に検査を行うといわれていますが、検査は1年に1回程度、症状があればする程度でよいでしょう。無理に何度も検査をしていただく必要はないと考えます。
乳がん検診のリスクを知る―健診の不利益と乳がん検診について
近年、国が声をあげて乳がん検診を呼び掛けており、実際に検診率も上昇しています。検診を受けて早期にがんが見つかれば早期治療が望めますが、検査や治療には、ベネフィット(利益)がある一方でリスク(不利益)もあることを知っておく必要があります。
元来検診とは、有効性の確立した検診や徹底した精度管理を正しく行うものであり、その目的は死亡率の減少にあります。死亡率減少は検診の利益にあたります。一方、検診には不利益も存在します。不利益には検査に伴う被ばくや良性疾患への無駄な細胞診、精査機関の負担、患者さんへの心理的・時間的な拘束、経済損失など、非常に多くの問題が挙げられています。
こうした「検診の不利益」が、一般にはあまり周知されていないように感じます。
乳がん検診を行うことで生じる不利益の例
検診の重要性は長く叫ばれていますが、実際に検査を行ってどれだけ乳がんが発見できるでしょうか。
ある調査によれば、マンモグラフィーに超音波を加えた乳がん検査を行っても、発見できる浸潤がんは少なかったといいます。また、最初の病院で要精査といわれて不安になり、聖路加国際病院にいらした患者さんに対してアンケートを行ったところ、HADSスコア(不安の尺度を測るスコア)ががん患者さんよりも高かったことが判明しています。
これまで、日本は検診率の向上を目指して啓発活動を続けてきました。もちろん、検診の重要性を訴えることは大切です。ただし、検診には上記のような不利益もあるということはまだ伝えられていません。患者さんも「検診すれば安心」というわけではないことを知っておく必要があるでしょう。
これからの乳がん治療―検診に頼らない方法を構築する
がんの遺伝的な背景が分かってきた現代は、病気になる前の予防医療が可能な時代であり、今後はリスクに基づいた個別検診が必要になります。
これまでは、「症状」に基づく医療が中心でした。つまり、1万人の患者に薬を使って何人に効くのかを調査し、その効果に基づく医療が行われていたということです。
現代は遺伝子変異の状態、その人の体つき、買い物をした時刻、食べたもの、生活習慣、生活活動、がんのなりやすさなどがすべてビッグデータとして集約される時代であり、これらを個別解析してその方に適した医療を選択することも不可能ではなくなってきています。
関連の医療相談が45件あります
先日の健康診断にて乳がん健診カテゴリー2と結果が来た
先日の健康診断にて乳がん健診カテゴリー2と結果が来ました。 自覚症状などはありません。 今回がはじめてのマンモグラフィー検査でした。 いちど病院に行って診察してもらうべきでしょうか。
乳がんの診断内容について
左胸、乳がんと診断され、全摘出が必要と言われました。それ以外の治療法が無いかが知りたいです。
乳がんの骨転移の痛みについて
7年前に左乳房全摘手術をうけました。その後抗がん剤、ホルモン療法を経て経過観察になりました。先日腫瘍マーカーの上昇が見られ、骨シンチとCTをとりましたが、明らかな所見はありませんでした。ただ、胸骨所見が不鮮明でおそらく転移ではないと経過を引き続き見ることとなりました。 一週間くらい前から右の鎖骨下に痛みがあり、痛みがひきません。前日までは痛みも何もなかったので、寝る姿勢が悪く、筋を痛めたのかとも思いますが、転移かと心配です。姿勢によっては痛みを感じませんが、不意に動かしたり、一部分を押すと痛みます。 骨転移の場合、昨日今日のレベルで急に痛みが現れるものなのでしょうか。 また、痛み方はどのようなものが一般的でしょうか。 よろしくおねがいします。
乳がんと卵巣の関係について
乳がんで、まもなく抗がん剤が始まります。卵巣にチョコレート嚢胞があり、経過観察中なのですが、乳がんの人は卵巣や子宮のがんにもなりやすいと聞いたことがあり、卵巣の検査には少し早いのですが、診てもらいたいと思っています。 抗がん剤治療中でも、卵巣の検査は可能ですか?何かしら抗がん剤の影響がでたりしませんか? 宜しくお願い致します。
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「乳がん」を登録すると、新着の情報をお知らせします