「息切れ」や「息苦しさ」を引き起こす原因にはどのようなものが考えられるでしょうか。年齢のせいだと思い込んだり、また長年の喫煙が引き起こす慢性閉塞性肺疾患(COPD)、狭心症や心不全などを想起される方が多いかもしれません。
しかし、「肺高血圧症」というあまり耳慣れない病気が「息切れ」や「息苦しさ」を引き起こしている場合があります。肺高血圧症は死にいたることもある非常に恐ろしい病気ですが「肺高血圧症といえばこれ」といった特別な症状がないため見過ごされることも多いです。また、原因も多岐にわたっており、その把握が難しい状況になっています。
肺高血圧症は5つに分類されるのですが、中でも「慢性血栓塞栓性肺高血圧症(CTEPH)」「肺動脈性肺高血圧症(PAH)」は難病と考えられています。この記事では横須賀市立うわまち病院循環器内科部長の岩澤孝昌先生に、CTEPHについてお伺いしました。
肺高血圧症の分類と慢性血栓塞栓性肺高血圧症(CTEPH)
肺高血圧症はその原因により、下記の5つに分類されています。
第1群:PAH
- 第1’群:肺静脈閉塞性疾患および/または肺毛細血管腫症
- 第1’’群:新生児遷延性肺高血圧症
第2群:左心性心疾患による肺高血圧症
第3群:肺疾患や低酸素血症による肺高血圧症
第4群:CTEPH
第5群:原因不明の複合的要因による肺高血圧症
そして、血栓が原因で肺高血圧症が引き起こされているものを第4群:慢性肺血栓塞栓性肺高血圧症(chronic thromboembolic pulmonary hypertension:CTEPH)と呼びます。この病気は国に難病指定されており、毎年、実態調査が行われています。
慢性血栓塞栓性肺高血圧症(CTEPH)のメカニズム
血栓と器質化とは?
血液はそもそも固まりやすい性質を持っています。この固まりやすい性質のおかげでけがなどで出血したときでも血液が固まり、止血できるのです。しかし、これが何らかの理由により血管の内部で血が固まってしまうことがあります。この血の塊を血栓といい、病態は血栓症と呼ばれます。また、この血栓が血管内を飛んでいき、どこかの血管を防いでしまうことを塞栓症といいます。
仮に血栓ができても、それは通常、自然と溶けてしまうので大事には至りません。しかし、何度も繰り返し固まることで、血栓はやがて血管内にこびりついて溶けにくくなってしまいます。これを器質化といいます。
器質化した血栓によって肺動脈が閉塞することで、肺高血圧症が引き起こされる
血栓が肺の血管にこびりついたり、詰まったりすることで肺の血液が流れにくくなります。その結果、肺動脈圧が上昇してしまいます。そしてこれが慢性化する(6か月以上)と名前のとおり、慢性血栓塞栓性肺高血圧症(CTEPH)と診断されます。
より正確に表現するなら、慢性血栓塞栓性肺高血圧症(CTEPH)とは器質化した血栓によって肺動脈が閉塞し、肺血流分布ならびに肺循環動態の異常が持続(6か月以上)している病態であり、なおかつ慢性肺血栓塞栓において平均肺動脈圧が25mmHg以上の肺高血圧を合併している場合をいいます。肺動脈平均圧が30mmHgを超える場合、肺高血圧は時間経過とともに悪化することが多く、圧が高いほどその後の経過は悪くなり、生存率も低くなります。
慢性血栓塞栓性肺高血圧症(CTEPH)の症状
CTEPHは心臓への負担が大きいことが問題
肺高血圧の状態で肺に十分な血液を送るには、心臓の右心室がより強い力で血液を送り出す必要があります。心臓はその収縮力がポンプの役割を果たしますが、より強い力で血液を送り出し続けることで、右心室の筋肉が必要以上に発達(右室肥大)してしまいます。その結果、右心室が拡大したままで縮まなくなります。こうして右心室が疲れて機能が弱まった状態を右心不全といい、肺での酸素を取り込む機能が不十分になることで、体に酸素が行き渡らず「息切れ」「息苦しさ」につながるのです。
初期のCTEPHでは症状がない――症状が現れたときには進行している
初期のCTEPHでは特別な自覚症状がありません。運動した際の「息切れ」「息苦しさ」が主な症状ですが、加齢や運動不足による「息切れ」と違いがないため、気付きにくい側面があります。
しかし、症状が進行すると息苦しさがひどくなり、失神が見られることもあります。また、心臓の機能が低下した段階では、足のむくみや体重増加、お腹に水が溜まるといった症状が現れるようになります。
慢性血栓塞栓性肺高血圧症(CTEPH)の検査
造影CTで血栓があることが分かり、その状態が6か月間以上にわたる場合には肺血管造影を行い、病変を診ていきます。
CTEPHは形態学的に中枢型と末梢型の2つに分けられます。
- 中枢型:肺動脈の中枢側に主な病変がある
- 末梢型:区域肺動脈より末梢側に主な病変がある
末梢型の病態の診断には肺血流シンチグラムが有効です。これは、ごく微量の放射性同位元素を吸入、または静脈注射し、放出される放射線量を画像化するものです。CTや血管造影ではとらえることのできない肺の末梢の状態を診ることが可能です。
CTEPHを予防には? 急性肺塞栓症からの移行を防ぐ
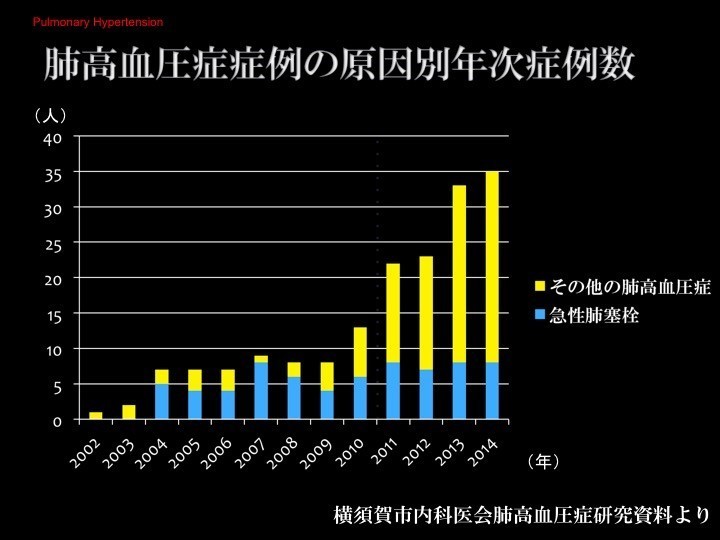
急性肺塞栓とは?
血栓が肺に詰まることを肺塞栓といいますが、急性肺塞栓は循環器内科医にとって、心筋梗塞と同じくらいありふれた病気です。急性期の死亡リスクは心筋梗塞と同じくらいであり、11%の方は病院にたどり着く前に亡くなっています。
心筋梗塞は3~4割が病院にたどり着く前に亡くなっていますが、急性肺塞栓にも心筋梗塞と同じ要素があり、診断さえつけば死亡率は低く抑えられる病態です。
急性肺塞栓が慢性血栓塞栓性肺高血圧症(CTEPH)につながる?
肺高血圧症において問題となるのは、急性肺塞栓やDVT(深部静脈血栓症、いわゆるエコノミークラス症候群)など血栓のある患者さんのうち、2年経過するとCTEPHという病態に移行する方が3.8%いるという点です。かつては0.2~0.5%と、1%にも満たなかったものが、今では3.8%がCTEPHに移行してくるのではないかといわれています。
急性肺塞栓症の急性期における治療、慢性期に入ってきたときに再発させないということ、そしてCTEPHに移行させないということはいずれも重要です。もちろん、全ての方が急性の肺塞栓症を呈して見つかってくるわけではないため、その部分にのみフォーカスして対策をしても全体として大きな変化につながるとはいえませんが、やはり急性の肺塞栓症についても注意が必要であると考えています。
慢性血栓塞栓性肺高血圧症(CTEPH)の治療
CTEPHの治療方法には、外科的な肺動脈血栓内膜摘除術(PEA)と、内科的なカテーテル治療であるバルーン肺動脈拡張術(BPA)の2種類があります。
中枢型のCTEPHにはPEA
先にCTEPHに中枢型(肺動脈の中枢側に主な病変がある)と末梢型(区域肺動脈より末梢側に主な病変がある)の2種類があるとお伝えしましたが、中枢型のCTEPHはこのPEAのよい適応であるとされています。
末梢型のCTEPHにはBPA
一方、細い血管で狭窄・閉塞が起こる末梢型のCTEPHはPEAの適応となりません。これに対して、器質化した血栓を全て取り除くことができなくても、バルーンカテーテルで部分的に血管内を拡張すれば肺動脈圧の低下が期待できるということで開発されたのがBPAです。このほか、肺血管拡張薬を中心とした薬物療法を併用し、肺動脈圧を下げる治療を行います。
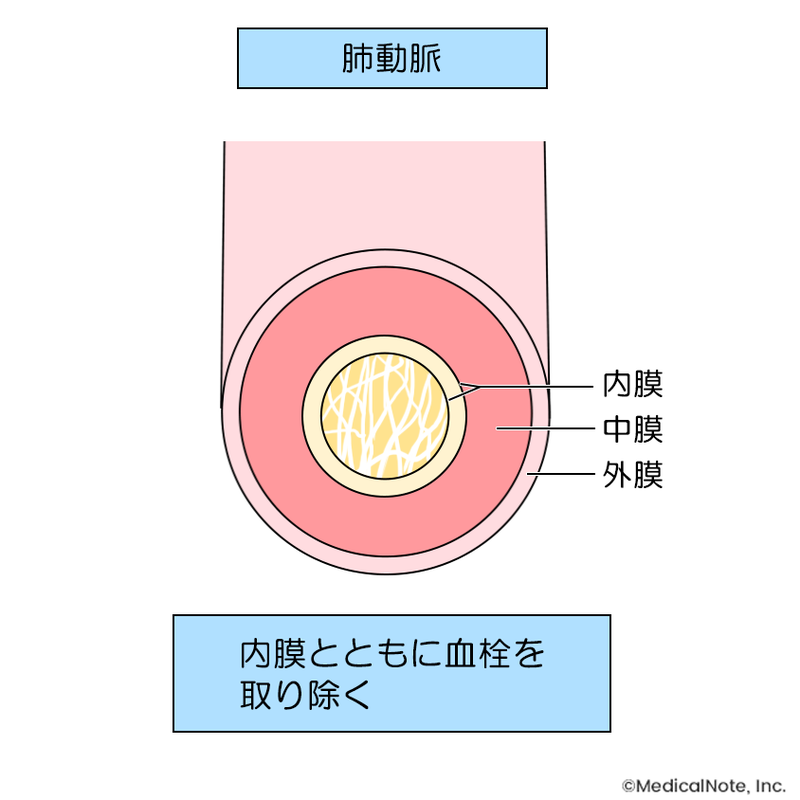
慢性血栓塞栓性肺高血圧症(CTEPH)に対する肺動脈血栓内膜摘除術(PEA)とは?
慢性血栓塞栓性肺高血圧症(chronic thromboembolic pulmonary hypertension:CTEPH)は、血栓が肺の血管に詰まって肺高血圧症となるため、この原因となる血栓を取り除く手術が行われます。これが、肺動脈血栓内膜摘除術(PEA:pulmonary endarterectomy)です。
基本的なスタンスとしては、CTEPHであっても、手術を第一選択として考えています。しかし、手術を実施できる病院は限られており、全ての患者さんにPEAを行えるわけではありません。手術を行う場合には、症例数の少ない施設よりもハイボリュームセンターと呼ばれる手術成績のよい病院に紹介して手術をしてもらうべきであると考えます。
肺動脈血栓内膜摘除術(PEA)のエキスパート
CTEPHに対するPEAのエキスパートとしては、横須賀市の近隣であれば横浜南共済病院の心臓血管外科部長の孟真(もう・まこと)先生がおられます。首都圏では慶應義塾大学病院や千葉大学病院、関西であれば岡山医療センターの周囲の大学病院が考えられます。
実際にそういった施設で検討した場合、手術のエキスパートである外科医から見れば、多くの症例は内科のバルーン肺動脈拡張術ではなく、手術の適応であると判断されるでしょう。それは手術が根治的な治療であり、最初に選択されるべき治療だからです。
CTEPHに対する血栓内膜摘除術(PEA)の手術適応
では、PEAの適応となる患者さんはどのような方なのでしょうか。その条件を以下に示します。
- 平均肺動脈圧(mPAP)≧ 30 mmHg
- 肺血管抵抗(PVR)≧ 300 dynes・sec・cm-5
- 血栓の中枢端が主肺動脈から区域動脈にかけて存在する(中枢型、Jamieson I・II 型)→よい適応
- 区域動脈以下の閉塞(末梢型、Jameison III 型 )→慎重に決定する
- NYHA分類III〜IV度で、重篤な全身合併症がない(高度心不全合併例は内科的治療を優先する)
- 高齢者(70歳以上)で末梢型は内科的治療を優先する
- 鑑別診断(PAH、腫瘍塞栓)が必要
- 重症の末梢型に対しては肺移植の可能性を検討する場合がある
特に重要なのは3番目のところです。CTEPHの中でも中枢型と呼ばれる病態の患者さんについては、やはり手術が第一選択となります。しかし、超高齢で手術リスクが高い、あるいは末梢塞栓・末梢の閉塞が強いといった場合には、内科的な治療の併用あるいは内科的治療のみで行うということを検討していきます。
当院では、心臓血管外科の医師を含めて検討を行い、個々の症例に対してPEAの適応がないかどうかということを最初に相談するようにしています。そのうえでどう考えても今回は内科的治療がよいと思われるご高齢の患者さんやハイリスクな患者さんについては、バルーン肺動脈拡張術(BPA)を検討しています。
慢性血栓塞栓性肺高血圧症(CTEPH)に対するバルーン肺動脈拡張術(BPA)とは?
バルーン肺動脈拡張術(balloon pulmonary angioplasty: BPA)は、頚部(くび)や腕、脚の付け根などの太い血管からガイドカテーテルを挿入し、血栓のある病変部まで進め、ワイヤーを通過させてバルーンカテーテルで狭窄部位を拡げることによって血流を確保する治療法です。
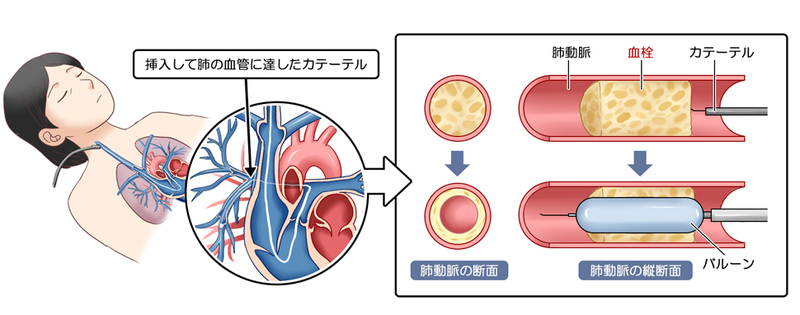
手術に比べて患者さんの体の負担が少ない治療であるため、繰り返し行うことができるという利点もあります。ただし、完全に血管が詰まっていてその先に血流がないようなところに硬いワイヤーを通すということは基本的に行いません。
バルーン肺動脈拡張術(BPA)の治療効果
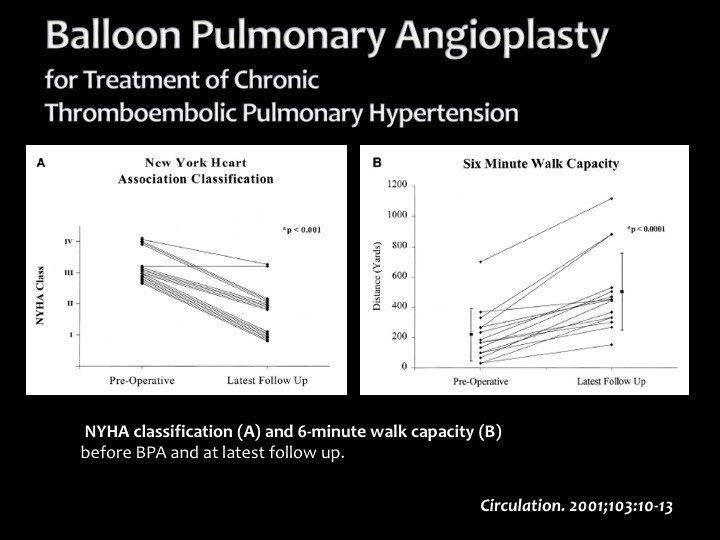
これは2001年、世界で初めてBPAが報告された症例です。BPAを行った結果、どれくらいよくなったかということをWHOの重症度分類=NYHA分類と6分間歩行で評価しています。
左はWHOの重症度分類、いわゆるNYHA分類のClass II、 IIIの段階で見つかったものが、BPAを行うことによってClass I、IIにステージが下がっていくということを示しています。実際に肺血管抵抗に関してもよくなっていますし、右の図に示された6分間歩行の結果も大きく改善されています。
症例で見るバルーン肺動脈拡張術(BPA)
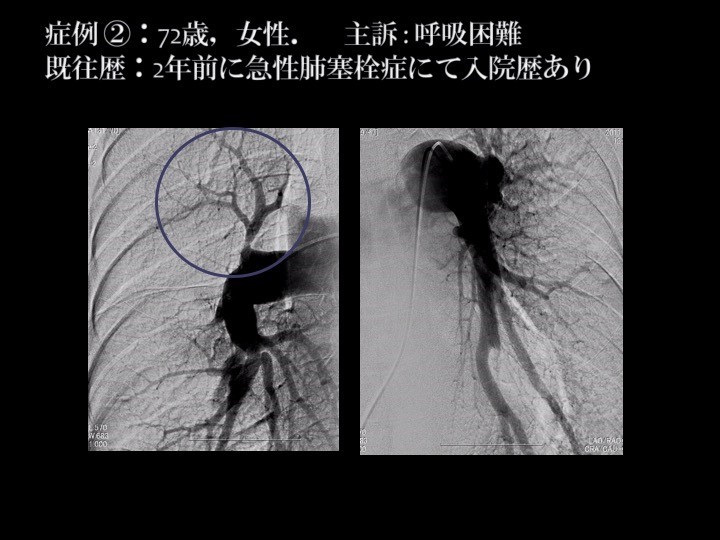
これは当院における72歳の女性の症例です。この画像でも〇囲み部分のように血管が詰まっているところがいくつか確認できます。血流が妨げられて画像上で薄くなっている部分を血管内視鏡というカメラで見たところが下の画像です。
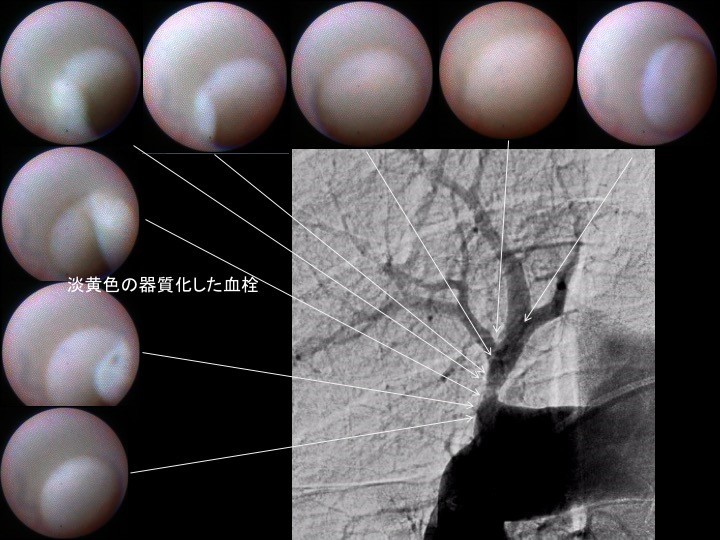
血栓は通常、赤く見えますが、このように壁にへばりついて器質化した血栓は白っぽく写っています。器質化した血栓はヘパリンや血栓溶解剤を使っても溶けません。ところがこの部分をバルーンで拡張してみると、へばりついていた血栓が剥がれ、血管に新しい枝ができて再生していきます。
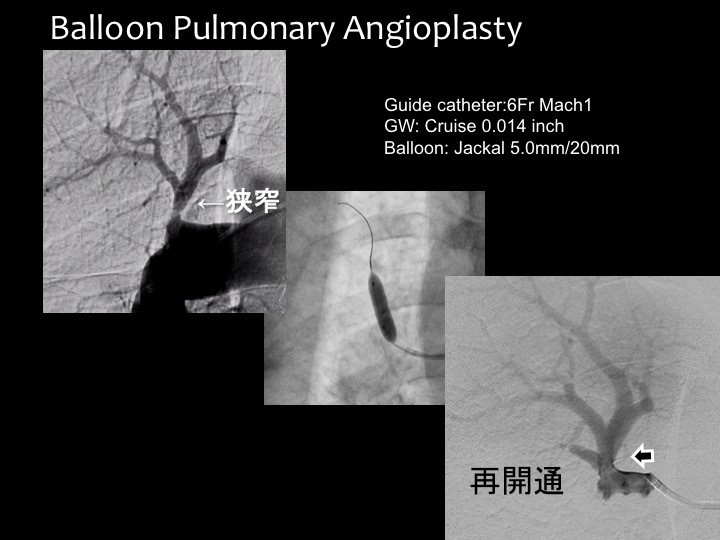
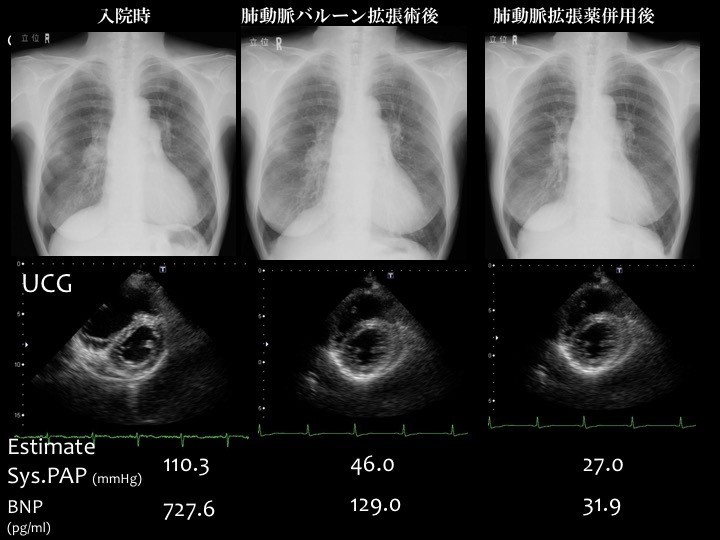
この患者さんの場合、ところどころに点在する塞栓部に対してBPAを施行した結果、110mmHgほどあった圧力が46mmHgに下がり、肺動脈拡張薬を併用することで最終的に27mmHgにまで下げることができました。煙突の煤(すす)のように付いていた器質化した血栓を、あたかも煤払いをするように全部拡げていくことで圧が正常化し、727.6もあったBNPの値が31.9になりました。この方は今もお元気で普通に生活していらっしゃいます。
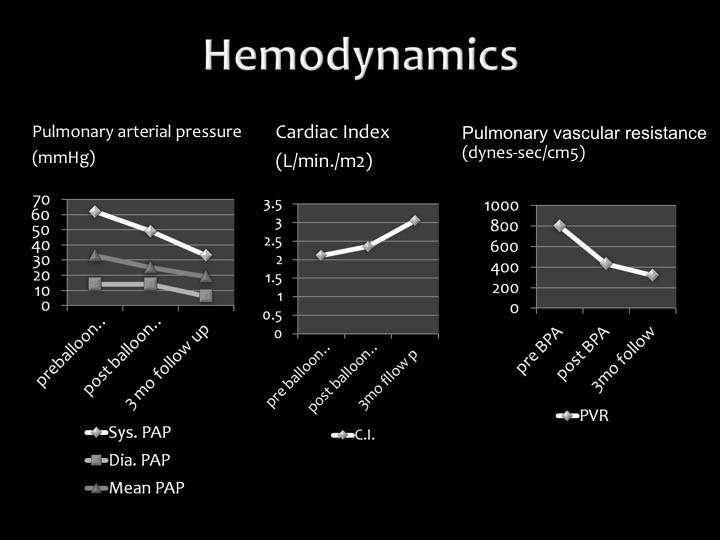
血行動態(Hemodynamics)は上図のとおりです。肺動脈圧(Pulmonary arterial pressure)が正常化し、心機能を表す心係数(Cardiac Index)も上昇しています。血管抵抗もまったく正常とまではいえないものの、まずまず下がってきています。この患者さんは内服の血管拡張薬で治療を続けながら、今も元気に生活されています。
私たちがこれまで治療してきたデータでは、PEAやBPAでしっかりと治療を行っていくと、1年後には平均の肺動脈圧が下がり、血管抵抗も下がってきて、心係数はそれほどに変わらないものの、肺動脈圧はきちんと下がってくるという結果が出ています。
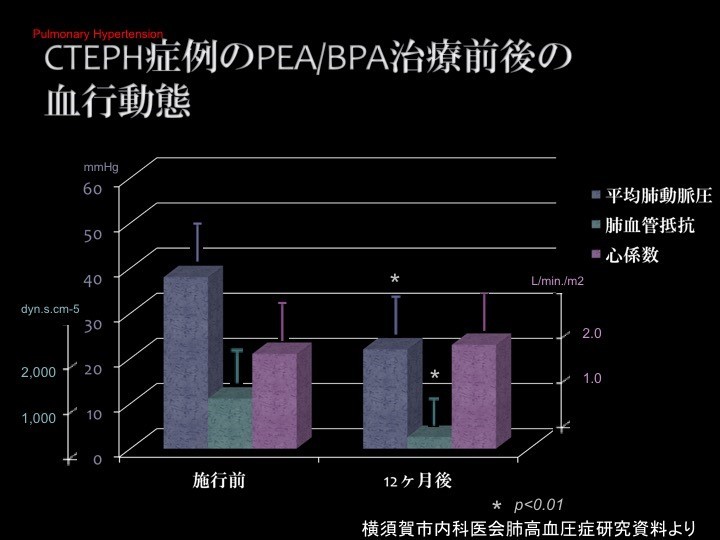
データで見る慢性血栓塞栓性肺高血圧症(CTEPH)の予後
以下にお示しするのは私たちのデータではなく、大規模試験において平均肺動脈圧の値ごとに見たCTEPHの予後調査の結果です。
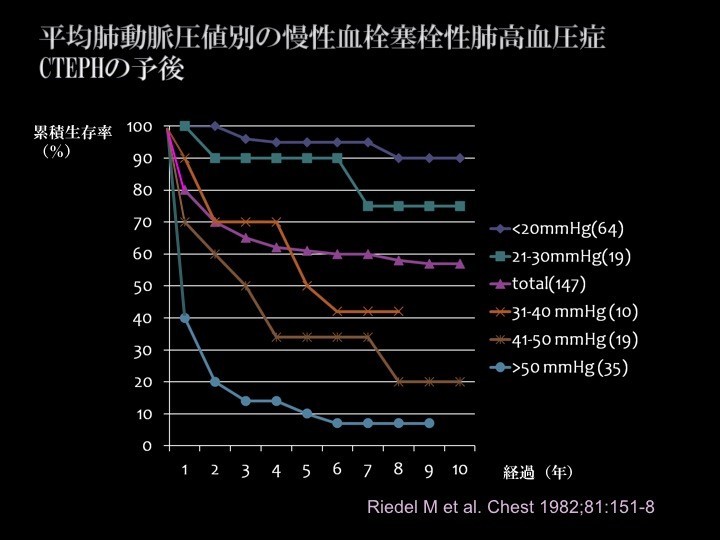
平均の肺動脈圧が50mmHg以上に上昇している患者さんは、5年を経過すると生存率が10%しかありません。41~50mmHgの患者さんでは35%、30~40mmHgの患者さんで50%です。これに対して肺動脈圧が正常値の方は5~6年を経過しても生存率が90%以上です。
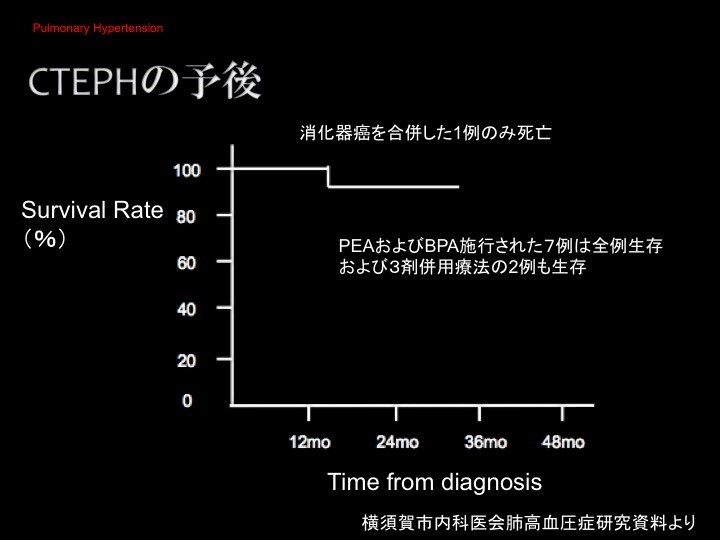
このように、その圧力によって明確に生命予後の違いが出てくるので、まずは治療によってしっかりと肺動脈圧を下げていくということが目標となります。私たちのデータの中では、消化器がんを合併した方が1人だけ亡くなっていますが、そのほかの方々については、現在のところ皆さん元気にされています(下図参照)。
横須賀市立うわまち病院 副病院長・循環器内科 部長
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
「肺高血圧症」を登録すると、新着の情報をお知らせします
本ページにおける情報は、医師本人の申告に基づいて掲載しております。内容については弊社においても可能な限り配慮しておりますが、最新の情報については公開情報等をご確認いただき、またご自身でお問い合わせいただきますようお願いします。
なお、弊社はいかなる場合にも、掲載された情報の誤り、不正確等にもとづく損害に対して責任を負わないものとします。
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。

