肺移植は重症肺疾患の患者さんに行われる手術であり、他の臓器移植に比べて非常に難易度が高いことを記事1『肺移植とは。重症の肺疾患患者さんにのみ適応される難しい移植術』でご紹介しました。世界的な肺移植の術後5年生存率は約5割といわれる一方で、京都大学では術後10年の生存率が7割以上に達しています。
京都大学医学部附属病院呼吸器外科教授の伊達洋至先生は、肺移植が成功するには、日本人特有の丁寧な診療体制とチーム医療の実現が最も大切だとおっしゃいます。日本で最も多くの肺移植手術を行ってきた伊達洋至先生に、肺移植手術の流れと意識すべき点についてお話いただきました。
肺移植は大掛かり―手術は非常に難しい
術後の感染症や拒絶反応が起こりやすく慎重な管理が必要
肺移植は固形臓器の移植のなかで最も難しい手術といわれています。
もともと薬物療法での容体コントロールが難しく、余命が限られている患者さんに適応される手術ですから、移植を受ける患者さんの容体は決して良好とはいえません。
手術に高度な手技が要求されることはもちろん、肺は外気と直接交通する臓器であるため、術後感染や拒絶反応が生じやすいという特徴があります。このため術後生存率は他の臓器よりも低く、世界標準における5年生存率は5割にとどまります。
肺移植のタイプ、片肺移植と両肺移植。手術時間や術式の違いは?
肺移植には、片肺移植と両肺移植の2種類があります。日本では片肺移植と両肺移植が同程度の割合で行われていますが、世界的には両肺移植が全症例の8割以上行われています。この理由はいたってシンプルで、病気の肺をすべて取り除く両肺移植は、片肺移植よりも治療効果が高いと考えられるためです。
しかし、日本では臓器提供者が不足しているため、片肺移植の割合が多くならざるを得ません。片肺移植であればドナーの肺をふたつに分けて、2名の患者さんを救命することができるのです。ただし、感染を起こしている方や重症肺高血圧の方は両肺移植が絶対適応となります。
生体肺移植も脳死移植と同様、基本的には両肺移植が行われます。片肺移植が行われるケースとしては、臓器提供者が一人しかみつからなかったり、患者さんが幼い子どもで体格が小さく、どうしても大人(両親)の肺が移植できない場合が挙げられます。
実際の肺移植の流れ―事前準備から術式、術中・術後管理まで
本項では、移植の事前準備から術後管理まで、実際の肺移植の流れをご説明します。
事前準備―入院で精密検査を行い臓器移植ネットワークに登録する
まずは外来診療で患者さんの状態を診察します。ただし人工呼吸器を装着しているなど、患者さんが京都大学まで足を運ぶことが難しい場合は私たちが全国各地に往診に伺っています。診察の結果肺移植が適応されると予測できる場合は、京都大学医学部附属病院に入院していただき、患者さんの状態をみながら約2週間かけて精密検査を行います。
検査で肺移植の適応が確定した際は臓器移植ネットワークに登録し、ドナーが現れるまで地元で待機となります(平均待機期間約2~3年)。容体が悪く、脳死肺移植では間に合わないという患者さんに対しては、生体肺移植を視野に入れて治療計画を立てていきます。

肺移植手術―術中管理は麻酔科や心臓外科チームの協力が不可欠
脳死肺移植の場合、臓器移植ネットワークから私たちに連絡が来た時点で手術が決定します。すぐに我々が患者さんにお伝えし、患者さんは再び京都大学医学部附属病院に入院となります。
臓器提供者のもとには肺移植手術チームとは別の「ハーベストチーム」が向かい、彼らが臓器を受け取ります。一方、京都で待機している肺移植手術チームは、入院してきた患者さんの容体を最終チェックして準備を整え、ハーベストチームと緊密に連絡をとりながら、臓器摘出のタイミングに合わせて手術を進めていきます。
術後管理―移植後は合併症との闘い
肺移植が成功しても気は抜けません。術後は、合併症の悪化をいかに食い止めるかが重要になります。
繰り返しになりますが、肺移植は大規模な手術であり、感染や拒絶反応のリスクが非常に高いことで知られています。肺移植手術後はICUに10~14日程度入院し、移植チームと集中治療部の先生が24時間体制で状態管理を行います。この期間をうまく乗り切れば、約2か月間の一般病棟入院を経て退院できます。
肺移植を受けて合併症が起こらない方はほぼいません。我々は、出血・感染症・拒絶反応といったあらゆる合併症が起こることを前提としてとらえています。だからこそ、合併症を致命傷にせず食い止めるために万全の管理体制で患者さんを見守ります。
退院後は病院近くのマンションで自立訓練をする
退院後、患者さんには約1か月間京都大学付近のウィークリーマンションに住んでいただき、この間は通院しながら自立訓練をしていただきます。患者さん自身である程度服薬の調整などができるようになったら、地元にお戻りいただきます。
地元に帰ってからはかかりつけ医と京都大学が連携し患者さんを管理
術後の管理は、手術が成功し患者さんが地元に戻ってからも続ける必要があります。京都大学で手術を受けた患者さんは、原則的にご紹介いただいた先生のもとへ戻ることになります。
ただし、地元の診療所などの先生に肺移植後の患者さんの術後管理の経験はほぼありませんから、我々が地元の先生とメール等で密にコミュニケーションをとりながら、万が一のときにはすぐに対応できるシステムを構築しています。(地域との連携体制については記事1『肺移植とは。重症の肺疾患患者さんにのみ適応される難しい移植術』を参照)
京都大学の肺移植―術後の生存率が高い理由とは?
移植医療に限らず、日本の手術医療レベルは世界基準よりも高いという前提があります。そのうえで、日本は海外諸国に比べて肺移植の成績が優れており、なかでも京都大学における肺移植後の10年生存率は7割に上ります。国際心肺移植学会で肺移植後の1年生存率が7割、5年生存率が5割という報告を考えると、京都大学での肺移植の成績が世界的にみても優れていることがわかります。
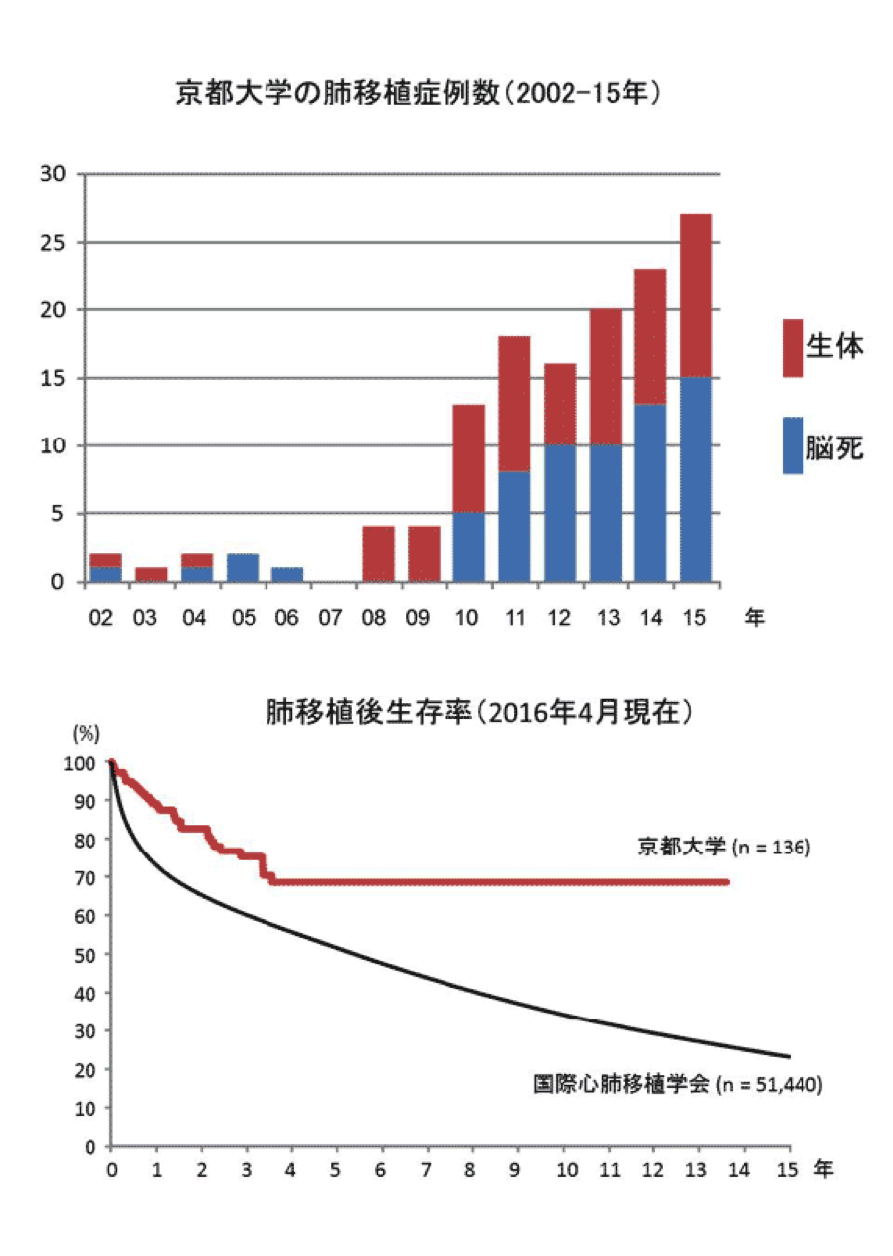
この理由は大きくふたつあると考えています。第一に、日本は世界に比べて移植の数が少なく、ひとつの症例を丁寧に診ていることがあげられます。世界において肺移植が5万件行われている一方で、日本の肺移植数は500例、京都大学病院はそのうち160例です。数が少ないために、日本では一つの症例を極めて慎重かつ大切に診療することができます。
私はアメリカでも肺移植を行った経験がありますが、アメリカの移植の流れと日本のそれはやはり異なります。日本人ならではの一例一例を大切に扱う心構えが、これほど高い生存率につながっているのではないかと考えています。
第二に、日本は単一民族国家でHLAが似通っているため、遺伝子的な側面も関係しているかもしれません。
生体肺移植の新しい術式「反転移植」の開発―3Dプリンタで模型を作製
自己肺温存移植術―患者さん本人の肺の一部を残す方法
通常の肺移植では、患者さんご自身の肺をすべて摘出します。しかし小柄な女性ドナーから男性の患者さん(レシピエント)に肺移植を行う場合などにおいて、ドナーとレシピエントの肺のサイズが合わない場合、比較的機能している肺を部分的に残してドナーの小さな肺を入れる「自己肺温存移植」が行われることがあります。
反転移植術―右肺下葉を左肺に移植する方法
一般的な肺移植では、左の下葉は左の胸に移植されます。しかし、ドナーの左肺が患者さんにとって小さすぎると治療効果が見込めません。このような場合、左肺の下葉よりも少し大きな右肺の下葉を反転させて左肺に移植する「反転肺移植」を実施することがあります。
肺を反転すると血管の長さや方向が合わないため、反転肺移植には通常の肺移植よりも非常に高度な技術が必要とされます。そのため、私たちのチームでは術前に撮影したCTデータから3D模型を作製し、入念な準備を重ねたうえで、この手術を行っています。
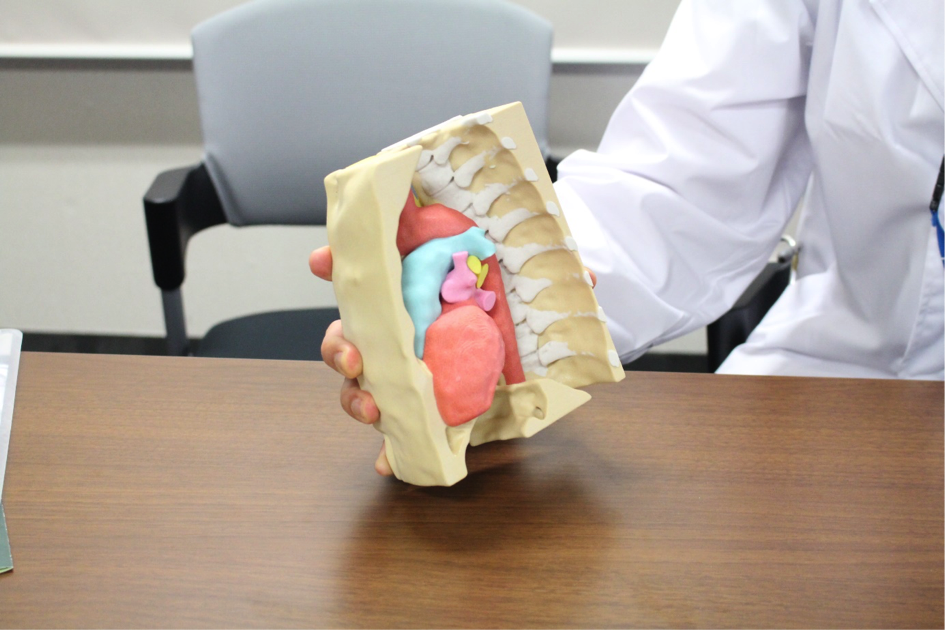

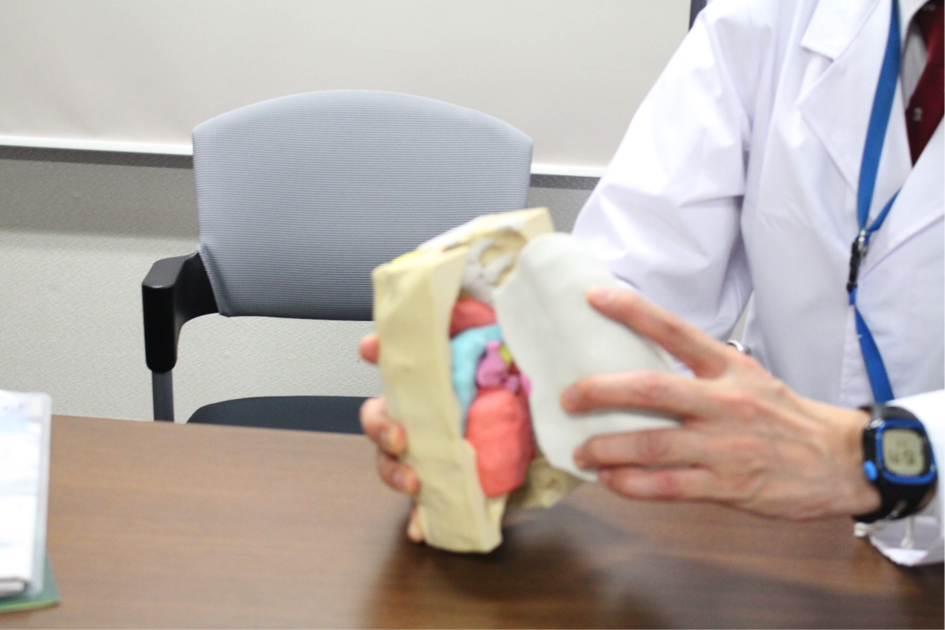
これらの術式の開発により、今までの方法では生体肺移植を受けられなかった方に対しても、手術を行うことができるようになってきています。
肺移植はどこでも受けられる手術なのか?
京都大学を含め、東京や岡山など9施設が認定されている
肺移植はどこでも受けられる手術ではありません。現在のところ、日本では9施設が肺移植認定施設とされています。
【日本の肺移植認定施設】
- 東北大学病院
- 獨協医科大学病院
- 東京大学医学部附属病院
- 千葉大学医学部附属病院
- 京都大学医学部附属病院
- 大阪大学医学部附属病院
- 岡山大学病院
- 福岡大学病院
- 長崎大学病院
肺移植手術後の経過と移植後の自己管理のポイント
退院後、慣れが生じるとどうしても免疫抑制剤などの薬を飲み忘れてしまったり、量を誤ってしまう恐れがあります。薬は必ず適切な量を服用してください。免疫抑制剤は生涯にわたり飲み続けなければなりません。
また、定期的な自己管理検査を欠かさないようにしましょう。移植後、患者さんには必ず毎日ポータブル機器で肺活量の測定をしていただき、表に記入のうえ移植コーディネーターに送付します。移植コーディネーターが患者さんと密なコミュニケーションをとり、日々の体調を管理します。
患者さんへのメッセージ

移植を受ける人は増えている。あきらめずに待ち続けて
移植適応となったら、あきらめずにドナーを待っていてほしいと考えます。
確かに現状は厳しく、臓器移植ネットワークに登録した患者さんの4割は、残念ながら待機中に亡くなっています。しかし裏を返せば、半数以上の患者さんは肺移植までたどり着いているのです。肺移植の医療技術は日々進歩を遂げ、これからも成長していくでしょう。ですから、患者さんたちには希望を持って肺移植に向き合っていただきたいと考えています。
京都大学医学部附属病院 呼吸器外科 教授
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。

