概要
糖尿病網膜症は、糖尿病による3大合併症(細小血管症*)の1つです。初期の段階では自覚症状がないまま眼底出血が起こり、病状が進行すると視力が低下する病気で失明する可能性もあります。
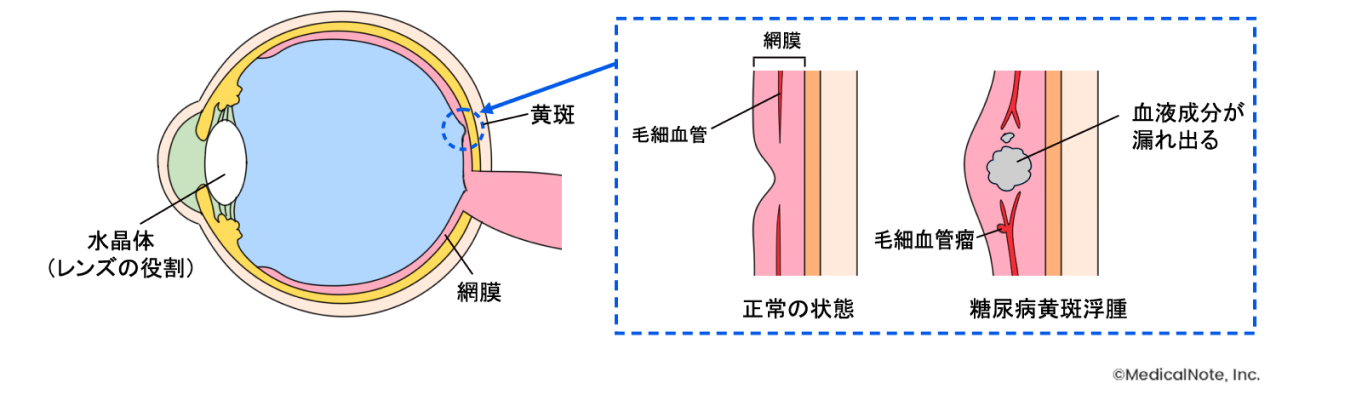
そもそも網膜は目の奥に存在する毛細血管が豊富な組織で、目に入る情報を脳に伝達する重要な役割があります。しかし、血糖が高い状態が続くと全身の血管がいたむのと同じく、網膜の毛細血管にも悪影響が生じ、網膜の毛細血管がもろくなって水漏れや出血が起きたり、網膜の血管が詰まって網膜が酸欠の状態になったりします。網膜が酸欠の状態になると新生血管や増殖膜が作られ、それが切れたり縮んだりすることで硝子体出血や網膜剥離などを起こします。結果として、急激に視力が低下し、その状態を放置すると失明に至ります。
糖尿病網膜症は、30年前の統計では国内の失明原因の第1位でしたが、糖尿病および糖尿病網膜症の治療の飛躍的な進歩・普及により、重症化するケースは減少傾向にあります。しかし、現在でも国内の失明の原因疾患として3番目に多い病気として挙げられます(2023年時点)。
*細小血管症……体の中の細い血管が障害されて起こる糖尿病の合併症
原因
糖尿病網膜症は、高血圧症や脂質異常症なども発症や進行に強く関わってきますが、主な原因は高血糖です。また、糖尿病を患ってからの期間が長いほど糖尿病網膜症の有病率は高く、病気の重症度は高くなるとされています。
インスリン分泌量の低下やインスリン抵抗性**を引き起こす複数の遺伝因子に、食べ過ぎや運動不足などの生活習慣や肥満が加わって発症すると考えられている2型糖尿病では、糖尿病の発症時期を特定することが難しく、早期に診断できない場合があります。そのため、糖尿病と診断された時には、すでに糖尿病網膜症になっている人が約3割いるといわれています。
一方で、自己免疫が主な原因で発症する1型糖尿病では、思春期より前に視力低下を引き起こすほどの重症の糖尿病網膜症を発症することは少ないといわれています。日本では成人になってから1型糖尿病を発症する方が多くいます。しかし、そのようなケースでは、1型糖尿病を発症してから糖尿病網膜症を発症する時期について十分なデータはありません。ただし、海外のデータでは2型糖尿病と同様に、1型糖尿病の罹病期間が長くなると糖尿病網膜症の発症リスクが高くなることが示されています。
**インスリン抵抗性……インスリンは分泌されていてもそれに対するからだの組織の反応が乏しいこと
症状
糖尿病網膜症の主な症状は視力低下です。
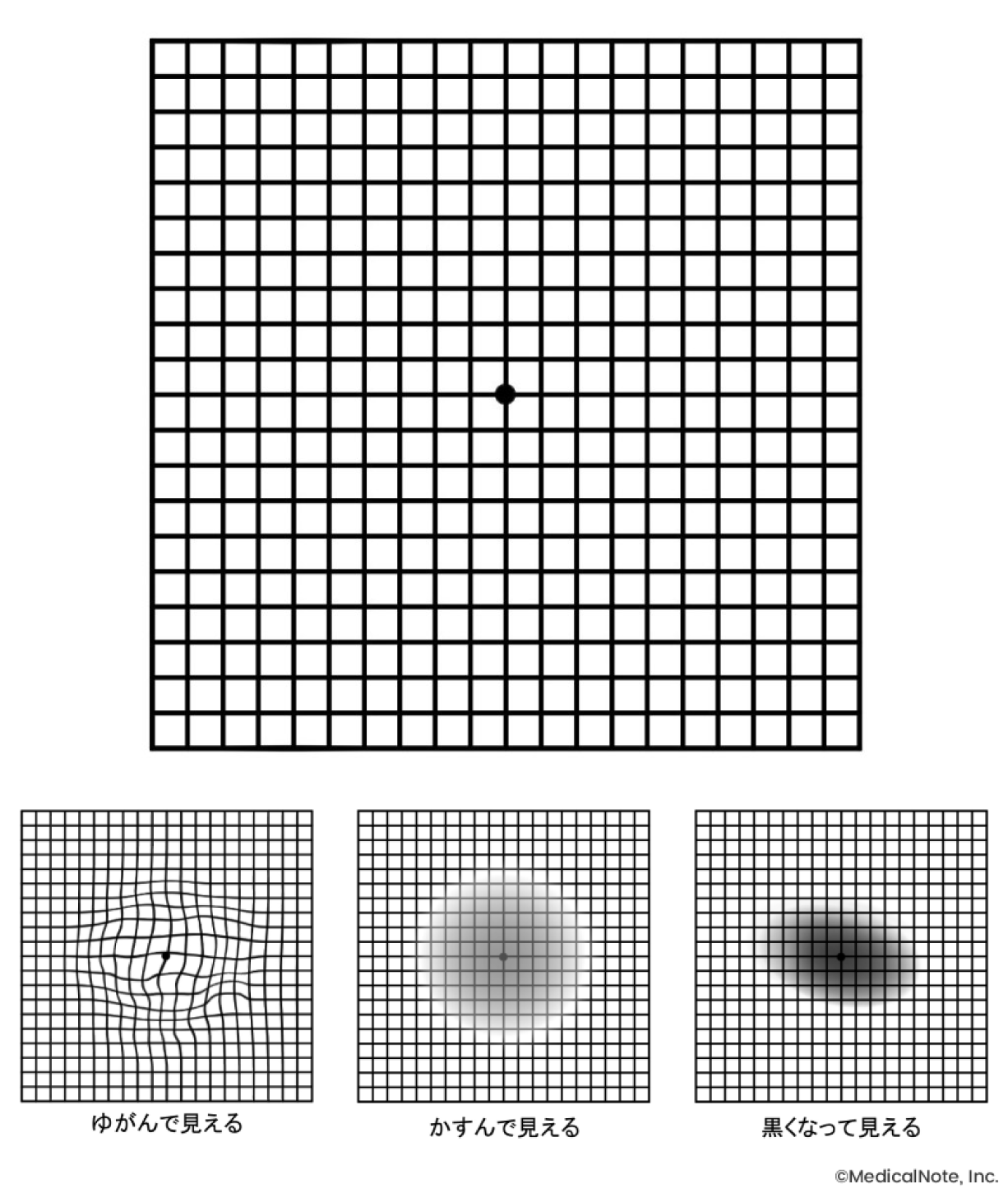
しかし、初期の段階では症状がなく、明らかに高度な視力低下が起こるのは進行した増殖期になって硝子体出血や網膜剥離を生じた場合です。また、それより前に網膜の中心部である黄斑部に浮腫が起きると、軽度から中等度の視力低下が起こったり、歪視***が現れたりします。さらに重症な血管新生緑内障という状態になり眼圧が極端に上がると、眼痛を起こすこともあります。
糖尿病網膜症の重症の程度を示すにはいくつかの分類がありますが、ここではDavis分類という分類を用いて、病期ごとの症状について説明します。
Davis分類では、糖尿病網膜症を単純糖尿病網膜症(単純網膜症)、増殖前糖尿病網膜症(増殖前網膜症)、増殖糖尿病網膜症(増殖網膜症)の3つに分けています。病期は必ず単純糖尿病網膜症(単純網膜症)、増殖前糖尿病網膜症(増殖前網膜症)、増殖糖尿病網膜症(増殖網膜症)の順に進み、多くは年単位で進行します。進行の速度は血糖コントロールの程度に関係するため、人によりさまざまです。
また、それ以外に視力に関わる病気の状態としては、網膜の中心部にむくみが起こる糖尿病黄斑浮腫の有無が重要です。これは糖尿病網膜症のどの病期でも起こりうるものですが、重症になるほど発症する頻度は高くなります。糖尿病黄斑浮腫は、起こる場所や程度により症状はさまざまです。
***歪視……ものが歪んで見えること
単純糖尿病網膜症(単純網膜症)
単純糖尿病網膜症は、糖尿病網膜症の中でも初期の段階で、主に網膜の血管壁がいたむことによって起こります。
眼底検査を行うと、毛細血管が瘤状に膨れて毛細血管瘤となり、出血のように見える点状出血や、実際に血液が血管から漏れ出して点状よりやや大きくなった斑状・しみ状出血、さらに網膜の血管からの水の漏れ出しによって起きる網膜の白斑(硬性白斑)などがみられます。
しかし、この時期のほとんどは症状がなく、網膜に異常が起きていることに気づかない場合も多くあります。また、この病期でも稀に黄斑浮腫を合併することがあり、その場合は視力が低下したり物がゆがんで見えたりします。
増殖前糖尿病網膜症(増殖前網膜症)
増殖前糖尿病網膜症は、単純糖尿病網膜症がより進行した状態です。
糖尿病では血管壁がいたむだけでなく、血液が細い血管の中で固まりやすくなるため、網膜の血管が閉塞し十分な酸素が行き渡らなくなります。そのため、酸欠を起こした網膜からサイトカイン(主にVEGF:血管内皮増殖因子)という因子がでて、眼の中に新しい血管(新生血管)を作る準備が始まります。通常は網膜が酸欠を起こしただけでは視力には影響がないため、ほとんどが無症状で経過します。
また、黄斑浮腫が起きた場合は単純糖尿病網膜症と同様に、視力低下やゆがみなどの症状が起こります。
増殖糖尿病網膜症(増殖網膜症)
増殖糖尿病網膜症は、糖尿病網膜症の中でも重症な状態です。
この時期になると、増殖前糖尿病網膜症の時期の準備期間を経て、“新生血管”と呼ばれる異常な血管や増殖組織(膜)が目の中に作られます。これらが作られただけでは症状は現れませんが、新生血管は切れると硝子体出血を起こし急激に視力が低下します。また増殖膜が網膜を引っ張ることで網膜が眼球の壁からはがれるため、網膜剥離を引き起こすこともあります。
硝子体出血は出血量や状態により、黒いモノや影、ゴミのようなものが視野に映る飛蚊症の症状を呈することもあれば、視野全体がかすんで見えなくなるほどの高度な視力低下を起こすこともあります。さらに、新生血管が虹彩や隅角に生じると眼圧が上がり、血管新生緑内障という状態になった結果、強い眼の痛みを起こします。
この病期では、糖尿病黄斑浮腫を合併することも多くなり、硝子体出血や網膜剥離で視力が低下するだけでなく、黄斑浮腫で視力が低下することも多くなります。

検査・診断
糖尿病を発症している方には、糖尿病網膜症がなくても定期的に眼科を受診し検査を受ける必要があります。
糖尿病網膜症の検査は、視力検査や眼底検査、眼圧測定などの一般的な眼科検査に加えて、黄斑浮腫の診察では光干渉断層計(OCT)を用いて網膜の厚みを調べる検査を行います。
増殖前糖尿病網膜症以降の時期には、網膜の酸欠状態や新生血管、網膜血管からの漏れ出し(黄斑浮腫)を見つけるために、フルオレセインという眼科造影剤を腕の血管から注射して特殊なフィルターをつけたカメラで眼底を撮影する蛍光眼底造影という検査が行われます。
また、最近では診断機器の進歩により、OCTアンギオグラフィーという器械を用いることで、造影剤を使わずに網膜の酸欠や異常な血管の一部を探せるようになってきましたが、造影剤の代わりがすべてできるまでには進んでいません。

糖尿病網膜症が“糖尿病黄斑浮腫”へ進行する場合も
糖尿病黄斑浮腫の検査・診断方法とは
もっと詳しく見る

“糖尿病黄斑浮腫”の可能性を疑ったら
糖尿病黄斑浮腫の相談ができる病院を受診してみましょう
近くの病院を探す
治療
糖尿病網膜症と診断され、網膜の酸欠状態が続き新生血管が作られる準備状態になった場合には、新生血管が作られないように酸欠部分の網膜をレーザー光線で焼く網膜症光凝固治療といわれるレーザー治療が行われます。また、酸欠状態が続き新生血管が作られている場合にも、その血管を小さくするために同様にレーザー治療を行います。
さらに、網膜光凝固治療は網膜の浮腫の原因となる毛細血管瘤を焼くことで、黄斑浮腫を減らす治療法としても有用です。増殖糖尿病網膜症の時期になり硝子体出血や網膜剥離が起きると、網膜光凝固治療だけでは治療することができなくなるため、硝子体手術が必要になります。また、糖尿病黄斑浮腫に対しては、網膜光凝固治療以外にも、最近では抗VEGF薬の硝子体内注射(抗VEGF療法)が主流となっています。しかし、抗VEGF療法は複数回の治療が必要であるため、ステロイドの局所注射(テノン嚢下または硝子体内)や硝子体手術などのほかの治療法と併せて行うこともあります。
網膜光凝固治療
網膜光凝固治療はレーザー治療とも呼ばれ、具体的には網膜にレーザー光線をあててたくさんの小さな瘢痕を作る治療です。
増殖前糖尿病網膜症では新生血管の原因となる網膜の酸欠が起こるため、酸欠部位の網膜にレーザー光線を当てて酸欠を解消することで新生血管が作られないようにします。また、すでに増殖糖尿病網膜症になり新生血管が作られている場合にはその勢いを減らしたりする目的で行います。さらに、網膜の毛細血管瘤に直接レーザー光線を当てて瘤からの漏出を減らして、黄斑浮腫を治す治療も行われます。
網膜光凝固治療は視力を改善させる治療ではなく、糖尿病網膜症の進行を阻止し失明を防止する目的で行われる治療です。増殖期になり硝子体出血や網膜剥離が起こると、出血が邪魔してレーザー光が通らないことや網膜剥離になっている網膜にはレーザー光線が当てられないことから、網膜光凝固治療を行うことができなくなります。そのため、タイミングを見極めて網膜光凝固治療を受けることが重要です。
硝子体手術
硝子体手術は、主に増殖糖尿病網膜症で硝子体出血や網膜剥離を起こした場合に行われる治療ですが、硝子体の牽引が原因となっている糖尿病黄斑浮腫に対しても行われることがあります。手術顕微鏡を用いて、眼球に3つの穴(眼内照明〈光〉・眼内灌流液〈水〉・硝子体カッター)を開けて細い器具を挿入して行われます。
抗VEGF薬硝子体内注射
糖尿病黄斑浮腫の原因となる血管内皮増殖因子(VEGF)の働きを弱める抗体である抗VEGF薬を硝子体に注射して、浮腫を減らす治療です。抗VEGF薬の中には増殖糖尿病網膜症の中の血管新生緑内障に対する治療薬として有効な薬もあります。
多くの場合複数回の注射が必要であるため薬の費用が高額となることや、心筋梗塞や脳卒中など抗VEGF抗体が全身に影響を及ぼす可能性があることなどを考えながら、個別に治療方針を決める必要があります。
 網膜の病気で行われる「硝子体手術」とは? 手順や合併症について高崎佐藤眼科 院長佐藤 拓 先生
網膜の病気で行われる「硝子体手術」とは? 手順や合併症について高崎佐藤眼科 院長佐藤 拓 先生硝子体手術は、目の手術の1つです。網膜剥離や黄斑前膜(おうはんぜんまく)、糖尿病網膜症などの治療で用いられます。目に対して行う手術のため、痛み...続きを読む
 糖尿病黄斑浮腫による視力低下を防ぐために――治療を受けるうえで大切なこと信州大学医学部附属病院 信州大学医学部眼...平野 隆雄 先生
糖尿病黄斑浮腫による視力低下を防ぐために――治療を受けるうえで大切なこと信州大学医学部附属病院 信州大学医学部眼...平野 隆雄 先生糖尿病によって引き起こされる糖尿病黄斑浮腫(とうにょうびょうおうはんふしゅ)では、目の網膜の中の 黄斑という部分がむくむことで、視力の低下や視...続きを読む
 糖尿病網膜症の治療―レーザー治療から手術まで順天堂大学 医学部 眼科学講座 准教授小野 浩一 先生
糖尿病網膜症の治療―レーザー治療から手術まで順天堂大学 医学部 眼科学講座 准教授小野 浩一 先生糖尿病網膜症は、糖尿病により引き起こされる目の病気です。糖尿病の三大合併症としても有名であり、最悪の場合、それが原因で失明に至ることがあります...続きを読む
予防
糖尿病と診断されたら、なるべく早い段階から食事療法や運動療法を中心に治療を開始し薬物療法も取り入れながら、ヘモグロビンA1c 7.0%未満を目標として血糖コントロールを良い状態に保つことが糖尿病網膜症の発症を予防するためには大切です。また、血糖コントロール以外にも、高血圧症や脂質異常症である場合には、それらの治療を受けることが糖尿病網膜症の発症や進行を防ぐために有効であることもわかっています。
さらに、糖尿病の治療や経過観察を受けながら定期的に眼科を受診することは、適切なタイミングで網膜光凝固治療を主とする糖尿病網膜症の治療を受け糖尿病網膜症による失明を防止するためには大変重要です。
糖尿病網膜症診療ガイドラインでは、1型糖尿病、2型糖尿病に関係なく、糖尿病と診断された時点で直ちに眼科を受診することが勧められています。その後、定期的に眼科を受診する間隔については、血糖コントロールの状態や視力に影響する黄斑浮腫の有無などを個別に考えながら定めていきます。糖尿病網膜症がない場合には1年に1回、単純糖尿病網膜症では半年に1回、増殖前糖尿病網膜症では2か月に1回、増殖糖尿病網膜症では1か月に1回程度の頻度で眼科を受診する必要があるとされています。
糖尿病網膜症は発症や進行を早めに見つけることができれば、その後の糖尿病治療の目標や眼科を通院する間隔を再検討して、糖尿病網膜症がさらに進行しないようにすることができる病気です。糖尿病を患う方に症状がなく、さらに糖尿病網膜症がない、もしくは軽度の時期でも定期的に眼底検査が必要であるのは、初期段階の時期にこそ、糖尿病に対する治療を再検討することが大変有効であるからです。
糖尿病も糖尿病網膜症も無症状で経過する時間が長いため、症状を契機に眼科を受診すると、すでに治療のタイミングを逃してしまっている場合も少なくありません。糖尿病および糖尿病網膜症の早期に発見することは、糖尿病網膜症による失明を防止するために大変重要であるため、医師と相談のうえ定められた頻度で眼科を受診するようにしましょう。
医師の方へ
Medical Note Expertでしか読めない、学会や医局の最新医療知見を得ることができます。
総会長 相原一・東京大教授に聞く第127回眼科学会総会のみどころ―養老孟司氏講演など「横断的企画」も
「『みる』を究める」をテーマに、第127回日本眼科学会学術総会が2023年4月6~9日、東京都千代田区の東京国際フォーラムで開かれる。総会では養老孟司・東京大学名誉教授の招待講演や五感の科学など眼科分野にとどまらない横断的な企画も用意されている。総会長を務める相原一・東京大学医学部眼科学教室教授に、
【第65回日本糖尿病学会レポート】糖尿病治療の進歩がもたらしたもの――スティグマ克服に向けた発信を(3000字)
近年、治療の進歩により糖尿病を持つ人の生活も大きく様変わりしている。その一方で、スティグマに根ざした社会的不利益があることも事実であり、その克服のためには、糖尿病治療の進歩がもたらした現状を発信していくことが重要だ。神戸大学大学院医学研究科 糖尿病・内分泌内科学部門 准教授である廣田 勇士氏は、第6
糖尿病黄斑浮腫の相談ができる病院を調べる
エリアから探す
「糖尿病網膜症」を登録すると、新着の情報をお知らせします
「糖尿病網膜症」に関連する記事
 糖尿病網膜症、糖尿病黄斑浮腫の治療選択肢と治療継続の重要性京都大学大学院医学研究科眼科学 講師村上 智昭 先生
糖尿病網膜症、糖尿病黄斑浮腫の治療選択肢と治療継続の重要性京都大学大学院医学研究科眼科学 講師村上 智昭 先生 糖尿病網膜症の検査と最新治療―抗VEGF薬からレーザー治療、硝子体手術まで名古屋市立大学病院 前病院長、名古屋市立...小椋 祐一郎 先生
糖尿病網膜症の検査と最新治療―抗VEGF薬からレーザー治療、硝子体手術まで名古屋市立大学病院 前病院長、名古屋市立...小椋 祐一郎 先生 突然の視力低下や失明を引き起こす糖尿病網膜症とは?原因と症状・治療について山形大学 医学部眼科学講座 教授山下 英俊 先生
突然の視力低下や失明を引き起こす糖尿病網膜症とは?原因と症状・治療について山形大学 医学部眼科学講座 教授山下 英俊 先生 糖尿病網膜症での視力低下や失明を防ぐために―早期発見と医療・社会システム山形大学 医学部眼科学講座 教授山下 英俊 先生
糖尿病網膜症での視力低下や失明を防ぐために―早期発見と医療・社会システム山形大学 医学部眼科学講座 教授山下 英俊 先生 失明のリスクが高い糖尿病網膜症を予防するには?糖尿病と診断されたら眼科を受診して名古屋市立大学病院 前病院長、名古屋市立...小椋 祐一郎 先生
失明のリスクが高い糖尿病網膜症を予防するには?糖尿病と診断されたら眼科を受診して名古屋市立大学病院 前病院長、名古屋市立...小椋 祐一郎 先生