東大阪市の医療

東大阪市に暮らす50万人の医療を
いかに地域で支えるか
東大阪市は、大阪市と堺市に次いで大阪府内で3番目に人口の多い地域であり、約50万人の人々が暮らしています(2024年2月時点)。しかし人口に対する医師の数は、大阪市内のほかの地域と比べると十分とは言えず、中河内医療圏(東大阪市、八尾市、柏原市)には公立病院が3施設しかありません。また、大阪府内の鉄道路線が大阪市へと流れる構造になっていることもあり、東大阪市で支えるべき多くの患者さんが大阪市まで医療を受けに行っている現状があります。さらに救急医療に関しても、大阪市の医療機関まで救急搬送されているケースもあります。地域の人々が安心して過ごせるよう、中河内医療圏では高度な医療を提供できる体制を強化していくことが求められるでしょう。
東大阪市の医療を支える
市立東大阪医療センター

市民の医療を守るため
病院の体制づくりに手を尽くす
市立東大阪医療センターは中河内医療圏で数少ない中核病院として、あらゆる患者さんに質の高い適切な医療を提供する使命があります。当センターの特徴の1つは、隣接する大阪府立中河内救命救急センターと密に連携を取り、お互いの得意分野を生かしながら二人三脚で地域の救急医療に対応していることです。たとえば、新型コロナウイルス感染症への対応時には、重症患者の気管挿管を救命救急センターで行った後、当センターでICU(集中治療室)管理を行うなど、患者さんの状態に合わせてスムーズに対応することができました。このように有事の際でも柔軟な対応ができたのは、日頃からの強固な連携体制によるものだと考えております。
また当センターでは、末梢血管センター、腹部ヘルニアセンター、消化器センターなど複数の診療科が1つのチームとなって診療にあたる体制も整えています。センター開設によって、さまざまな診療科の強みを生かしたよりレベルの高い治療が提供できるようになっただけでなく、「何科にかかればよいか分からない」といった場合でも受診しやすい環境になったと考えます。今後も地域の人々へ質の高い医療を提供するという使命を全うすべく、病院の体制づくりに尽力してまいります。
市立東大阪医療センター紹介
診療科の知恵と技術を集結
センターで行う治療
末梢血管センターで行う
下肢閉塞性動脈硬化症の治療
7つの診療科がタッグを組んで対応
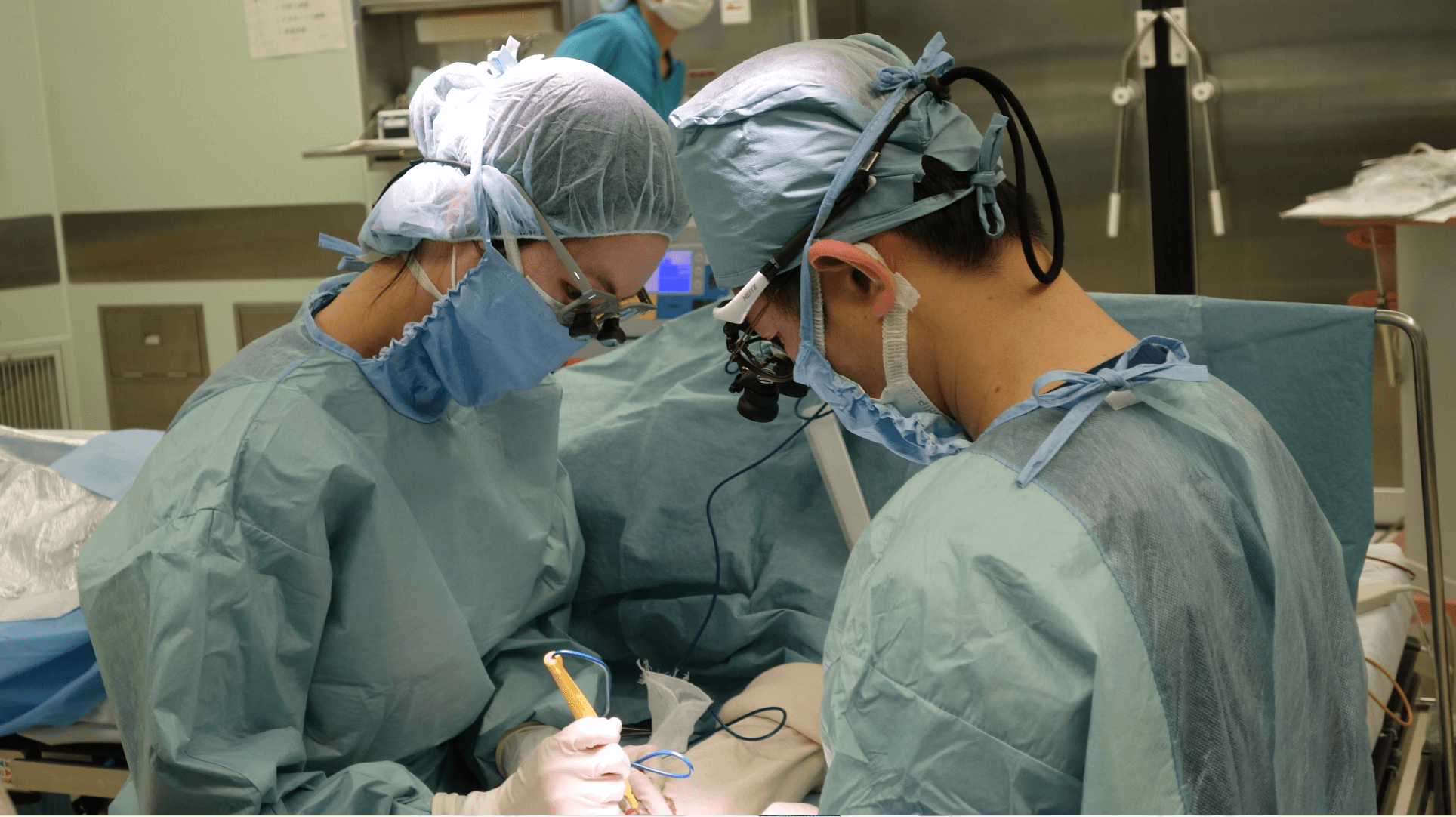
末梢血管センターでは、 下肢閉塞性動脈硬化症下肢閉塞性動脈硬化症や下肢静脈瘤の治療、透析のシャント作成やシャント閉塞に対する治療などを行っています。当センターの大きな特徴は、循環器内科、心臓血管外科、放射線科、皮膚科、形成外科、腎臓内科、整形外科の7つの診療科がタッグを組んで診療にあたっていることです。7つの診療科が1つになったセンターは、全国的にも多くありません。
もともと東大阪市のある中河内医療圏には、隣の大阪市医療圏に比べて下肢閉塞性動脈硬化症などの末梢血管疾患を専門に扱っているクリニックや病院が少ない現状がありました。そのため、適切な治療を受けられずにいた患者さんが多く、すでに足が壊死や感染を起こした状態でようやく治療介入に至るケースが散見されていました。加えて、新型コロナウイルス感染症の流行により、医療機関への受診控えや自宅で寝て過ごす高齢の方が増えたことで、重症例がさらに目立つようになりました。こうした重症例に対して各診療科が協力して対応していくために、2023年4月に末梢血管センターを開設しました。
たとえば、下肢閉塞性動脈硬化症による血流障害で足に潰瘍(体の一部がくずれてできた傷)や壊死が生じた場合、皮膚科や形成外科による潰瘍の管理に加えて、血流を改善させるには循環器内科や心臓血管外科、放射線科の力が必要です。どのような治療をどのような順番で行うのかなど、診療科が横断的につながり、治療方針を検討していかなければなりません。末梢血管センターでは週に一度カンファレンスを開催し、症例相談や治療方針の検討を行っています。センターの開設により診療科間の垣根が低くなり、スピーディかつ適切な治療提供が可能となりました。

的確かつ迅速な診断・治療で下肢閉塞性動脈硬化症から足を守る
下肢閉塞性動脈硬化症は、足の血管の動脈硬化により、血管が狭くなったり詰まったりする病気です。足の血流が低下することで足の冷えやしびれ、痛みなどが生じ、休み休みでないと長い距離が歩けなくなる“間欠性跛行”が起こります。また、足指の色の変化や傷などの症状がみられることもあります。下肢閉塞性動脈硬化症では重症化すると足の切断を余儀なくされるケースがあり、そうなると日常生活に大きな影響を及ぼします。特に糖尿病や末期腎不全の患者さんは進行すると痛みを感じにくく、少しの傷から切断に至ることもあります。そのため、下肢閉塞性動脈硬化症ではできるだけ早く診断・治療を行うことが非常に重要です。当センターでは重症の方の場合、受診日当日に足の血管造影CTや血管超音波検査などの評価を行うよう心がけています。治療においては、末梢血管センターの7診療科で連携を取りながら、一人ひとりの患者さんに適した治療方針を決定します。
なるべく早く治療を行うためにも、足のしびれや痛みで思うように歩けない、足の色がいつもと違う気がする、足にできた傷がなかなか治らない――など少しでも気になる症状があれば、お近くの診療所やクリニックで構いませんので早めに受診しましょう。地域の診療所やクリニックの先生方は、下肢閉塞性動脈硬化症を疑う患者さんを診た場合、重症度によらず末梢血管センターまでご紹介いただければと思います。

腹部ヘルニアセンターで行う
鼠径ヘルニアの治療
患者数の多い鼠径ヘルニアから治療の難しい特殊なヘルニアまで幅広く対応
腹部ヘルニアのうちもっとも多くみられるのが、高齢男性に好発する鼠径ヘルニアです。腹部ヘルニアセンターでは、2023年の1年間で172例の鼠径ヘルニアの手術を行い、そのほとんどを腹腔鏡下手術またはロボット支援手術で実施しました。また、手術が難しいとされている前立腺全摘後の鼠径ヘルニアに対しても可能な限り腹腔鏡下手術を行っています。そのほか、女性に多い大腿ヘルニアや閉鎖孔ヘルニア、治療困難な再発例や緊急度の高い嵌頓(腸の一部がヘルニア門に挟まり込んだ状態)した鼠径ヘルニアの手術にも対応しています。鼠径ヘルニア以外にも、腹壁瘢痕ヘルニアや臍ヘルニア、人工肛門造設後にできる傍ストーマヘルニアなど、さまざまな腹部ヘルニアの患者さんを受け入れられる体制が整っています。

腹部ヘルニアで悩んでいる方は多くいらっしゃいますが、腹部ヘルニアの治療を専門的に行っている医療機関は全国的に少ない状況です。腹部ヘルニアセンターの開設により、ほかの医療機関では難しい専門的な治療を患者さんに提供できるようになりました。複数の医師で診療にあたっているため、外来診療を含めほぼ毎日腹部ヘルニアの患者さんに対応できる体制が整っています。また、鼠径ヘルニアの手術には基本的な外科手術手技のエッセンスが詰まっていることから若手医師への教育にも適しており、他施設からの医師の見学も多く受け入れています。腹部ヘルニアセンターとして、今後も中河内医療圏の地域医療にさらに貢献できればと考えております。
腹部ヘルニアを持っていても特に症状がないために長年放置されている方も多いかと思いますが、腹部ヘルニアは嵌頓してしまうと緊急手術が必要となる場合もあります。また自然に治る病気ではなく、大きくなればなるほど治療も難しくなります。「腹部ヘルニアかもしれない」と思ったら、ぜひご相談ください。
医療用ロボットを用いた鼠径ヘルニアの手術を実施
当センターでは院内倫理委員会の承認を経て、新規医療としてロボット支援下鼠径ヘルニア手術を導入しています。ロボット支援下鼠径ヘルニア手術では、患者さんのおなかに開けた小さな穴に内視鏡と手術器具の付いたロボットアームを挿入し、術者はコンソールと呼ばれる場所で操作を行います。当センターでは、2021年から2023年までに41例を施行しました。
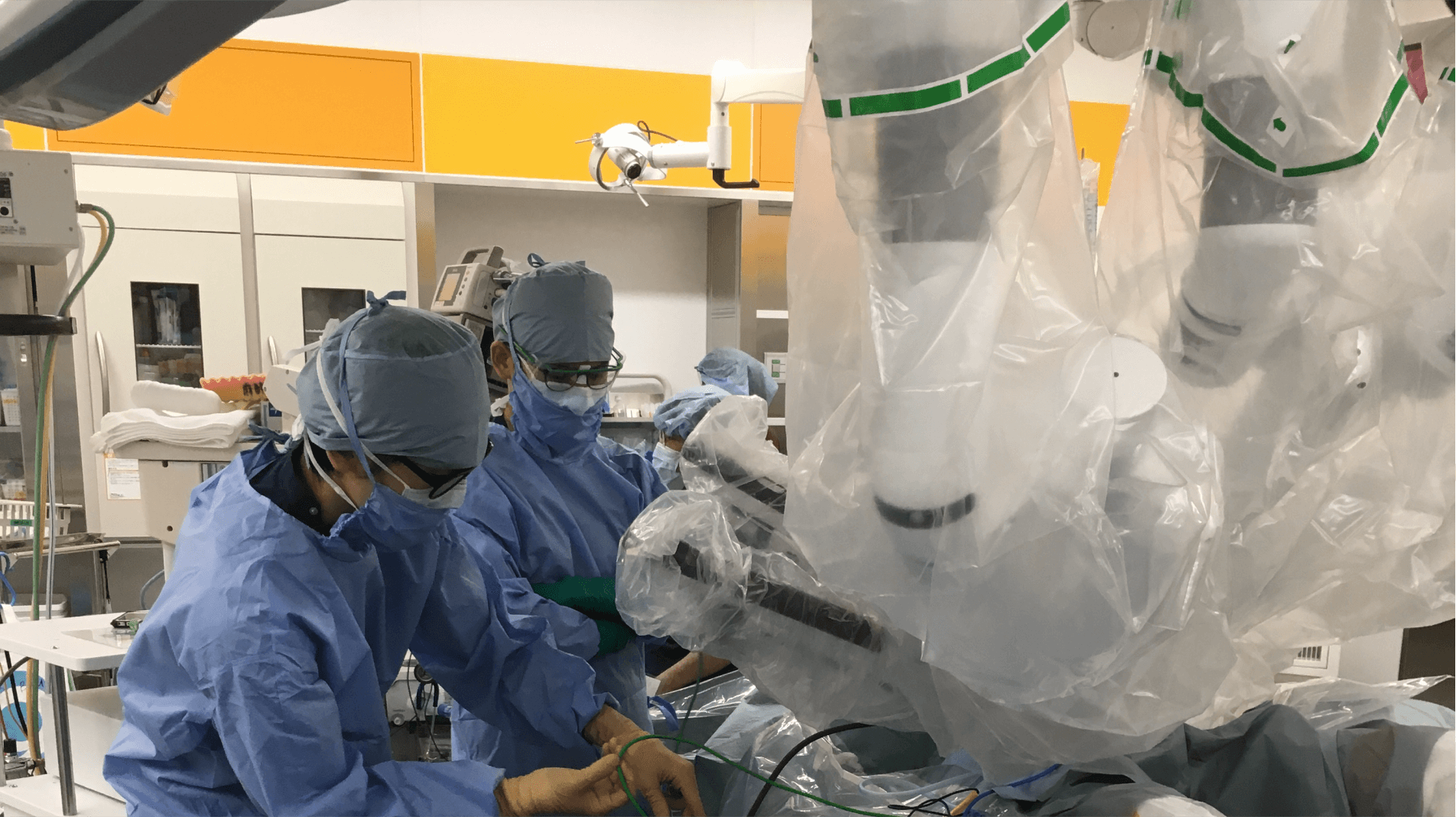
ロボット支援下鼠径ヘルニア手術では3Dカメラで視野を10倍以上に拡大することができるため、通常の腹腔鏡手術に比べて血管や神経がより細かく見えるようになりました。より精密な手術が実現するため出血量が少なく済み、手術時間の短縮にもつながります。また、腹腔鏡による鼠径ヘルニア手術ではメッシュ(穴をふさぐシート)を固定する際にタッカーと呼ばれるホッチキスのような固定具を使用する必要がありましたが、ロボット支援手術ではメッシュを糸で縫合固定することができます。そのため、血管や神経を傷付けずに済み、術後の痛みも軽減できます。入院期間は3日間程度です。なお2024年現在、保険診療ではなく自費診療となるため入院費用が40〜50万円ほど(手術費含む)と高額となります。ロボット支援下鼠径ヘルニア手術では腹腔鏡手術と同様に漿液腫(ヘルニア部に水が溜まる現象で通常は自然に吸収される)などの合併症が起こり得ますが、ロボットを使うことによる特有の合併症などは特にありません。また、新しい治療であることから術式が標準化されておらず実施できる医師は多くありません。
当センターでは、2023年に国内の臨床試験*に参加し、国内のロボット支援下鼠径ヘルニア手術の安全性に関するエビデンスの構築に寄与してきました。将来的に保険収載された暁には多くの患者さんにロボット支援下鼠径ヘルニア手術を提供できる施設となることを想定しています。
*鼠径部ヘルニア患者に対するロボット支援下鼠径ヘルニア修復術の短期成績の検討-多機関共同,前向きコホート研究-(ROB-HER study)

消化器センターで行う
肝臓がんの治療各専門家が知恵を持ち寄り、治療の“最適解”を探る
消化器センターでは、食道、胃・十二指腸、小腸、大腸、直腸、肝臓、胆道、膵臓といった消化器に起こる病気を対象としています。良性・悪性問わず幅広い病気に対して、主に消化器内科、消化器外科、臨床腫瘍科*の3診療科が連携しながら治療を行っています。肝臓がんの治療法には、主に手術、カテーテル治療(ラジオ波焼灼療法、肝動脈化学塞栓療法)薬物療法、放射線治療といった選択肢があり、個々の患者さんの状況に合わせて治療法を決定します。
肝臓がほかの臓器と大きく違う点は、全て摘出すると生命を維持することができなくなることです。たとえば、胃や大腸は全摘出しても何らかの代替手段があるのに対し、肝臓は肝臓以外の何かに置き換えることができません。そのため、治療を行う際はがんの根治を目指しつつ、患者さんが生活をしていくための肝機能を温存することも念頭に置く必要があります。さらに患者さんの元々の肝機能によって、どの程度肝臓を温存すればよいのかも大きく異なり、たとえば8割摘出しても問題ない方もいれば1割の摘出が命に関わる方もいらっしゃいます。肝臓がんの治療方針を決定する際には、がんの場所、大きさ、個数、元々の肝機能に加えて、患者さんの全身状態やご希望、社会的背景など、ありとあらゆる要素を考慮しなければなりません。1つの診療科の知識のみで判断することは極めて困難であり、当センターでは3つの診療科が知恵を寄せ集めながら治療の“最適解”を探っています。
また、肝臓がんの患者さんは元々肝臓に何らかの慢性疾患(肝炎や肝硬変など)を持っている場合が多いことから、再発リスクが高いとされています。再発を防ぐために、治療後も肝臓をなるべくよい状態で保つためのサポートにも力を入れています。
*臨床腫瘍科:主にがんに対する薬物療法を専門とする診療科

肝機能の検査値に異常がある場合、放置せずに受診を
消化器センターが開設されたことで診療科間の垣根が取り払われ、以前のような診療科ごとの縦割りの診療ではなく、スムーズな連携体制のもとで消化器疾患の診療ができるようになりました。地域の開業医の先生にとっては「どの診療科宛に紹介状を書けばよいのか分からない」と迷われることもあったと思いますが、消化器センター宛に紹介状を書いていただければ、センター内で患者さんの状況などをみながら担当診療科を決定させていただきます。
もし気になる症状がある方は、まずは地域の診療所やクリニックで診ていただいたうえで、当センター宛の紹介状を持参して受診いただければと思います。百貨店に行けば何でもそろっているわけではないのと同じで、大きな病院だからといってどのような治療も受けられるわけではありません。大学病院、地域の中核病院、診療所にはそれぞれ得意/不得意があるので、上手に病院を使い分けていただきたいと思います。患者さんが日頃どのような生活を送っているのかを理解して診療を行うのは、地域の診療所やクリニックの先生方の得意分野です。顔を見たら「〇〇さん、よう来たね」と言ってくれるような、気心の知れた“おなじみさん”の医師をぜひ1人は持っていてほしいと思います。
また健康診断で何か異常を指摘された場合には、必ず詳しい検査を受けるようにしましょう。肝臓は“耐え忍ぶ臓器”ともいわれているため、些細なことで異常値を示すことはほとんどありません。肝臓の機能を調べるためのAST(GOT)やALT(GPT)が異常値を示していた場合には、「最近お酒を飲みすぎたから」「少し疲れぎみだから」で済まさずに、なるべく早めに近隣の診療所やクリニックを受診するようにしましょう。

内視鏡センターで行う早期胃がんの治療苦痛の少ない内視鏡検査で早期発見につなげる

内視鏡センターでは、主に胃カメラ(上部内視鏡)や大腸カメラ(下部内視鏡)、内視鏡的逆行性胆管膵管造影(ERCP)による検査・治療を行っているほか、呼吸器外科による気管支鏡検査・治療にも対応しています。
胃がんや食道がん、大腸がんは早期に見つけることができれば、内視鏡治療で根治を目指せます。早期発見のためには内視鏡検査を受けることが重要ですが、「過去に痛い・つらい思いをしたから二度と受けたくない」と思っている方は少なくないでしょう。そのため、当院では希望する方には鎮痛薬を投与するなどして“苦痛の少ない内視鏡検査”を行っています。また、外科と密接な連携が取れていることも当センターの特徴です。良好な関係性が築けているため、検査で治療が必要な病気が見つかった場合には、早ければその日のうちに外科を受診いただくことが可能です。
2023年には内視鏡検査ブースが3室から4室に拡充し、より多くの検査・治療をスムーズに提供できるようになりました。さらに、今年(2024年)中には、角度調整ができる可動式の内視鏡用ベッドを新たに6台導入する予定です。これまでは検査終了後、待機室のリクライニングチェアに歩いて移動してもらう必要がありましたが、今後はベッドごと待機室へ移動していただくことができます。鎮痛薬の投与により意識がはっきりしないまま移動する負担をなくし、より楽に検査を受けていただけるよう設備を充実させています。
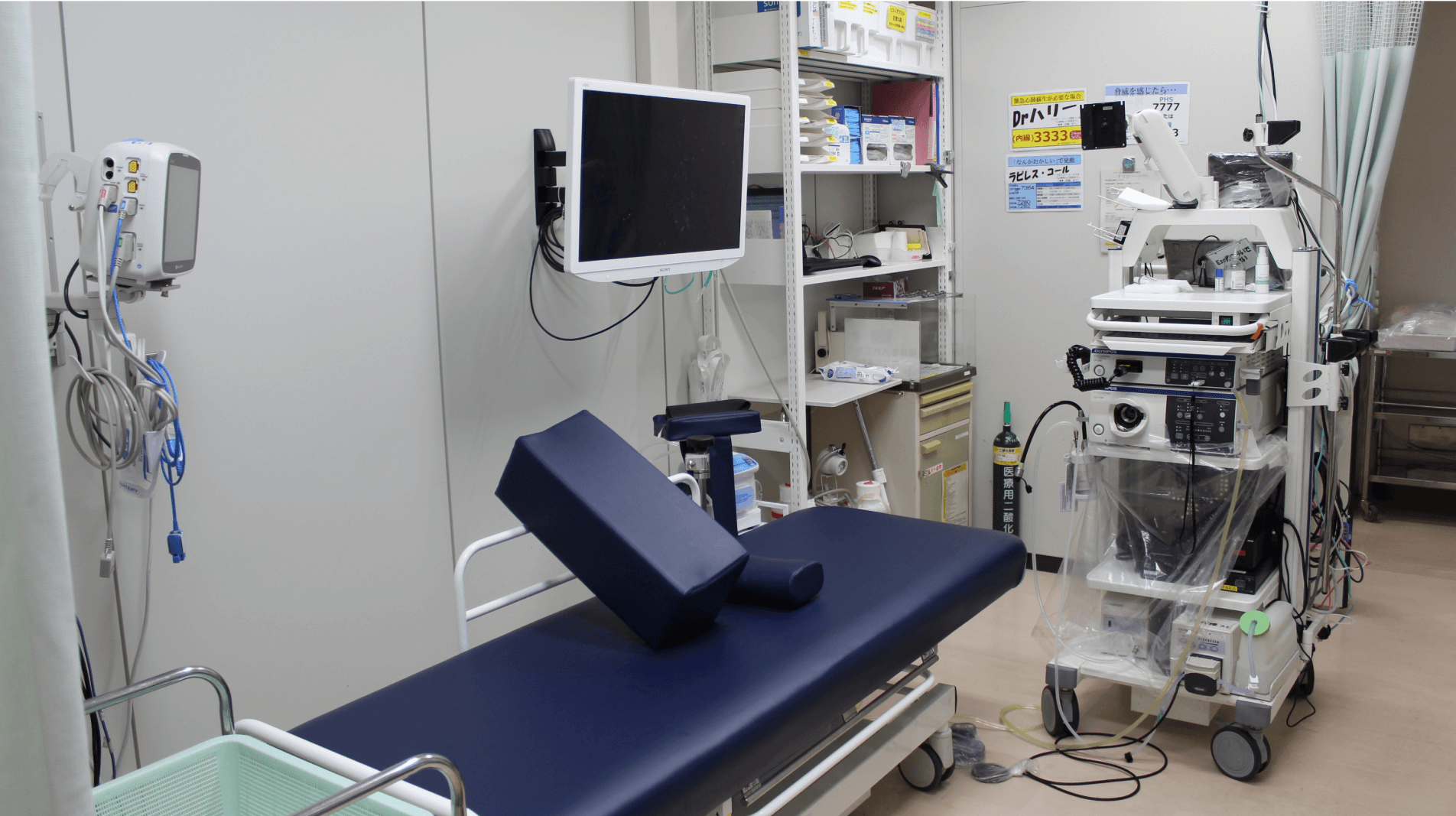
内視鏡検査ブースの様子
少ない負担で根治を目指す――早期胃がんの内視鏡治療“ESD”
早期胃がんに対して、当センターでは“内視鏡的粘膜下層剥離術内視鏡的粘膜下層剥離術(ESD)”を積極的に行っています。従来から行われている内視鏡的粘膜切除術(EMR)は輪っか状のワイヤーを用いて切除するため、大きい病変では一括で取り切るのが難しいことがあります。対して、ESDは切除したい範囲をマーキングしてその周囲を高周波メスでくり抜くように切除するため、大きな病変やより深い層にある病変も内視鏡で治療可能です。ただし、出血や穿孔(穴が開くこと)の合併症リスクを伴うため、熟練した技術が必要です。当センターは日本消化器内視鏡学会の指導施設に認定されており、ESDが実施できる医師も複数名在籍しています(2024年9月時点)。合併症をなるべく起こさない治療を行うのはもちろんのこと、合併症が起こった際にも迅速かつ適切に対処できるよう、日頃からトレーニングを積んでいます。
当院におけるESDの入院期間は通常約1週間です。ESDにより出血や穿孔が生じていないかを調べるために、治療の翌日に内視鏡検査を行うようにしています。問題がなければ、検査翌日から徐々に食事を再開していただきます。なお、がんを取り除けたとしてもほかの場所から別のがんが発生する可能性もあるため、治療後も年に一度は内視鏡検査を受けていただくようにお伝えしています。

早期胃がんの多くは無症状ですので、早期発見のために定期的に検診を受けるようにしましょう。生涯を健康に過ごすには、何十年間と使ってきた体を定期的にメンテナンスして、都度立て直していくことが大切です。「病気が見つかったら怖い……」との理由で受診を躊躇してしまう方もいるかもしれませんが、ぜひ気軽に検査を受けていただければと思います。

- 公開日:2024年5月29日


