高知県の医療

心血管疾患の発症リスクが懸念される高知県――
適切な医療を滞りなく供給するには
高知県では高齢者の人口が年々増加しており、2021年時点での高齢化率は全国2位となっています。高齢化に伴って増加する病気の1つに心血管疾患が挙げられます。特に高知県では心血管疾患の発症リスクを高める生活習慣病(高血圧症や糖尿病など)を患っている方や、飲酒・喫煙習慣のある方が多い傾向にあり、県全体で予防などへの対策が推進されています。なお、心臓血管手術が可能な病院は2024年時点で県内に4か所しかなく、住んでいる地域によっては受診の際に長距離・長時間の移動が必要になってしまいます。医療アクセスの課題を解消し、適切な医療を滞りなく供給するためには県内全域で医療提供体制の強化に取り組み続ける必要があるといえるでしょう。
高知県の医療を支える
高知大学医学部附属病院

温かな医療の提供に努め、
高知県民の方々の健康を守る
当院は、高知県民の皆さんに“よい医療”を提供したいという強い思いを根幹に据えています。私(花﨑 和弘)が2022年4月に病院長に就任した際、その思いを込めて具体的なマニフェストを策定し、“高知大学病院のブランド化”を掲げました。
大学病院は「敷居が高い」と言われがちです。しかし、県民の方々に“選んでいただける病院”になるためには、この敷居を下げることが不可欠だと考えました。そのための最も重要な取り組みとして、全職員一丸となって接遇の改善に力を入れています。どんなに高度な医療を提供していても、心の通った対応なくしては、患者さんの信頼や安心感を得ることはできません。職員一人ひとりが「患者さんに親切に」「感謝の言葉を投げかける」といった具体的な行動を徹底することで、患者さん視点を大切にし、ご来院いただく皆さんに安心と温かさを感じていただけるよう努めています。これは現在進行形の取り組みであり、今後も徹底して改善を進めてまいります。

写真:PIXTA
技量と設備を整え、
心臓病に対する幅広い治療に対応
当院は特定機能病院として、地域で完結できる高度で質の高い医療を提供することが使命です。特に高知県では、循環器内科医や心臓血管外科医の配置に著しい偏在があるのが大きな問題です。たとえば、心臓血管カテーテル治療専門医*は、2023年時点で県内に11人しかおらず、全て中央圏に集中しています。同じく心臓血管外科医もほとんどが中央圏に集まっているのが現状です。
高知県全体で見ると、高齢化に伴い、虚血性心疾患、大動脈疾患(大動脈解離など)、心臓弁膜症などが多くみられます。これらは、特定機能病院である当院が率先して治療に取り組んでいくべき分野だと強く認識しています。心臓疾患の初期診断から、カテーテル治療、外科手術そして、難しいとされる心臓麻酔まで十分な専門性をもつ医師が対応し、「心臓の治療なら高知大学へ」と信頼していただけるよう引き続き全力を尽くしてまいります。
高知県の皆さんには、どうか先入観を一度リセットし、“どこの病院が質の高い医療を提供しているのか“という視点から、病院を選んでいただきたいと心から願っております。当院は、十分な技術と設備を整え、「高知県の医療を高知大学で守る」という強い決意を持って、皆さんの健康を支えてまいります。気になる症状がある方、治療に関してお困りの方は、“おらんくの大学病院”へぜひ一度ご相談ください。
日本心血管インターベンション治療学会認定 心臓血管カテーテル治療専門医


写真:PIXTA
患者さんの“先の人生”も見据え、
全人的医療を実践する
高知県は、全国でも高齢化が進んでいる地域の1つです。当院の前身である高知医科大学が開学した当時、将来の高齢化を見据えて、高齢の方の病気を専門的に診る“老年病科”が創設されました。これは、若い成人の方への治療がそのまま高齢の方に適用できるわけではないという考えに基づいています。
私たちの科は、その老年病科の基盤の上で、30年以上にわたり循環器内科としての診療を続けてきました。単に心臓や血管だけを診るのではなく、内科や老年病学という視点から、高齢の患者さんが抱えるさまざまな特徴や問題点を理解し、心臓の治療にあたっています。心臓の病気が治っても、別の病気で寝たきりなどになってしまっては意味がありません。心臓の治療を通じて、患者さんの生活全体、つまり“全人”を診る――これが開学以来、私たちの科が掲げ続けてきたモットーの1つです。
心臓の治療は日々進歩しています。当院では、循環器内科と心臓血管外科が“ハートチーム”として緊密に連携を取り、患者さん一人ひとりにとってよりよい治療を議論しています。昔から週に一度のカンファレンスで、内科と外科が協力して治療方針を検討する体制を整えてきました。近年では治療の選択肢も増え、どちらの科からも対等な立場で意見を出し合い、カテーテル治療がよいか、外科的な手術がよいかを深く話し合っています。
なお、高知県では、脳卒中や心筋梗塞で亡くなる方が全国平均を上回っているのが現状です。高血圧症、脂質異常症、運動不足などは将来の心筋梗塞や脳卒中につながりますので、これらに当てはまる方はぜひ日頃から生活習慣の改善に取り組んでいただきたいと思います。予防に勝る治療はありませんから、「血圧が高いだけ」などと軽視せずしっかりと治療を受けましょう。
「大学病院は敷居が高い」と思われがちかもしれませんが、高知大学は元々、地域の患者さん、県民の方々のために設立された病院です。お困りの際には、紹介状をお持ちのうえ、ぜひお気軽に相談していただければと思います。
プロフィール

高知大学医学部附属病院における
不整脈(心房細動)・
狭心症/心筋梗塞・心臓弁膜症・
大動脈瘤
の治療
不整脈(心房細動)の治療
1~2年放置すると治りにくくなる可能性のある病気――症状の有無に関係なく一度受診を
不整脈という病名は広く知られていますが、複数の種類があり、中でも特に注意が必要なのが“心房細動”という不整脈です。心房細動は、心臓がけいれんしたように細かく震える病気です。心房細動を発症すると心臓内の血液がよどみ、血栓(血の塊)ができやすくなります。この血栓が脳の血管に詰まると脳梗塞を引き起こしたり、あるいは心臓が乱れた拍動を続けることでポンプ機能が低下し心不全につながったりする可能性もあります。
自覚症状としては動悸や息切れ、胸の不快感などが挙げられますが、自覚症状がない、あるいは症状があっても軽いために気付かずに過ごしている方も多くいらっしゃいます。自覚症状がないからといって脳梗塞や心不全のリスクがないわけではありませんし、むしろ気付かないうちに病状が進行し、突然、脳梗塞などの重大な合併症の発症で発覚することもあるため、早期発見・早期治療が非常に大切です。

初期の心房細動は常に異常なリズムになっているわけではなく、発作が生じたときにだけ異常な脈が現れます(発作性心房細動)。進行するとその不整脈が1週間以上続く “持続性心房細動”に移行し、1年以上続いた場合には“長期持続性心房細動”となります。初期の段階で治療を開始すれば比較的元の正常な脈に戻りやすい傾向にありますが、1~2年放置し、進行した場合にはカテーテルアブレーション(心房細動の治療の一種。詳しくは後述)の治療効果が大幅に低下することが分かっています。発作性心房細動の治療成功率*は60~80%であるのに対し、持続性心房細動では約50%、長期持続性心房細動では約30%まで下がるとされていますので、健康診断やご自宅の血圧計などで不整脈が指摘された場合には、自覚症状の有無に関係なく早めに循環器内科を受診いただきたいと思います。
カテーテルアブレーションを1度受けた際の治療成功率
新たな治療法も導入し、的確な診断とより安全な不整脈治療を追求する
診断には心電図検査による異常な脈の検出が必要であるものの、検査中(心電図の記録中)に発作が起こらない場合は診断がつきません。当院では治療が必要な患者さんを適切に拾い上げるべく、一般的な心電図検査のほか、ホルター心電図も駆使しています。ホルター心電図は24時間、あるいは1週間の心電図を記録することが可能なため、病院での検査では見つけられなかった不整脈の検出が期待できます。そのほか、より長期的な記録が可能な植込み型心電計によるモニタリングも実施しています。
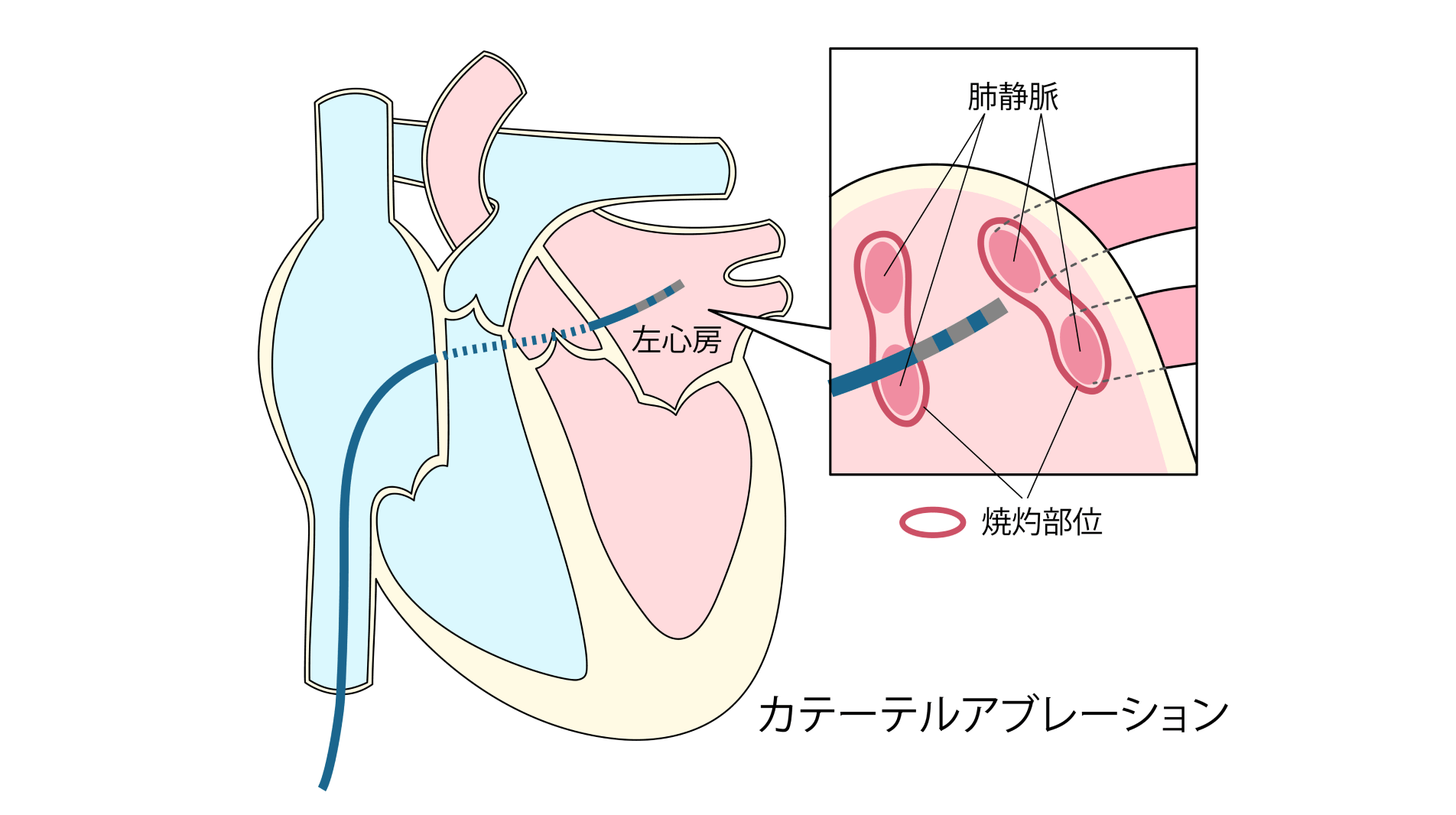
イラスト:PIXTA
心房細動の根本的な治療には、カテーテルアブレーションという治療があります。これは、足の付け根などからカテーテルという細い管を挿入して心臓まで通し、異常な電気信号を発している心臓の筋肉を焼灼する(=アブレーション)治療法です。数mmの切開で済むため、開胸手術に比べて体への負担を抑えながらも心房細動の根治(完全に治ること)を目指せます。当院では、一般的な高周波アブレーションに加え、“パルスフィールドアブレーション”も行っています。パルスフィールドアブレーションは、従来の方法に比べて周りの組織へ与える影響が少なく、有効性を維持しながらもより安全性の高い治療を目指せるのが大きな特徴です。
写真:PIXTA
不整脈の治療は専門性の高い分野ですが、当院には不整脈治療の専門グループがあり、カテーテルアブレーションをはじめとする不整脈治療をそのグループが専任で行う体制を敷いています。質の高い医療の提供に努めてまいりますので、どうぞ安心してご来院いただければと思います。不整脈外来(毎週水曜・午後)も設置しておりますので、お困りのことがあれば遠慮なくご相談ください。

狭心症/心筋梗塞の治療
胸の重苦しさや圧迫感は放っておかずに一度受診を
狭心症は、心筋(心臓の筋肉)に栄養を送る冠動脈という血管が動脈硬化によって狭くなることで十分な血液を送れず、心筋が酸欠状態になる病気です。狭窄が進行して血管が完全に詰まると心筋梗塞を引き起こし、その場合は一刻を争う状況になるため早期発見・早期治療が重要です。
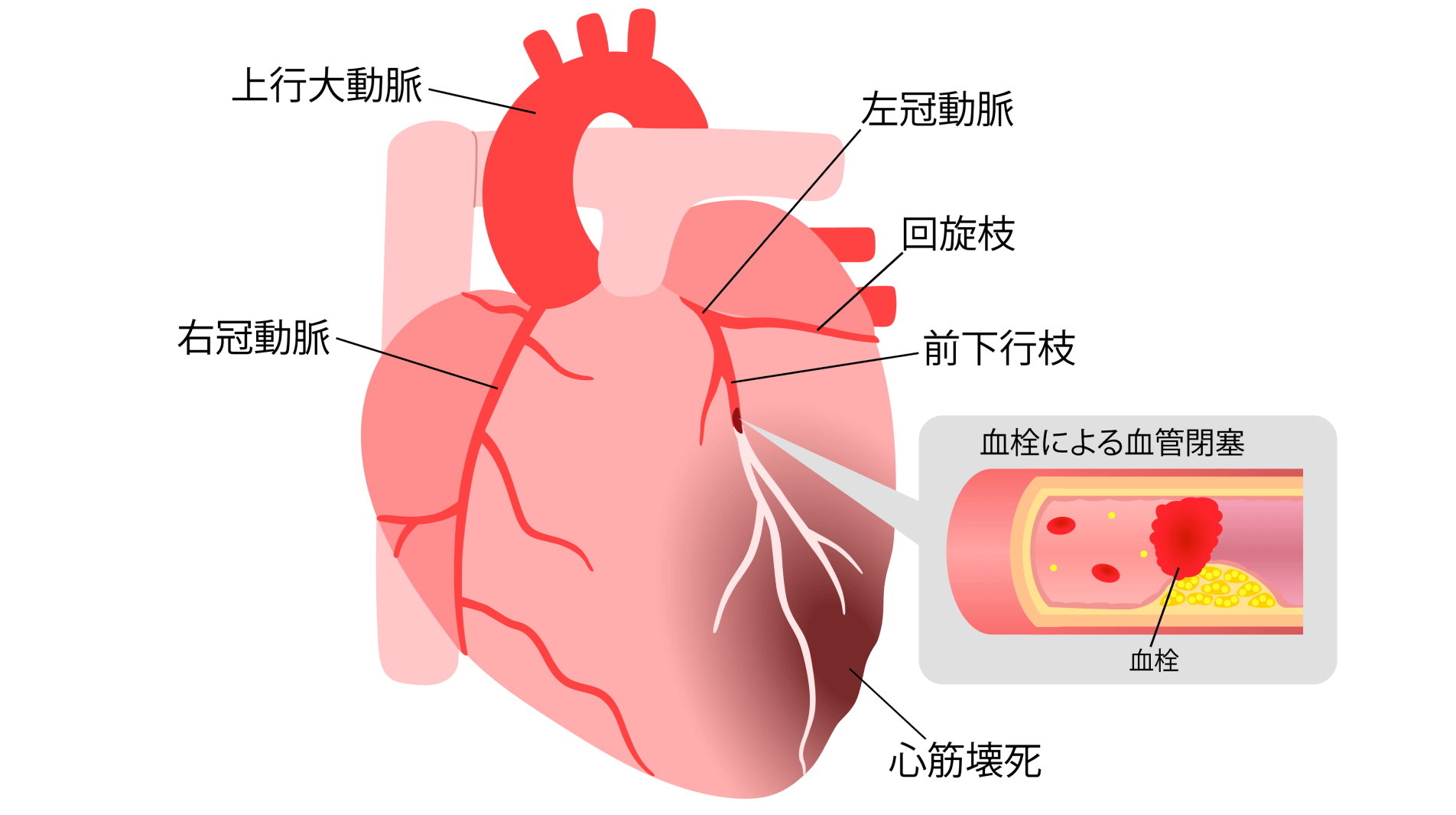
イラスト:PIXTA
典型的な症状としては動いたとき(労作時)に生じる、胸の重苦しさや圧迫感、詰まるような不快感などが挙げられます。特に生活習慣病(糖尿病や高血圧症、脂質異常症など)を患っている方や喫煙習慣のある方はリスクが高いとされていますので、注意が必要です。これらに当てはまる方はご自身の胸の症状に気を付けていただき、違和感を自覚した際には早めに病院を受診しましょう。その中でも、突然症状が現れた、あるいは頻度が増えた、症状の強さが増したような場合には、急性冠症候群(心筋梗塞やその一歩手前の不安狭心症と呼ばれる状態)の可能性もありますので、様子は見ずに速やかに受診いただきたいと思います。
なお、糖尿病の方やご高齢の方は症状を自覚しにくいとされています。「年のせい」と思う程度の軽い症状でも、実は狭心症の症状であるケースもあります。症状は人によって異なりますので、いずれにしてもご自身で判断せず一度医師にご相談いただくことをおすすめします。
大学病院としての専門性を生かした体制を整備し、全人的な医療を実践する
狭心症の治療には、薬物療法・心臓カテーテル治療(経皮的冠動脈形成術:PCI)・手術(冠動脈バイパス術)があり、どの治療が適しているかは、心臓カテーテル検査で冠動脈を直接造影して判断していきます。
当院では、年間130件以上*の心臓カテーテル治療を実施しています。心臓カテーテル治療とは、足の付け根や手首の動脈からカテーテル(細い医療用チューブ)を挿入し、冠動脈の狭くなった部分をバルーン(風船)やステント(金属製の網状の筒)を用いて拡げ、血流を改善する治療です。
心臓カテーテル治療(経皮的冠動脈形成術)実施件数:2022年(1月~12月)170件、2023年(1月~12月)150件、2024年(1月~12月)138件
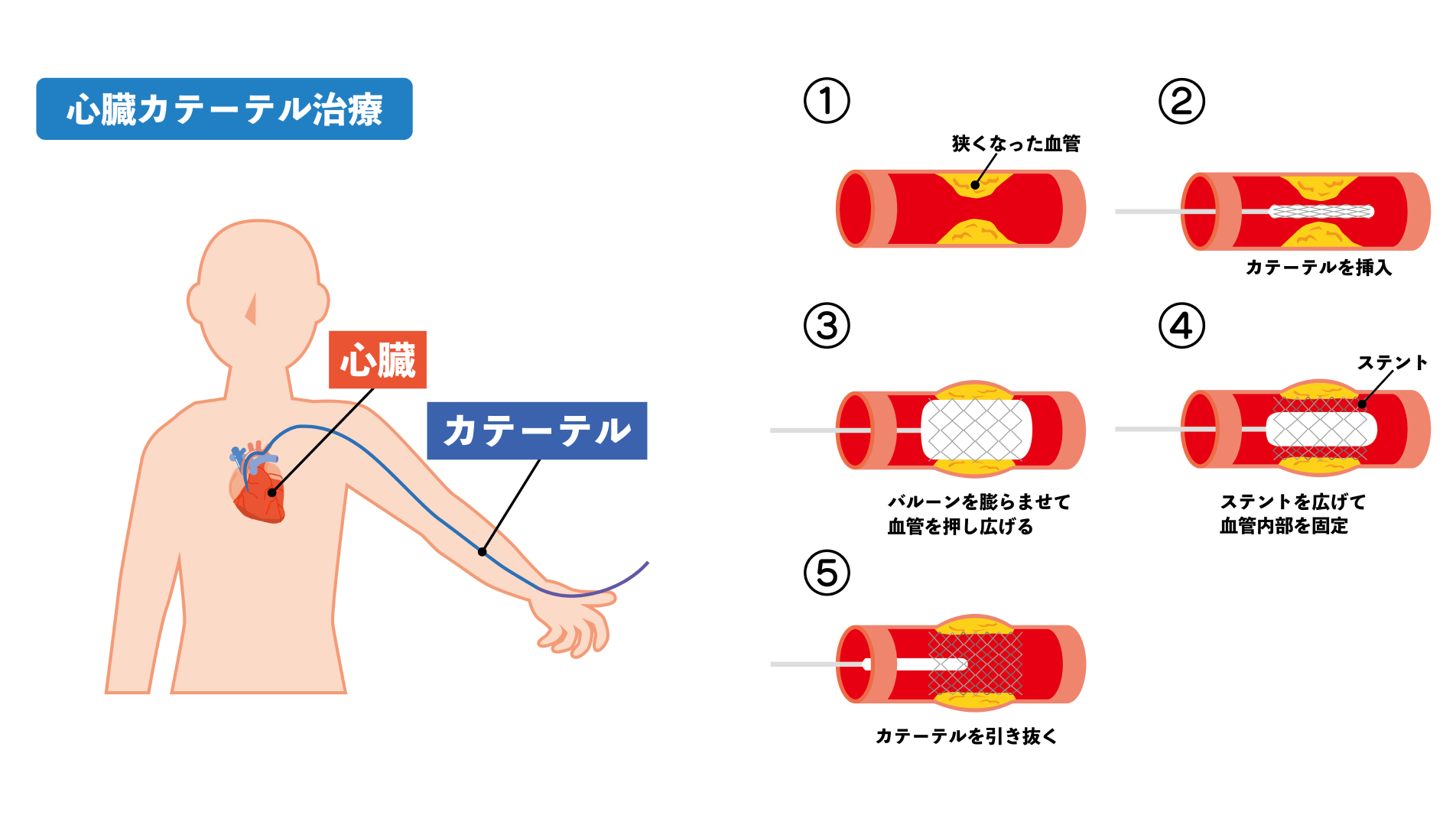
イラスト:PIXTA
胸を大きく切開する必要がないため、患者さんの体への負担を大幅に軽減できるのが大きな特長です。当院においては通常の風船では血管を拡げることが難しい硬く石灰化した血管病変に対しても対応できるような特殊な器具もそろえておりますので、病状に合わせて適切な治療を選択可能です。

写真:PIXTA
当院が最も大切にしているのは、“心臓”だけでなく“患者さん全体”を診ることです。特にご高齢で、高血圧や糖尿病など複数の病気を抱えている患者さんの場合、全身の状態を総合的に把握し、治療の計画を立てていくことが欠かせません。当院は30を超える診療科**を備えており、各分野を専門とする医師が緊密に連携をとりながら診療にあたっています。治療をして終わりではなく、その後の生活を含めて安心して過ごしていただけるようサポートいたします。大学病院というとどうしても敷居が高く感じられてしまうかもしれませんが、高知県が地元の医師も多く在籍しておりますので、どうぞ構えず楽な気持ちで受診いただければと思います。
2025年10月時点

心臓弁膜症について
(検査・TAVI・外科手術)
心不全の原因となる心臓弁膜症――複数の検査を駆使し、的確な診断に努める
心臓弁膜症は進行するとやがて心不全を引き起こし、命に関わる恐れもあるため、早期発見・適切な治療介入が重要です。実際、現れる症状は心不全としての息切れ、胸痛、めまい、失神などが挙げられます。そのほか、足の浮腫も比較的よくみられる症状です。朝起きたときから足がむくんでいるような場合には病的な症状の可能性がありますので、一度受診いただくことをおすすめします。
当院では息苦しさなどでご来院いただいたら、まず聴診を含めた診察を行います。その後、心電図検査やX線検査などを行い、心臓の病気が疑われる場合はさらに超音波(心エコー)検査を行います。当院では、より的確な診断をするため、胸に機械を当てる一般的な心エコーのほか、経食道心エコーや運動負荷心エコーも必要に応じて追加し、慎重に評価を行っています。

経食道心エコーは、胃カメラのように口から細い管を入れ、食道側から心臓を見る検査です。食道は心臓の後ろ側に位置しているため、一般的な心エコー検査では骨や肺に邪魔されて見えにくい部分をより近くから観察できます。もう一方の運動負荷心エコーは、自転車を漕いだり、握力計を握ったりするなどあえて負荷をかけて行う検査です。心臓弁膜症の症状は運動時に現れることが多いため、体に負荷がかかった状態で検査をすることで患者さんが日常生活で困っている症状を再現しやすくなります。
なお、心臓弁膜症はその重症度によって必要な治療が異なります。そのため、当院では原則として心エコー検査を循環器内科医がその場でチェックする体制をとっています。超音波専門医*と心エコー図専門医**の双方の資格を持つ医師も私(馬場 裕一)を含め2名***在籍していますので、胸の症状などでお困りの際にはご来院ください。
当科が大切にしているのは“内科医として患者さんに寄り添うこと”です。特に高齢の患者さんの場合は、心臓以外にも病気を抱えていることが多いため、心臓を治療すれば全てが解決するとは限りません。心臓の病気だけでなく、内科医としてこれまでに培ってきた知識を生かし責任をもって診療いたしますので、その人らしく過ごせるよう相談を重ねながら一緒に治療を進めていきましょう。
日本超音波医学会認定 超音波専門医
日本心エコー図学会認定 心エコー図専門医
2025年10月時点
胸を切らずに治療するTAVI――年齢を理由に諦めずに一度相談してほしい
心臓弁膜症の中でも、大動脈弁狭窄症は血液の出口の扉(弁)が硬くなり、開きが悪くなる病気です。重症になった場合、悪くなった弁を人工の弁に取り替える“弁置換術”が必要になります。以前は選択肢が胸を切開する手術のみでしたが、近年ではTAVI(タビ:経カテーテル的大動脈弁留置術)という新しい治療法が普及し、当院でも実施しています。TAVIは、足の付け根の血管などから、カテーテルという管を入れて行う治療です。カテーテルを心臓まで進め、悪い弁の内側で新しい人工弁を広げて留め置きます。胸を切開する必要がないため、体への負担が少ないのが特徴です。当院の場合、入院期間はおおむね1週間程度です。
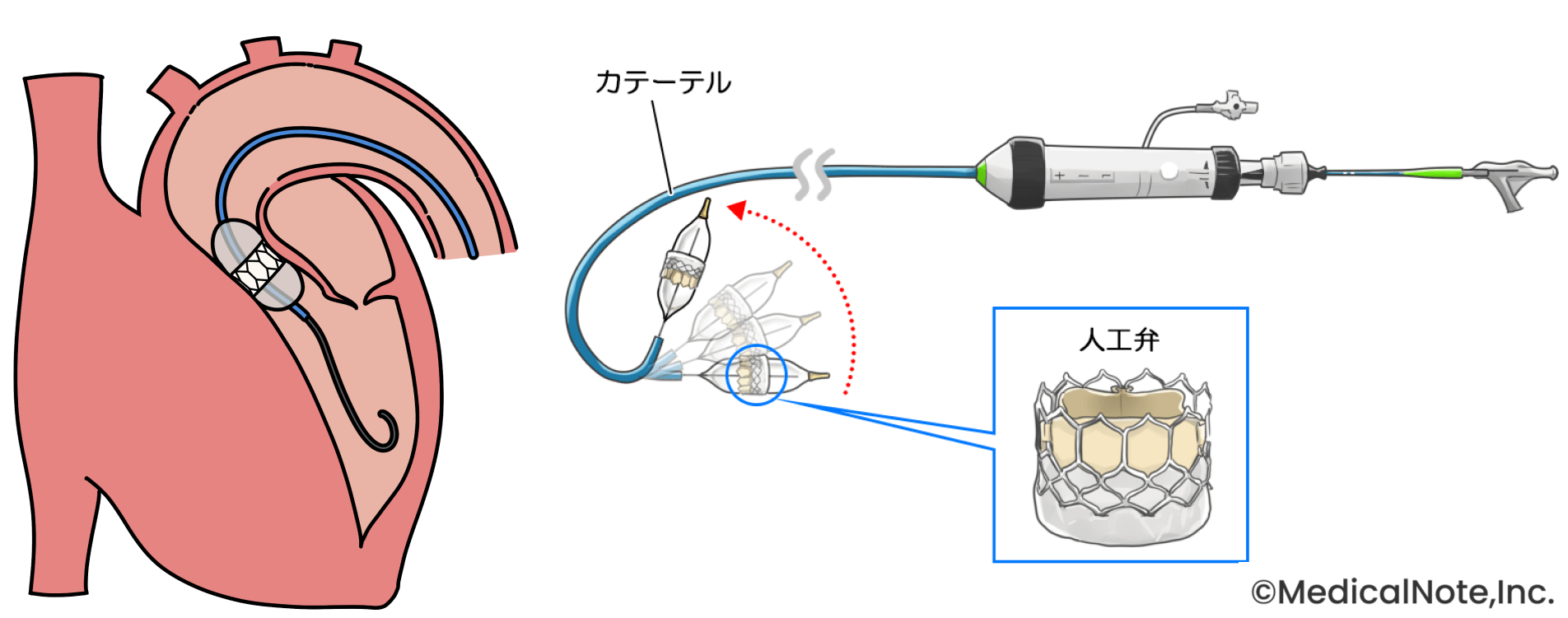
イラスト(左):PIXTA
TAVIの技術は年々発展しており、現在では非常に良好な成績が得られていることが報告されています。日本の心臓弁膜症治療のガイドラインでは80歳以上の方にはTAVIを優先的に考慮することが推奨されており、 90歳以上の方でもご自宅で元気に過ごされているような方であればTAVIによる治療が検討可能です。心臓の手術と聞くと不安に感じると思いますが、しっかりとご説明いたしますので、どうか「年だから」と諦めずにまずはお話だけでも聞きに来ていただければと思います。
心臓弁膜症の治療方針を決める際には、単に病気の重症度だけでなく、患者さんの年齢、体力、合併症(持病)といった多くの要素を考慮する必要があります。この治療方針の決定の際に、当院が最も重視しているのがチーム医療、特にカンファレンス(事前準備・話し合い)の徹底です。心エコー図専門医*、カテーテル治療専門医**、そして外科医が集まり、合併症のリスクまで含めて入念に検討しています。多角的な視点からよりよい治療を選択できるのは大学病院である当院の強みであると感じます。この綿密な治療計画により、他の心疾患や他臓器の併存疾患などを合併しているような複雑な病態の患者さんに対しても対応可能です。
日本心エコー図学会認定 心エコー図専門医
日本心血管インターベンション治療学会認定 心血管カテーテル治療専門医
写真:PIXTA
「心臓の病気は理解が難しい」と感じられる方もいらっしゃるでしょう。私(竹内 雅音)自身は、図などを用いながら理解いただきやすい説明を行うことを重視しています。よりよい選択肢をご提案いたしますので、お話ししながら一緒に考えていきましょう。
15年後・20年後の未来も視野に入れ、終生の治療プランを立てる
大動脈弁狭窄症に対して治療方針の検討を行った結果、TAVIよりも従来の手術が適していると判断した場合、大動脈弁置換術という手術を行います。年齢に関してはあくまで目安となりますが、75歳未満の方は基本的に手術が推奨されます。

もちろんTAVIも有用な治療選択肢の1つではありますが、将来的に留置した弁が劣化して二度目の治療が必要となった際、再びTAVIを選択できないことがあります。その場合、根治的な治療の選択肢として残るのは外科手術となります。仮に60歳でTAVIを受け、25年後に再治療が必要になったと考えると、年齢は85歳です。体力の低下やほかの病気などの影響で開胸手術ができない可能性もあり、そうすると「治療が困難」と判断せざるを得ません。このような事態を防ぐためにも、当院では患者さんの15年後、20年後、さらにその先の心臓の状態も考慮して治療方針を決定します。外科手術が可能な患者さんにはできるだけ外科手術をご提案し、もし将来的に再治療が必要になった場合でも治療の選択肢が残せるよう努めています。
また、日本人は人工弁を留置する場所(弁輪)が小さい傾向にあり、TAVIの実施が困難なケースもあります。当院では将来の追加治療を考慮して外科手術による大動脈弁置換術と併せて弁輪拡大術も実施し、将来的にTAVIを受ける場合でも不安なく治療ができるよう終生の治療プランを立てています。
低侵襲心臓手術(MICS)や大動脈弁形成術にも対応
当院ではMICSと呼ばれる低侵襲心臓手術を積極的に行っています。MICSは、6cm程の小さい切開によって手術を行うため、20~30cm程の切開が必要となる従来の開胸手術(胸骨正中切開)と比べて体への負担を大きく減らせます。傷口が小さいぶん手術操作の複雑さは増しますが、当院は狭い術野であっても安全性の高い手術が実施できるようハイレベルな技術の習得と維持が安定的におこなわれています。
また、大動脈弁閉鎖不全症に対する弁形成術も積極的に実施しています。先述のとおり、大動脈弁狭窄症に対しては弁置換術が行われることが多いものの、先天性の2尖弁など年齢が若く弁が柔らかい患者さんには弁形成術(自身の弁を修復する治療)をおすすめしています。人工弁も改良が進んでいますが、自身の弁に勝るものはありません。『大動脈弁形成術(左図)』や『自己弁温存基部置換術(右図)』は、ドイツ留学時代から私(三浦 友二郎)自身のライフワークとしてきました。これまで培ってきた経験や専門性から、弁置換術/弁形成術のどちらが適しているかを的確に判断し、患者さんのライフスタイルに合った治療をご提案します。
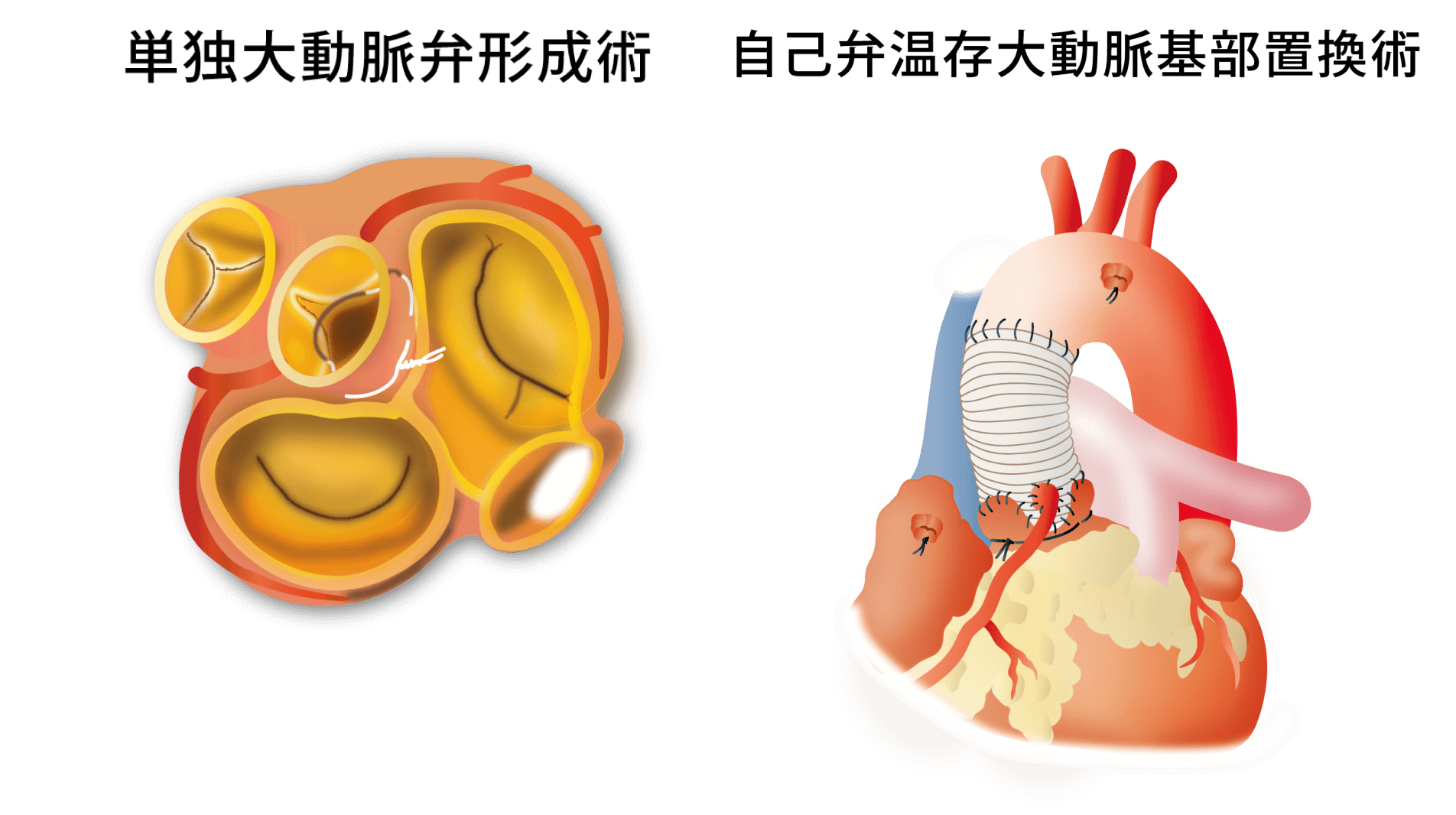
「心臓の手術が必要」と言われたら、誰しも大きなショックを受けるはずです。我々は外科医ですから手術で治すことも大切に考えているものの、切らずに治るのであればそれに越したことはないでしょう。循環器内科と心臓血管外科を備え高知県の医療を支える大学病院として、あらゆる選択肢を示せる環境でありたいというのが我々の思いであり、各科の医師が密に連携して診療にあたることで個々の患者さんに応じたオーダーメイドの医療の実現を目指しています。心臓は生涯動き続ける臓器ですので、我々も患者さんがその生涯を終えるまで診続ける覚悟で診療にあたっています。不安なこと、治療について相談したいことなどがあれば、ぜひ一度当院にいらしてください。
大動脈瘤の治療
大動脈瘤の大半は無症状――小さい段階でも必ず定期検査を
大動脈瘤とは大動脈(体の中で最も太い血管)の一部が膨らむ病気で、主に動脈硬化が原因となって発症します。大動脈瘤が生じた時点ではほとんどが無症状ですが、大きくなり破裂した場合は命に関わるため、早期発見と適切な治療が重要です。

写真:PIXTA
膨らみが小さい場合は経過観察となることもありますが、小さいからといって絶対に破裂しないわけではありません。大動脈瘤は風船と同じで、最初こそ膨らみにくいものの、ある程度の大きさになると簡単な力で膨らみます。そのため、すでに診断されている方は、必ず定期的な検査を受けていただきたいと思います。当院では瘤の大きさ・形などから破裂リスクを適切に評価し、治療方針について丁寧にご説明させていただきます。大学病院だからと構えずに楽な気持ちでいらしてください。
日本超音波医学会認定 超音波専門医
日本心エコー図学会認定 心エコー図専門医
2025年10月時点
多角的な観点から“目の前の患者さんに適した大動脈治療”を見出す
破裂の危険性がある大動脈瘤は、手術が必要となります。治療には“人工血管置換術”と“ステントグラフト内挿術”という2種類の方法があり、当院ではどちらの治療にも精通した医師が患者さん一人ひとりの状態に適した治療をご提案しています。

人工血管置換術とは、膨らんだ血管を切り取って、人工の血管に置き換える治療方法です。開胸・開腹手術のため体への負担が大きくなってしまうものの、根治性が高い手術です。もう一方のステントグラフト内挿術とは、ステントという金属のバネをつけた人工血管を、カテーテル(細い管状の医療器具)を使って足の付け根から挿入する治療です。血管を内側から補強することで大動脈瘤の破裂を防止します。瘤は体内に残るため再発する可能性があるものの、開胸・開腹手術と比べて傷が小さく済むため、高齢の方など開胸手術のリスクが高い方に適した治療です。治療方針については瘤の位置や形状、それぞれの治療法のメリット・デメリット、患者さんの体力、患っている病気など多角的な観点で検討し、慎重に判断をしていきます。
どのような病態にも対応できる高い技術力を担保する
胸部大動脈は大きくカーブした構造になっており、ちょうど曲がっている部分(大動脈弓部)に瘤が生じた場合は、人工血管置換術を行うのが一般的です。しかし、胸部大動脈は心臓や脳に近い場所にあるうえ、人工血管置換術を行う際は人工心肺を用いて脳や腎臓などほかの臓器への血流を維持しながら処置を行う必要があるため、体への負担が非常に大きい手術になります。当院では少しでも負担を軽減できるよう、開胸手術が難しい方に対しては人工血管置換術とステントグラフト内挿術を組み合わせた“ハイブリッド手術”も実施しています。

また、大動脈瘤の手術の合併症(脳梗塞など)を防ぐための工夫を実践するほか、ステントグラフト治療のさらなる低侵襲化も図り、患者さんの負担をできるだけ抑える努力を続けています。今後も高知県の皆さんに安心して受診いただける病院であり続けるため、より一層努力を重ねていく所存です。
未来の健康を守るために――循環器内科による包括的なフォローアップ体制を構築

写真:PIXTA
先述のとおり大動脈瘤は動脈硬化が原因となって発症する病気です。大動脈瘤の治療は手術が中心となりますが、大動脈瘤ができるということは、頭の血管や心臓の血管も傷んでいる可能性が高いため治療後も注意が必要です。大動脈瘤を治療したとしても、その後で脳梗塞や心筋梗塞など別の病気を発症してしまっては意味がありませんから、手術後は、循環器内科が中心となって動脈硬化に対する治療を行っていきます。
病状が安定した後は、かかりつけ医への逆紹介を行います。大学病院から離れることで不安を抱く方もいらっしゃるかもしれませんが、当院は地域医療の中核を担う大学病院として、多くの医師を輩出しており、私たちの医局の出身者も県内の幅広い地域におります。当院の治療方針や考え方を深く理解している先生方とも密に連携を取りながら、長期的なフォローアップを継続いたしますので、その点はどうかご安心いただければと思います。
- 公開日:2024年9月30日
- 最終更新日:2025年12月9日



