札幌市の医療

高齢者人口が増加する札幌市
運動器疾患の診療体制充実を
札幌市では日本全体と同様に高齢化が進展し、65歳以上の人口は増加を続けています。今後も高齢化の進展が予想されるなか、札幌市では市内の各医療機関が連携して急性期医療から在宅医療までをカバーする包括的な地域医療への取り組みが必要と考えられます。また、年齢が高くなるにつれて発症しやすくなる運動器*の病気に対する診療提供体制を充実させ、市民の健康寿命の延伸に寄与することも各医療機関に求められているでしょう。
*
運動器:身体運動に関わる骨、筋肉、関節、神経などの総称
北海道の急性期医療を支える
札幌孝仁会記念病院

三大疾病の治療に加え、
運動器疾患の治療にも尽力
当院は孝仁会グループの旗艦病院として2016年に開設しました。急性期医療の病院が多く集まる札幌市において質の高い急性期医療を提供し、24時間365日体制で救急患者さんにも対応するとともに、予防医療や健診事業にも力を入れています。特に脳卒中、心臓病、がんの三大疾病の治療に加えて、高齢化に伴い増加している運動器疾患に対しても高いレベルの治療を提供しています。人工関節センター・股関節疾患股関節疾患センターでは、札幌医科大学で人工股関節置換術の新たな手技やデバイスの開発、医師育成などを行ってきた医師(名越 智先生)がセンター長を務めています。また、脊柱管狭窄症脊柱管狭窄症や椎間板ヘルニアといった脊椎脊髄疾患脊椎脊髄疾患に対しては、脳神経外科と脊椎外科を専門とする医師が連携して診療にあたります。高まる運動器疾患の治療ニーズに応えるべく、これからも邁進していきます。
札幌孝仁会記念病院の
変形性股関節症、変形性膝関節症、腰部脊柱管狭窄症の治療 変形性股関節症、
変形性膝関節症、
腰部脊柱管狭窄症の治療
変形性膝関節症、
腰部脊柱管狭窄症の治療
変形性股関節症の治療
筋肉や腱を切らない“最小侵襲人工股関節置換術(MIS)”を行う
変形性股関節症は女性に多い寛骨臼形成不全寛骨臼形成不全が主な原因となります。寛骨臼形成不全があると股関節への負荷がかかりやすく、その状態が続くと関節の軟骨がすり減っていき、変形性股関節症に進行することがあります。治療では、一般的に鎮痛薬の投与やリハビリテーション(以下リハビリ)などの保存療法から開始し、症状が改善しなければ手術を行います。手術は主に変形した骨を削って人工股関節を埋め込む“人工股関節置換術”を行いますが、寛骨臼形成不全の若年者には“寛骨臼回転骨切り術”にも対応しています。

当院では、股関節の前側方からのアプローチで行う“ 最小侵襲人工股関節置換術 最小侵襲人工股関節置換術(MIS)”を実施しています。股関節の後方からアプローチする場合、股関節周辺の筋肉や腱を切開する必要がありますが、前側方アプローチではその必要がないので、術後の痛みが少なくて済みます。また、筋肉や腱の機能が保たれるので術後の脱臼リスクを抑えられることもメリットです。実際に当院でMISの術後に脱臼した患者さんはこれまでほとんどいらっしゃいません(2024年時点)。術後、当院では多くの方が翌日から歩行訓練を始め、約2週間後に退院しています。一般的に術後半年ほどでゴルフなどの軽いスポーツができるようになります。
大学病院で培った技術力を生かしより高い安全性を目指した治療を提供
MISは患者さんへのメリットが大きい手術方法である代わりに、筋肉を切らずに正確に人工関節を骨の中に埋め込むには技術が必要で、難易度の高い手術ともいえます。当院では大学病院で多くの研究や工夫を重ね、治療経験を積んできた医師が手術を担当しますので、安心して手術を受けていただけると思います。
また人工股関節置換術では、より正確にカップ(骨盤の寛骨臼に装着するお椀型の部品)を設置するために、術中にナビゲーション技術を用いています。これにより手術中の出血や術後の脱臼、下肢神経麻痺、下肢静脈血栓症などの予防につながっています。こうしたシステムは有用ではありますが、システムを活用するためには医師の手で患者さんの術中の体勢をしっかり整え、目視で確認することも必要です。医療機器技術が進歩しても最終的には医師の技術力が治療の良し悪しを左右すると考えています。
“分からない不安”を払拭するために分かりやすい言葉で丁寧な説明を心がける

股関節は体の中でも大きな関節なので、小さな関節と比べると痛みも大きく、生活に支障をきたすこともあります。命に関わる病気ではありませんが、生活の質(QOL)を維持していただくために、病気をしっかり治すことが私たちの使命と考えています。痛みの根本には、“分からない”という不安も潜んでいると思います。ですから病気や治療、今後の見通しについて、よいことだけでなく治療のリスクも含め、分かりやすい言葉でしっかりお伝えすることを大切にしています。当院では、最初は不安そうな顔で診察室に入られた患者さんも、診察が終わるときには笑顔で帰られる方が多いです。これからも「この先生に任せれば大丈夫」と安心していただけるよう、日々尽力していきたいと思います。

変形性膝関節症の治療
患者さんの希望や状態などに合わせ適切な治療法を検討
長年にわたり膝にかかる体重の負荷や足の曲げ伸ばしなどで軟骨がすり減り、関節が変形して痛みが起こるのが 変形性膝関節症 変形性膝関節症です。当院ではいきなり手術を行うのではなく、まずは鎮痛薬の投与や運動療法などから開始しています。強い痛みがある重症の方も多く受診されますが、保存療法で改善される方も多くいらっしゃいます。2~3か月続けても改善しない場合は手術を検討します。変形性膝関節症の手術には、脛骨の一部を切って骨の角度を変えることで膝関節への負荷を減らす”高位脛骨骨切り術”、関節鏡視下に膝のクリーニングを行う”関節鏡下半月板切除術/滑膜切除術”、膝の関節を入れ替える”人工膝関節置換術”などがあります。当院では患者さんのご希望や症状、年齢、活動性などを踏まえて、ご相談しながら手術方法を決めていきます。
高位脛骨骨切り術は固定に使用した金属を1年〜1年半後に抜去しなければならない負担はありますが、自分の関節を温存できるため、年齢が比較的若く、仕事やスポーツでよく動くなど活動性の高い方におすすめしています。術後は4週間ほど入院が必要です。
人工膝関節置換術には“単顆人工膝関節置換術”と“人工膝関節全置換術(以下、全置換術)”という2つの方法があります。単顆人工膝関節置換術は、膝関節の傷んだ部分だけを人工関節に置き換える手術です。膝の靱帯を残せるので患者さん自身の感覚で膝を動かしやすく、全置換術と比べて体への負担が少ないなどのメリットがあります。膝関節全体がすり減り、変形が強い場合には全置換術を行っています。
入院期間を長めに設け、術後の合併症予防やリハビリの体制も万全に
人工膝関節置換術の術後は体調に応じて手術翌日から歩行訓練やリハビリを始め、多くの場合3週間ほどで退院となります。自宅に帰ってからも安全に生活できるように十分に回復してから退院いただきたいと考えており、長めに入院期間を設定しています。目安として、歩行や階段の上り下りなどがある程度できるようになった段階で退院を検討します。

術後に注意が必要な合併症である感染に対して、徹底した対策を講じていることも当院の特徴です。膀胱炎や歯槽膿漏歯槽膿漏などの慢性疾患や皮膚の傷から血液を通して細菌が広がることがあるため、当院では術前に全身状態を確認し、血液検査で感染の兆候がないかを厳密に評価しています。そのうえで術中の細菌侵入を防ぐために、細菌を極力少ない状態にした “クリーンルーム”で手術を行います。また、術後は肺塞栓症肺塞栓症(エコノミー症候群)予防のために弾性ストッキングを着用し、できるだけ早く離床してリハビリを行っていただくようにしています。なお、当院には多くの診療科が揃っているため、基礎疾患のある方であっても安心して入院生活を過ごしていただけるかと思います。
変形性膝関節症は絶対に手術が必要な病気ではなく、早期に受診していただければ薬や運動で痛みをコントロールでき、手術を行わずに生活を続けている方もいます。痛みを感じたら早めに受診し、手術が必要かどうかも含め、ご相談いただきたいと考えています。

腰部脊柱管狭窄症の治療
安心して治療を受けてもらうために考えられる治療選択肢を的確に伝える
腰部脊柱管狭窄症は、足の痛みやしびれ、休みながらでないと長い距離が歩けなくなる“ 間欠性跛行 間欠性跛行”などが特徴的な症状です。内服薬の調整を行い、運動を制限することなく継続してもらいます。それでも症状が改善しない場合や、足が動かしにくくなってきたり、おしっこが出にくい・便秘がひどくなってきた(排尿・排便障害)場合には手術を検討します。診断がついてもすぐに手術を行うことはありません。
手術治療については、症状と患者さんの年齢や体の状態、日常生活でどの程度困っているかなども踏まえて総合的に判断します。症状が悪化してから突然「手術が必要です」と伝えるのでは、患者さんを動揺させてしまいます。そのため、当院では初期の段階から、手術も含めて今後考えられる治療の流れをきちんとお伝えすることを大切にしています。“どのような症状が出たら、どのような治療・手術を検討する必要があるのか”といったことを丁寧に説明し、同時に患者さんの考えや希望もお聞きします。外来受診を重ねながら時間をかけて対話し、信頼関係を深めることで治療効果を高め、手術が必要になった場合でも前向きに考えられるようになる患者さんも多くいらっしゃいます。
手術では神経の圧迫を取り除く“除圧術”を中心に
手術が必要となった場合には、腰椎の骨を削って厚くなった靭帯を除去して脊柱管を広げ、神経の圧迫を取り除く手術(除圧術)を行います。当院では基本的には除圧術を行いますが、骨がずれている状態(すべり症といいます)によって症状が出ている場合は金属による固定を必要とすることもあります。
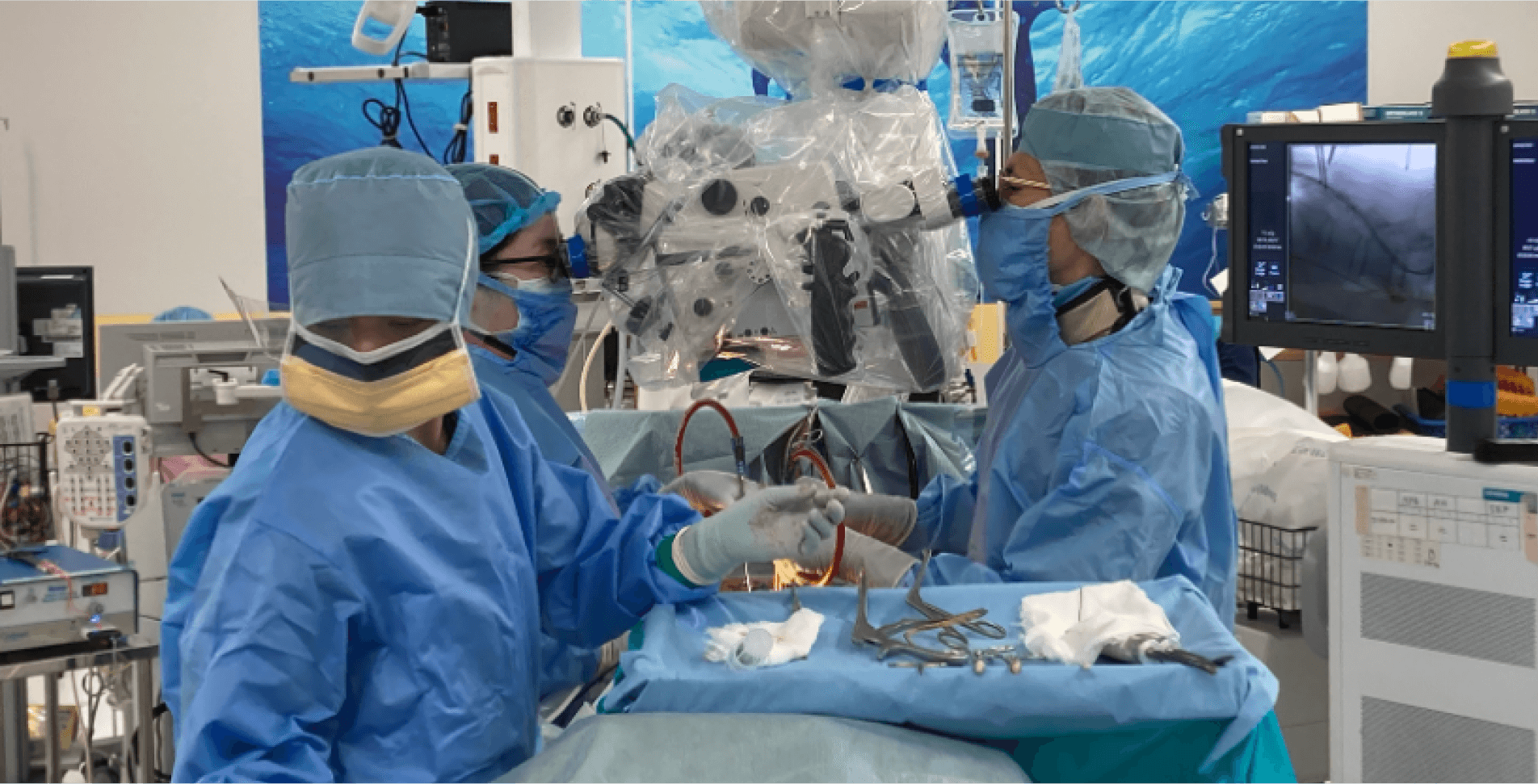
手術には内視鏡手術と顕微鏡手術があります。当院では“安全性と確実性を高めて神経の圧迫を解除する”ために顕微鏡手術を行っています。顕微鏡手術の最大の利点は「立体的で奥行きのある高倍率の拡大視野」を得られることです。神経や血管、そして髪の毛よりも細いような微細な組織を、肉眼では見えないレベルまで鮮明に、立体的に捉えることができます。これにより、神経を傷つけるリスクを最小限に抑えながら、狭窄の原因となっている部位の見逃しがないように確認し、安全性を高めつつ丁寧に切除することが可能になります。

- 公開日:2024年10月24日


