札幌市の脳疾患の治療

脳疾患の患者数が増える未来、
適切な医療をどう届けるべきか
北海道の脳血管障害の入院患者数は全国平均を上回っており、今後も高齢化により右肩上がりで増えていくことが予想されます。札幌市は道内でも急性期医療を提供する病院が集まる都市ですが、今後はさらにキャパシティを増やして対応していくことが求められます。また札幌市の脳神経外科医の数は多いといわれているものの、脳卒中、脳動脈瘤、脳腫瘍といった脳疾患を実際に治療する医師は不足していることも課題です。しかし札幌医療圏の入院自給率(2次医療圏内の市民が該当医療圏内の医療機関に入院する割合)は高い水準を保っており、救急医療を含むスムーズな医療提供体制、技術力の高い若手外科医の育成など、医療機関によるさまざまな努力が行われているためと考えられます。
北海道で脳梗塞などの患者数が多い理由に、生活習慣病のリスクを高めるアルコール摂取量を超える飲酒や喫煙率が男女ともに高い傾向にあることや、特定検診の受診率が全国最下位であることなど、道民の健康習慣に対する意識の低さが挙げられます。早期治療を受けるためにも、札幌の医療機関は引き続き予防医療の対策を講じることが重要といえます。
札幌市の医療を支える
柏葉脳神経外科病院

“信頼と尊敬の医療”を合言葉に
柏葉脳神経外科病院は、1971年の開院当初から“地域の脳疾患に貢献する”というポリシーで、正確な診断と適切な医療の提供を続けてまいりました。ナビゲーションやバーチャルリアリティを活用した外科手術を実践するほか、脳疾患救急にも対応し、24時間救急車の受け入れを行っています。
当院は“信頼と尊敬の医療”という合言葉で、自分の家族や大切な人にもすすめられる医療を実践し、皆さまに信頼される病院でありたいと考えています。脳の病気になったとき、誰もが“何の機能も失わず”に“完全に治りたい”と思われるのではないでしょうか。その2つを両立させるため、私たちは妥協せず、最後まで諦めずに挑戦します。そして患者さんと共に考え、自信を持って医療を提供できるよう、病院全体で努めます。
また、地域で提供する医療でも世界水準を見据える必要があると考えており、日々進歩する医療技術をいち早く取り入れるべく2021年より“先端医療研究センター”の運用を行い、アカデミックな視点を意識しています。2024年11月には、札幌リードタウン平岸ベース内に新病院“札幌柏葉会病院”を開院する予定です。この札幌で地域と共に歩みながら、神経科学の拠点病院を目指し、発展を続けてまいります。
柏葉脳神経外科病院の
脳動脈瘤・脳腫瘍・脳卒中の治療
脳動脈瘤の治療
“根治”をゴールにした開頭手術を追求
脳動脈瘤は破裂を起こすとその約半数が生命に関わる事態に陥るといわれるため、予防的な治療が必要になります。当院では個々の患者さんの動脈瘤のサイズや形状、部位などをきめ細かく精査し、開頭手術チームと血管内治療(カテーテル)チームとで検討を重ね、治療の提供に努めています。患者さんには治療の必要性とリスクをしっかり説明しますので、じっくり時間をかけて考えていただければと思います。一緒に治療プランを決めていきましょう。
当院では、血管内治療ももちろん現代で取り得る道具と技術を駆使して展開していますが、クリッピング術を主体とする開頭手術は、治療のゴールを“根治”に設定し、その安全性と確実性を追求している得意分野です。クリッピング術とは、頭蓋骨の一部をいったん開いて脳を露出し、顕微鏡を用いて脳の皺を分けて脳動脈瘤の根元をクリップで挟み、血液が入らないように閉鎖して瘤を消失させる方法です。
血管内治療は低侵襲(体への負担が少ない)であることが長所であることに対して、開頭手術は動脈瘤の壁の状態や細かい血管も含めて全貌を直接見て処置できること、そして処置中に不測の事態が起きても即座に対処できることが長所です。脳は大事な組織が多くありますが、それらを全て温存しつつ脳の皺を丁寧に広く剥がしていくと、動脈瘤の全貌とその周囲の構造物をつぶさに観察できます。全貌を詳細に視認できれば、より適切な処置が可能なはずです。そして開頭手術は動脈瘤の入り口を直接閉じ合わせるので確実性が高いことももう1つの大きな長所です。ですから開頭手術をするからには、根治性の高い手術でないと意味がなく、決して再発させないことを目指すべきだと考えます。そのためには、正常な血管を温存しながら動脈瘤を裾野まで完全に閉鎖することが重要です。どの方向でクリップを装用するかに加え、クリップの形状、クリップの数の工夫を凝らし、理想的なクリッピングを追求しています。また、通常のクリッピングやカテーテルでは処置しきれない複雑な形状なものや巨大なものには、頭皮の血管や腕の血管などを用いたバイパス術と組み合わせるなど、さまざまな手法で対応しています。
“科学的”に手術の精度を高め、技術を伝承する
当院ではより安全に精度の高い手術を行うため、一人ひとりの医師が高い技術を追い続けるとともに、日々進歩しているさまざまな医療機器を積極的に導入し、その先進機能を最大限に駆使する努力をしています。また、AR(拡張現実)・VR(仮想現実)のテクノロジーとの融合にも力を入れています。たとえば、術前はCTやMRIの画像データを組み合わせてリアルな3次元画像を作り出して、正確な術前計画を立てています。そして術中は術前画像を半透明にして顕微鏡内に映し出し、ナビゲーションを受けながら手術を進めることができます。
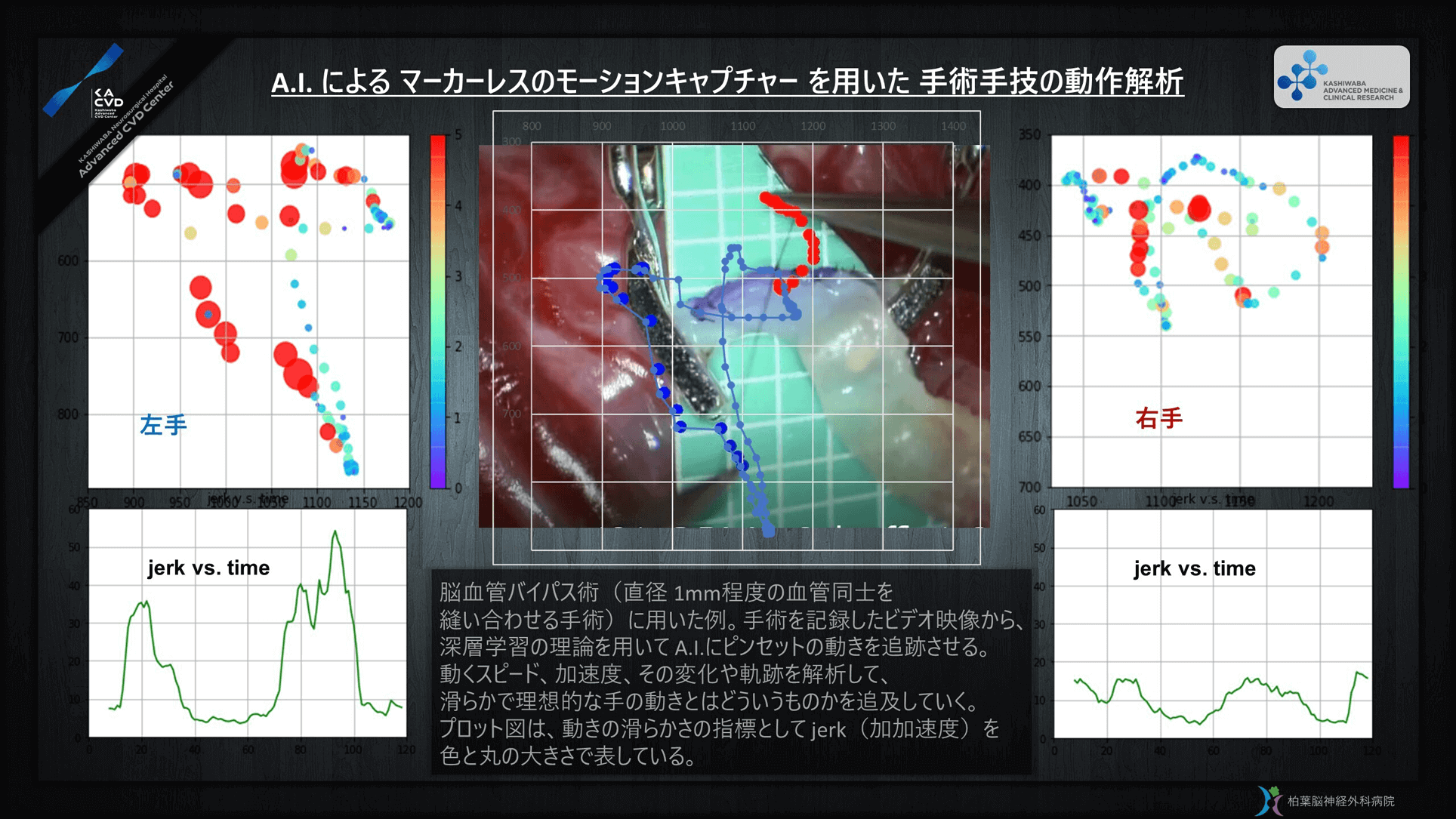
ほかにも、AI(人工知能)を活用し、術者の手指や手術器具の速度や加速度を解析して、理想的な手技を“見える化”する試みも進めています。これは、米国カリフォルニア大学や新潟大学脳研究所統合脳機能研究センターなどでの経歴を持つ松澤 等先生率いる、当院の先端医療研究センターによる研究です。
これからの時代は低侵襲治療が主流になるかと思いますが、それによりこれまでの外科手術の技術が失われていく懸念もあります。これまで外科手術で治せていた病気が治せなくなることもあり得るのです。また、弟子が師匠から技術を盗むというスタンスは時代遅れです。これからは、先述したテクノロジーやロボティクスを活用して外科手術のノウハウを言語化・標準化し、次の世代へとスムーズに伝承したいと考えています。また、テクノロジーやロボティクス自体で病気が治ることはありません。それらを活用して術前によい準備をすること、術中に使いこなすことこそ、重要であると考えます。
良性脳腫瘍の治療
手技を磨き、テクノロジーを活用し、腫瘍の全摘出を目指す

脳腫瘍にはさまざまな種類がありますが、脳を包んでいる膜(髄膜)や脳神経、脳の血管など、脳組織以外のところから発生する腫瘍はほとんどが良性です。良性脳腫瘍の治療は基本的に手術が中心となり、そのサポートとして放射線治療を行うこともあります。 手術の方法は腫瘍が発生する場所によって異なりますが、当院では、治る可能性のある脳腫瘍は全て摘出することを目標としています。患者さんは、ご自身の頭の手術をする不安と闘いながら勇気を出して手術を受けるでしょう。全摘出することで、治療を1回で終えられるのであれば、それを望まれることと思います。できる限り機能を温存する手術を選択した結果、腫瘍が残ってしまったら腫瘍はまた少しずつ大きくなっていき、やがてもう一度治療が必要になってしまうかもしれません。だからこそ、腫瘍は少しでも多く、できる限り全摘出することが重要なのです。
当院の外科医は腫瘍の全摘出を目指すため、血管や神経、脊髄など、幅広い部位の手術の修練を積み、日々技術を磨いています。また、“術中モニタリング”“術中ナビゲーション”を用いて、安全な治療の提供に努めています。術中モニタリングでは、手術中の患者さんの麻痺の有無、視力、聴力、顔の動きなどを確認しています。術中ナビゲーションでは、術者の使っている器具などが脳のどの位置にあるのかを確認することができます。
入院期間は、治療が順調に進めば、およそ2週間弱ほどです。傷あとは手術の直後から髪で隠すことができますし、治療後は普段どおりの生活に戻ることができます。
偶然見つかった良性脳腫瘍に対しては、症状が出ている場合を除き、初診で手術をすすめることは少ないです。腫瘍が大きくなる兆候があるかどうかを確認してから、治療をするのか、経過観察をするのか方針を決めていきます。当院では、良性脳腫瘍でも年間に3mm以上大きくなっている場合には手術をおすすめします。脳腫瘍は小さければ小さいほどきれいに摘出することが期待でき、治癒を見込めるからです。
“脳腫瘍”という言葉に驚かれるかもしれませんが、良性脳腫瘍は摘出することで治癒が期待できます。当院では、患者さんとよく話し合い、適切な情報提供に努めながら診療を行うことを大切にしています。会話をして納得したうえで、治療を進めていきましょう。
脳卒中の治療
脳卒中急性期医療のコア(中核)をなす施設として

脳卒中は、特に自覚症状など前触れがなく発症することも多い病気です。中でも脳梗塞は脳の血管が詰まって酸素や栄養が行き届かなくなり、脳細胞が壊死してしまう病気で、“治療開始までの時間を1分短縮することで、命を1日延ばせる”ともいわれるくらい、早期診断・早期治療が大変重要です。“高度な専門知識・技術”と“迅速な対応”の両立した医療機関で治療を受けられるかが、治療の結果に大きく関わってきます。
当院は日本脳卒中学会から“一次脳卒中センター(PSC)コア”に認定されています。脳卒中ユニット(SU)*を有していること、速やかにrt-PA静注療法(血栓を溶かす治療)を開始できること、カテーテルによる血栓回収療法を24時間365日行うことができることなどの条件をクリアしている施設のことで、北海道では15施設のみとなります(2023年12月現在)。患者さんの搬入から検査、診断、治療をいかなるときもスムーズに行い、患者さんに適切な治療を提供できるよう、専門的な知識、経験、技術を持った医師や医療スタッフが複数で対応しています。当院の救急車搬送の受け入れ件数は増加傾向にあり、2022年度は2,163件でした。引き続き、脳卒中急性期医療のコア(中核)として地域医療に貢献したいと思います。
*脳卒中ユニット(SU):多職種からなる専属の脳卒中チームが配属され、ほかの病気と明確に分離された脳卒中患者専用の病棟 (または病床) のこと。
脳卒中の予備軍を早期発見するための工夫
当院の外来初診患者数は年間6,000人を越えており、頭痛やめまい、しびれなど、さまざまな症状で受診されています。また3台のMRI装置を有し、毎月1,000件の検査を行っています(2023年12月現在)。高血圧症、糖尿病、脂質異常症、不整脈、喫煙・飲酒といった生活習慣など、脳卒中の危険因子を疑う症状が認められれば、軽症あるいは一時的な症状で回復した方でも積極的にMRI検査を行い、脳卒中予備群の早期発見に努めています。
また、かしわば記念クリニックでは個人および企業における脳ドックを行っており、2022年度は850件の実績があります。脳卒中は働き盛りの方に起こることも珍しくありませんので、40歳を超えた方や危険因子がある方は受診をおすすめします。
治療においては、今後も病院のモットーでもある“脳外科手術と血管内治療のベストミックス”を目指してまいります。血管内治療は近年、治療の有効性や安全性も飛躍的に向上し、低侵襲医療を代表する治療の1つとなっています。新病院移転後はハイブリッド手術室を駆使し、患者さんの負担低減のため、開頭手術と血管内治療の複合的な手術も展開していく予定です。






