未破裂脳動脈瘤は、もし破裂を起こすとその約半数が生命にかかわる事態に陥る病気です。もしも脳内にこの病気が見つかったら、今すぐ治療すべきかどうか悩む方は多いのではないでしょうか。治療法はクリッピング術(開頭手術)と血管内治療の2つに大きく分けられます。治療することにした場合、どちらの治療を受けるのかという大きな選択に迫られるでしょう。
そうしたときに重要になるのは、正しい情報を収集し、納得したうえで決断をすることです。今回は札幌柏葉会(はくようかい)病院 高度脳血管病センター センター長 中山 若樹先生に、脳動脈瘤の治療選択についてお話を伺いました。
脳動脈瘤が見つかるきっかけ
脳動脈瘤は基本的には症状がありません。全国の病院にMR(磁気で体の断面を画像化する機器)検査が普及したこともあり、頭痛やめまいなどをきっかけにMR検査を受けてたまたま見つかることがあります。脳ドックで発見されることもあるでしょう。そのほか、脳梗塞や脳出血などを発症し、その治療の一環で行われるMR検査で未破裂の脳動脈瘤が見つかることもあります。MR検査のうち動脈だけを映し出す画像方法をMRAといい、この画像を撮れば1mm台の大きさの動脈瘤でも発見することができます。
脳動脈瘤はどのような過程で発生し、膨らみ、そして破れるのか
脳動脈瘤とは、平らな血管の壁が風船のように膨れた状態を指します。この風船の壁は薄く・弱くなった状態で、その中にも血液が流れており、あるとき破れてしまうことがあります。その瞬間、脳全体の皺の隙間に出血が広がり、“くも膜下出血”になります。
通常、動脈瘤は血管の枝分かれ部分(分岐部)に発生します。たいてい脳動脈瘤ができた部分は、血管の分岐部の角度が180度以上に開いています。もともとそういう角度だった場所もあるでしょうし、もともと鋭角だった場所でも加齢とともに動脈硬化の影響で分岐角度が開いていきますから、そういった影響もあるでしょう。
この開いた角度の分岐部に血流が当たり続けると、やがて血管の内壁に傷がついて、そこが膨らんでいくのです。
膨らんだ動脈瘤の内部では、負荷の強い部分の壁に炎症が起こります。すると、炎症部位を治そうとする自己治癒力がはたらき、免疫細胞が壁を強化します。強化された壁は硬くなり、血流の力はほかの部分へ行かざるを得なくなるので、今度は動脈瘤の中の別の部分に負荷がかかってさらに膨らみます。そして、またその部分に炎症が生じて強化して別の部分に……という過程を繰り返しながら動脈瘤は拡大していきます。血流の負荷から逃げようとして動脈瘤が膨らんでいくとイメージしていただければ分かりやすいでしょう。
なぜ脳動脈瘤が破裂してしまうのかは、よく分かっていません。先に述べたような動脈瘤の壁の炎症反応が激しすぎると、壁がほころんでとうとう破けるのかもしれません。もちろん血圧は、動脈瘤のできやすさにも、成長にも、そして破裂にも大きく関係しています。ホルモンやもともと持ち合わせた血管壁の性質なども関係していると考えられています。しかし破裂の仕組みは完全には解明されておらず、しかもその前兆がなく突然やってきます。
くも膜下出血を起こすとその約半数は死亡に至り、残りの半数のうち半分すなわち全体の4分の1は救命できても何かしらの障害が残るといわれています。どうなるか予想ができないので、予防的な治療が重要になってくるわけです。
脳動脈瘤治療における3つの選択肢
治療を行う場合――クリッピング術、血管内治療
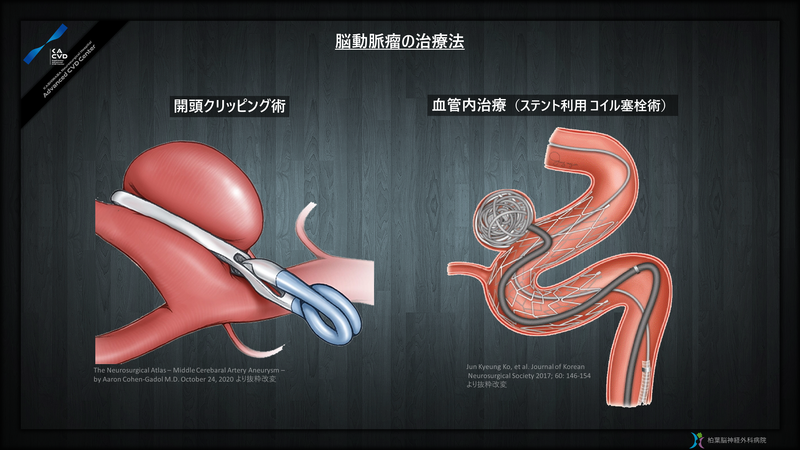
脳動脈瘤の治療選択肢は、大きくクリッピング術と血管内治療の2つに分けられます。
クリッピング術
クリッピング術とは、頭蓋骨の一部をいったん開いて脳を露出し、顕微鏡を用いて脳の皺を分けて脳動脈瘤の根元(ネック)をクリップで挟み、血液が入らないように閉鎖して瘤を消失させる方法です。根治を得ることができ、血管内治療に比べて再発の可能性は非常に低い治療法です。直接見て処置するので、不測の事態にもその場で対応できる確実性もあります。単純なクリッピングでは処置しきれない複雑な形状なものや巨大なものでも、脳血管のバイパスを組み合わせる術式などさまざまな手法で対応できます。
一方で、皮膚を切開する外科手術ですので、体への負担は血管内治療よりも大きいのがデメリットになります。
血管内治療
血管内治療とは、脚の付け根の部分から動脈の中に挿入したカテーテルを動脈瘤の中まで通して、そこから細い金属製のコイルを入れて脳動脈瘤内部をふさぎ、瘤に血液が流れないようにする治療法です。コイルの塊の中には隙間がありますが、そこで血液は固まり、やがて動脈瘤の入り口の部分には血管の内壁が再生されて、動脈瘤がないのと同じ状態を得るわけです。ただし、動脈瘤の形状が血管内治療に適しているものと不向きなものとがあります。最近は、ステント(正常な血管の中に留置する金網)を用いた手法も普及していて、治療効果も向上してきていますし、治療できる対象も広がってきました。
血管内治療は、開頭しないため体への負担が少ないことが大きなメリットになります。一方で、クリッピング術に比べて再発しやすい、抗血栓薬(血液をサラサラにする薬)を飲み続けなければならないというデメリットがあります。また、手技中の動脈瘤破裂や血管閉塞が起こると、すぐには対応できないので注意が必要です。
クリッピング術も血管内治療も、主に脳梗塞などの合併症リスクは踏まえておく必要はありますが、現代ではどちらもその確率は数%以内に低減されており、治療可能としたものについては同等と言ってよいでしょう。ただし動脈瘤の形状などの特性によって、両者の間に差が出てきます。そして双方にメリット・デメリットが存在しますから、患者さんの年齢や健康状態、脳動脈瘤の大きさ・部位・形状など、さまざまなことを考慮し決定する必要があります。
近年では侵襲性の低い血管内治療が選択される例が増えてきていますが、両者は厳密には同じ効果を生み出す治療法ではありませんから、患者さんが治療に何を望むかによってゴールが異なってきます。治療の確実性と根治を目指したいのであればクリッピング術に軍配があがります。動脈瘤消失の不確実さや再発の可能性はあっても、なるべく負担の少ない方法を選ぶのであれば血管内治療になります。これは1つの人生プランでもありますから、患者さんの希望に沿って治療法を提案するべきだと考えています。
治療を見送る場合――経過観察
必ず治療をしなければならないというわけではなく、たとえば破裂率が非常に低いタイプの脳動脈瘤であれば、経過観察をおすすめします。あるいは、本当は治療したほうがよさそうな動脈瘤であっても、患者さんが治療に対して前向きな気持ちになれないようであれば、その気持ちを尊重して、一緒に丁寧に経過観察していきます。
経過観察を選んだ患者さんには、不安になったり心配したりするストレスもよくありませんし、経過観察するからには明るく楽しい日々を送ってもらいたいですから、「病気のことを気にしないようにしてください」と伝えています。病気に対する不安を軽減するコミュニケーションも、とても大切だと思っています。ただし、血圧が高い状態は脳動脈瘤の破裂リスクを高めるので、血圧はきちんとコントロールする必要はあります。
脳神経外科医としての使命を果たすための心構え
私が脳動脈瘤の治療を進めるうえで、大切にしている3つの柱があります。「心」・「技」・「械」と総称するそれらの精神を常に意識し、脳動脈瘤が見つかった患者さんの明るい未来を切り開く一役を担うことが外科医としての使命だと考えています。
「心」
平穏に変わりなく生活していたさなかに、突如として人生を脅かしかねない脳動脈瘤の存在が発覚したときの、ご本人ご家族の不安は計り知れません。ですから、動脈瘤に関する一般的なことを詳しくお話ししたうえで、まずは患者さんの「心」を理解することから始めます。患者さんの生活背景、人生観、動脈瘤があると分かってどう感じているか、どうしたいと思っているか。その「心」に寄り添いながら、親身になってその病気の特性や治療法を懇切丁寧に説明していきます。もちろん専門家として治療選択肢は提案します。そのうえで、お気持ちを尊重しながら納得のいく方針を導き出すことが、きわめて重要だと思っています。
開頭手術・血管内治療・経過観察、いずれの場合であっても、大事なことは患者さんが将来楽しく有益な人生を送れるかどうかです。患者さんの納得を第一に、治療プランを一緒に考えます。
「技」
命を預けてくださった以上、今自分ができ得る最大限の技術=「技」を提供することが患者さんへの仁義であると考え、これまで蓄積してきた経験と追及に基づいた「技術」を最大限に駆使して、一切の妥協やごまかしのない、確実でかつ安全な治療を常に心がけています。
開頭手術は、どうしても“術者の技量に依存する”面があるのは否めません。同じクリッピング術であっても、施設ごとに細かいノウハウ、方法論は実にさまざまですし、たとえベテランの脳神経外科医であっても、その技術の質(クオリティ)は千差万別です。そして、それが最終的に手術治療の結果の“差”につながっていくのだと思います。だからこそ、私たち脳神経外科医は、一人ひとりが高い技術を常に追求し続けることが重要なのだと思います。
「械」
人による「技」だけではなく、手術に用いる機械=「械」も非常に重要です。手術をより安全に行うための医療機器は日々進歩しています。手術で用いる小道具もしかり、大型機械もしかり、術前や術中の画像技術も発達し続けています。それらを活用することで、手術の精度・安全性・確実性、すなわち手術の“質”をさらに高めることができます。今後はAR(拡張現実)やAI(人工知能)、VR(仮想現実)といった技術も手術の精度向上に役立つはずですし、実際に私たちの現場でも活用しはじめています。
また、「械」は次世代の医師の育成にも有用です。高度な手術手技を取得するには時間がかかるものですが、映像技術やAIの技術を駆使すれば理解・取得の時間が短縮され、次世代へのスムーズな技術伝承が行えると考えています。
社会医療法人柏葉会 札幌柏葉会病院 専務理事/院長/高度脳血管病センター長
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
社会医療法人柏葉会 札幌柏葉会病院 専務理事/院長/高度脳血管病センター長
中山 若樹 先生日本脳神経外科学会 代議員日本脳卒中学会 代議員日本脳卒中の外科学会 技術認定委員会 委員日本脳循環代謝学会 代議員日本心血管脳卒中学会 学術評議員
技術の追及、テクノロジーとの融合。より質の高い治療を目指し続ける。
1992年 北海道大学医学部卒業後、同大脳神経外科に入局。1995年 カリフォルニア大学デービス校・神経化学へ留学後、1996年 新潟大学脳研究所統合脳機能解析学へ。1998年 北海道大学脳神経外科にて臨床医の道に戻り、日本脳神経外科学会 脳神経外科専門医と医学博士を取得。その後、札幌麻生脳神経外科病院、旭川赤十字病院などで研鑽を積む。2005年から2021年まで北海道大学脳神経外科で助教、講師、診療准教授を歴任。2021年より柏葉脳神経外科病院(現・札幌柏葉会病院) 高度脳血管病センター・センター長に就任。2022年には同院 副院長へ就任し、2025年に院長へ就任。手術技術の言語化を重視し、自らの技術を追及し続けるとともに、後進への伝承にも精力的に取り組んでいる。
中山 若樹 先生の所属医療機関
「脳動脈瘤」を登録すると、新着の情報をお知らせします
本ページにおける情報は、医師本人の申告に基づいて掲載しております。内容については弊社においても可能な限り配慮しておりますが、最新の情報については公開情報等をご確認いただき、またご自身でお問い合わせいただきますようお願いします。
なお、弊社はいかなる場合にも、掲載された情報の誤り、不正確等にもとづく損害に対して責任を負わないものとします。
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。