
日中に強い眠気に襲われて、仕事や家事に集中できない経験をしたことがある方もいるのではないでしょうか。十分な睡眠時間を確保しているにもかかわらず日中に慢性的な眠気がある場合、睡眠時無呼吸症候群(SAS:Sleep Apnea Syndrome)という病気かもしれません。睡眠時無呼吸症候群は日中の眠気だけでなく、放置すると高血圧症や脳卒中などの合併症を引き起こす可能性があります。早めに病院を受診して、適切な治療を受けることが大切です。今回は京都大学医学部附属病院 呼吸器内科の村瀬 公彦先生に、睡眠時無呼吸症候群の具体的な症状やCPAP療法をはじめとする治療法についてお話を伺いました。
どうして日中に眠気が起こる? 考えられる原因

日中の眠気のもっとも頻度の高い原因は “睡眠不足”だと考えられています。適切な睡眠時間は人によって異なりますが、一般的に成人は1日あたり6時間以上になるように睡眠時間を確保するべきだといわれています。
一方で、ある程度の時間寝ているにもかかわらず日中に眠気が起こる場合は、睡眠の質を下げる病気がある可能性が考えられます。睡眠の質を下げる病気はさまざまあり、代表的なものに睡眠時無呼吸症候群と呼ばれる、寝ている間に一時的に呼吸が止まってしまう病気が挙げられます。睡眠時無呼吸症候群のほかには、周期性四肢運動障害という病気もあります。周期性四肢運動障害は眠りに入ると下肢を中心に不随意運動が起こり、これによって睡眠の質が下がってしまいます。また、脳内の睡眠・覚醒をコントロールする機構の異常が原因とされるナルコレプシーや特発性過眠症といった病気でも日中の眠気をきたします。
睡眠時無呼吸症候群とは――病気を疑う症状について
寝ている時に繰り返し呼吸が止まる病気
睡眠時無呼吸症候群は、寝ている間に無呼吸(呼吸が完全に止まってしまう)や低呼吸(呼吸が弱くなってしまう)を繰り返す病気です。睡眠中に、【1】空気の通り道である気道が狭窄・閉塞することによって発生する閉塞性無呼吸、【2】呼吸を調整する脳の呼吸中枢の問題によって起こる中枢性無呼吸に分類されます。頻度としては閉塞性無呼吸のほうが圧倒的に多く、中枢性無呼吸は心不全の方やがんの治療などで医療麻薬を用いられている方に認められることがあります。しかし、ある1人の方の睡眠検査を行った場合に、閉塞性および中枢性無呼吸のイベントが一晩の中で両方観察されるというのは珍しいことではありません。
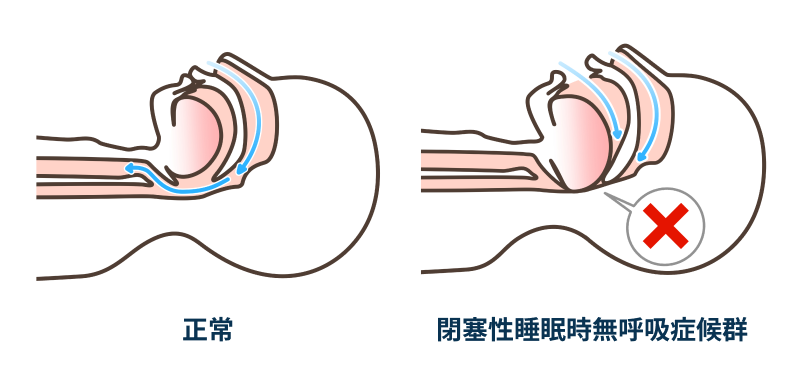
睡眠時無呼吸症候群はどのような人に多い病気?
肥満・男性・加齢が閉塞性睡眠時無呼吸症候群の3大危険因子といわれています。肥満の方は頸部の皮下脂肪の量が多くなることから、解剖学的に気道の面積が狭くなりやすく閉塞性無呼吸をきたしやすくなります。本邦での有病率は報告によってばらつきがありますが、我々が滋賀県長浜市に居住する一般住民の方である約1万人を対象として行った検証(ながはま0次予防コホート研究*)では、治療が必要とされる中等症以上の睡眠呼吸障害のある男性の割合は23.7%、閉経前の女性の割合は1.5%、さらに閉経後の女性では9.5%であることが分かりました。厚生労働省から公表されている公的保険診療の統計によると、睡眠時無呼吸症候群に対して後述するCPAP療法を受けられている本邦での患者さんの人口は約70万人**ですので、大多数の睡眠時無呼吸症候群の方が、適切な治療を受けていないのではないかと推察されます。
女性において睡眠時無呼吸症候群の有病率が閉経後に増加する理由ははっきりとは分かっていません。舌を支える筋肉のはたらきなど、上気道を開いた状態に保つためのメカニズムに女性ホルモンが関わっているため、ホルモンのバランスが大きく変化する閉経後に睡眠時無呼吸症候群を発症する方が増えるのではないかとも考えられています。
また、睡眠時無呼吸症候群は、高血圧症や糖尿病をはじめとする生活習慣病とも関わりの深い病気です。ながはま0次予防コホート研究の結果からは、肥満と高血圧あるいは肥満と糖尿病を合併している方では、約40%の方が治療を行った方がよいであろう中等症以上の睡眠時無呼吸症候群を有していることが判明しています。
*ながはま0次予防コホート研究:滋賀県長浜市民1万人から集めた健康情報や生活習慣の情報、血液検査、尿検査の結果などを統合して解析したもの。病気の原因や老化のメカニズムを解明することで、医学の発展と市民の健康づくりに貢献することを目的としている。詳しくはこちら(https://zeroji-cohort.com/)
**厚生労働省 令和4年社会医療診療行為別統計 より
日中の眠気以外に現れる症状
睡眠時無呼吸症候群が疑われる症状は、日中の眠気以外にもさまざまあります。具体的な症状は以下のとおりです。
- いびき
- 睡眠中の呼吸停止
- 熟睡感が得られない
- 日中に倦怠感がある
- 日中の集中力が低下する
- 夜間頻尿がある
いびきや睡眠中の呼吸停止といった症状が多くみられますが、睡眠中のことですので自分でそれに気付くことはなかなか難しいものです。そのため、隣で眠るベッドパートナーの方の指摘を受けて病院を受診されるケースが多くあります。
自覚できる症状としては、熟睡感を得られないことや、熟睡できていないことによる日中の眠気や倦怠感、集中力の低下などがあります。また、睡眠時無呼吸のあまり知られていない症状としては、夜間頻尿があります。睡眠時無呼吸症候群が夜間頻尿を引き起こすメカニズムは不明な点も多いですが、無呼吸により【1】尿を出すホルモンの体内での産生が増える 【2】 睡眠中の血圧が上がって腎臓でろ過される血液量が増え尿量も増えることなどが原因として考えられています。
なお、睡眠時無呼吸の典型的な症状とはいえませんが、起きた時に頭痛がするといった症状を訴える患者さんもいらっしゃいます。
睡眠時無呼吸症候群を未治療でいるリスク
睡眠時無呼吸症候群を未治療のまま放っておくと、さまざまな疾患を引き起こす可能性が高くなります。具体的には、以下に挙げるような合併症を発症するリスクがあります。
私たちの体は、自律神経といわれる交感神経と副交感神経がバランスを取りながらはたらくことで、体内の各臓器の機能を維持しています。眠っている時は、正常であれば副交感神経が優位にはたらいて、いわば体を休ませる状態を作っています。しかし、睡眠時無呼吸症候群になると睡眠中に体内の酸素濃度が間欠的(一定の時間をおいて起こったりやんだりすること)に低下し、睡眠の質が悪化します。これらの病態は交感神経を活性化させ、血圧を上昇させるホルモン産生の増加や体内での酸化ストレスの蓄積につながり、血管にダメージを与えるとされています。これにより動脈硬化が進行し、高血圧症や心筋梗塞をはじめとするさまざまな心血管疾患の発症・悪化のリスクを高めます。
また、睡眠時無呼吸症候群が引き起こす別の問題として、日中の眠気や集中力の低下により、【1】居眠り運転による交通事故のリスクが上がる 【2】 仕事の効率が悪くなる・ミスを犯しやすくなるといった社会的な問題も発生します。睡眠時無呼吸が疑われる場合は未治療の状態を放置せず、受診を検討していただきたいと思います。
睡眠時無呼吸症候群を疑ったら――検査と診断
睡眠時無呼吸症候群は、主に耳鼻咽喉科や呼吸器内科などで診察が行われています。しかし、病院によって担当している診療科が異なるため、受診した病院の受付窓口で「睡眠時無呼吸症候群の検査を受けたい」と伝えていただくとよいでしょう。
睡眠時無呼吸症候群が疑われる場合は、まず簡易機器を持ち帰り、睡眠時無呼吸の重症度を判定するスクリーニング検査を自宅で行うことが多いと思われます。この簡易検査で極めて重症の睡眠時無呼吸が示唆された場合にはそのまま治療に進むこともあります。そうでなければ、脳波や酸素飽和度をはじめとするさまざまな生理学的なモニターを複数装着する“睡眠ポリグラフ検査”を診療所や病院にて夜間に行い、診断を行うことになります。
睡眠時無呼吸症候群(SAS)の治療――主流はCPAP療法
睡眠時無呼吸症候群の治療法には、CPAP療法や減量、マウスピース治療、舌下神経電気刺激療法、外科手術などがあります。どの治療法を選択するにしても、患者さんと医師でその治療の長所と短所の理解を共有しながら進めることが大切です。
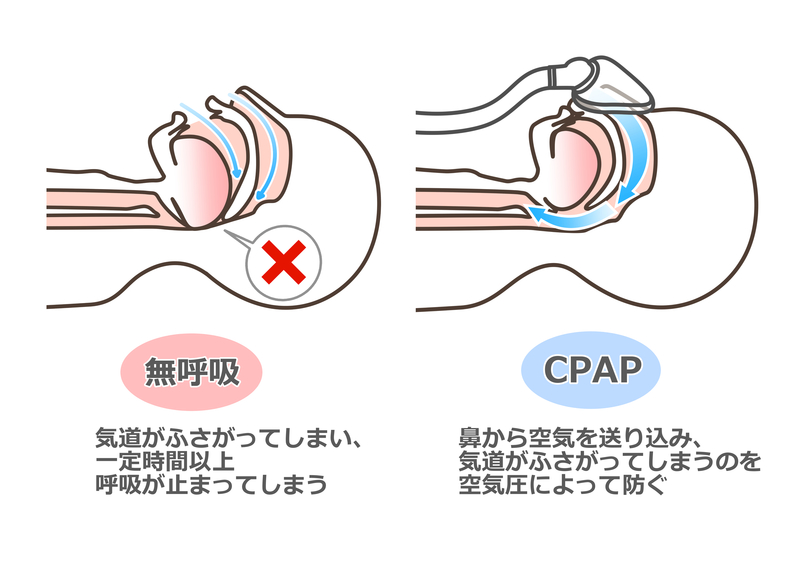
睡眠ポリグラフ検査でAHI(無呼吸低呼吸指数)が20を越えるような中等症以上の睡眠時無呼吸症候群に対して、第一選択肢とされているのはCPAP療法です。CPAP療法は医療機器による治療で、圧の高い空気をCPAP機器と接続されたマスクを通じて、鼻あるいは口から気道に送り込み、気道を広げることで寝ている間の無呼吸を防ぐ治療法です。詳しい内容は、次の項目で解説します。
肥満は閉塞性睡眠時無呼吸症候群のもっとも重要な危険因子ですので、減量することは睡眠時無呼吸の改善に効果的といわれています。アメリカの研究では、体重を10%減量すると睡眠時無呼吸症候群のAHIが約30%減少するという報告があります。しかし、実際に理想的な状態まで減量するのは難しいのも現状です。標準的な治療法であるCPAP療法と合わせて、減量に向けた生活習慣の改善を行うことが必要となるでしょう。
マウスピースによる治療は、マウスピースを就寝時に装着して、睡眠中の舌の位置をできるだけ前方で維持することで、舌が沈み込み気道が閉塞するのを防ぐ方法です。
舌下神経電気刺激療法は、2021年に睡眠時無呼吸症候群に対する保険適用が認められた治療法です。鎖骨の下にペースメーカーのような装置を埋め込み、寝ている間の呼吸に合わせて微弱な電気刺激を舌下神経(舌の動きに関係している神経)に与えます。舌下神経に刺激が加わると舌の位置が前方に移動し気道が広がるため、気道の開存を維持できます。今後の発展が期待される治療法ではあるものの、装置を体内に埋め込む手術が必要となるため、治療開始時の患者さんへの体への負担が大きくなることが懸念されます。また、実施できる施設も限られているのが現状です。
肥大した扁桃を摘出することで上気道の面積が拡がり、睡眠時無呼吸症候群が改善する場合もあります。こちらも手術となるので、患者さんへの体への負担が大きいこと、また、手術をしても期待どおりの効果が得られない場合もあるため、耳鼻咽喉科の医師と相談しながら進めることになります。
CPAP療法の治療効果と注意点
CPAP療法は先述のとおり、CPAP機器と接続したマスクを睡眠中に装着して行う治療です。やや圧力の高い空気を鼻から気道に送り込むことで、気道を広げて正常な呼吸を保ちます。閉塞性睡眠時無呼吸の方にCPAP療法を開始すると、無呼吸が改善し、睡眠の質や睡眠中の低酸素血症の改善も期待できます。CPAP療法を開始した日からよく眠れるようになった患者さんも多くいらっしゃいます。
ただし、CPAP機器の使用を中止すると再び夜間の無呼吸が出現することがほとんどで、1回使用して完結するものではなく、継続的に使用することが必要です。1日平均で4時間以上CPAPを使用した場合には、将来の心血管イベントの発生が減ると報告している研究もありますので、CPAPの臨床的な効果を得るためには、良好な使用状況の維持が重要です。本邦の公的な健康保険のもとでCPAP療法を受け続けるためには、最低でも3か月に一度の通院することが必要となっていますので、受診の際にCPAPの使用状況について医療スタッフと確認して、どのようにすればCPAPを最適な方法で使用継続できるのか相談してみてください。最近ではIT技術の発達により、CPAP装置の使用状況を遠隔でモニタリングできるようになっていますので、このシステムを利用し診療に活用する医療機関も登場しています。患者さんご自身がモバイルアプリで使用状況を確認できるものも登場しているため、こういったものを活用して治療のモチベーションを維持することも有効でしょう。
患者さんへのメッセージ――日中の症状も見逃さないで
良好な睡眠は健康の維持に重要であることが数々の研究で明らかになっています。まずは十分な睡眠時間を確保できるよう、生活リズムを調整するように心がけましょう。睡眠時間を確保しても日中の眠気が改善されないときは、睡眠に関わる何らかの病気が隠れている可能性もあります。特に睡眠時無呼吸症候群は、本邦においても有病率が高く、未治療のまま放置すると将来的にさまざまな合併症を発症してしまうかもしれません。治療が可能な病気ですので、もし疑われるような症状があれば遠慮せずに医療機関を受診していただきたいと思います。
京都大学医学部附属病院 呼吸器内科 特定助教
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
村瀬 公彦 先生の所属医療機関
関連の医療相談が28件あります
CPAPを使いだして、日中ねむい
夜間高血圧があり、一泊のPSGをうけ、閉塞性睡眠時無呼吸症候群とのことで、CPAPを利用開始しました。最初の一日目の起床時にはスッキリ感を味わいました。二週間後に主治医の評価を聞くとAHIが0.3と最初から優秀といわれましたが、最近はCPAP利用前にはなかった日中の眠気、だるさを感じます。CPAP機械に表示されるイベント数?AHIでしょうか、0.1〜1.0の間を推移してます。ただ、夜中の睡眠が浅いように感じています。空気の漏れの音など、夜中にかんじます。 これは、慣れて改善するのでしょうか?
睡眠時無呼吸症の治療法について
睡眠時無呼吸症でCPAPをつけ治療中です。毎日装着し、良好な状態を保っています。しかし手術などの有効な方法があれば、検討したいと思っています。CPAP(対処療法)以外の良い結果が見られる治療法等は無いのでしょうか。薬などは服用していません。
睡眠時無呼吸症候群
CPAP以外の治療方法は無いものなのですか
日中の眠気がひどい
最近、日中の眠気がひどいです。SASだったのですが、この2ヶ月で13kg痩せてCPAPは使っていません。が、昼間に猛烈な眠気が来ます。また、中途覚醒もするので、朝2時ころから6時頃迄、寝てるのか寝てないのか分からない様な状態です。 どうしたら良いのでしょうか?
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「睡眠時無呼吸症候群」を登録すると、新着の情報をお知らせします
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。


















