※「横須賀市立うわまち病院」は、 2025年3月より「横須賀市立総合医療センター」に名称変更しています。
手術用ロボット「ダビンチ」とは

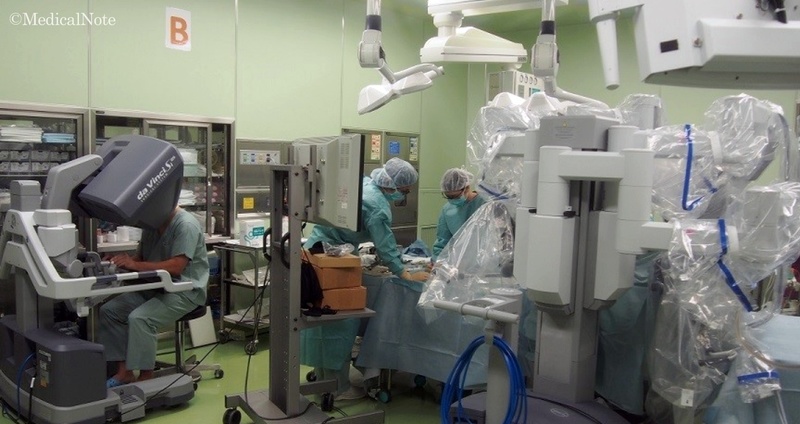
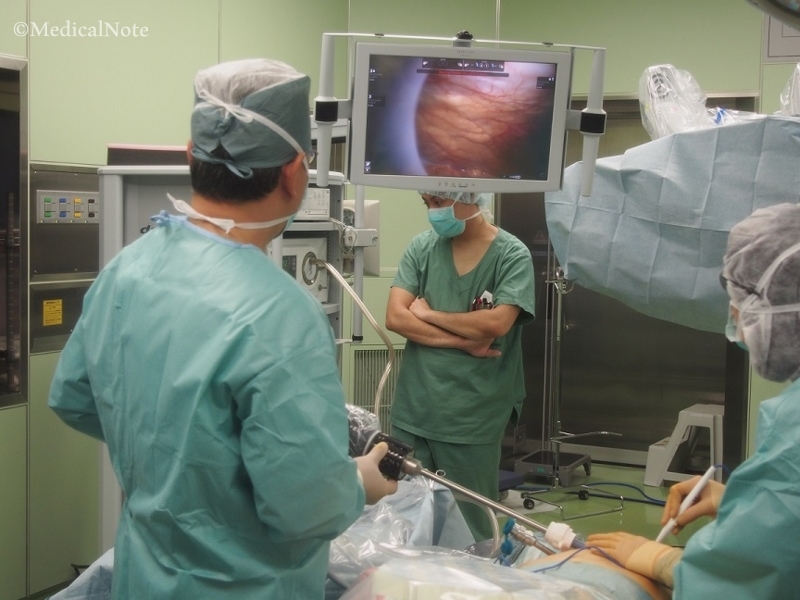
ダビンチ手術の実際の様子(画像提供:横須賀市立うわまち病院)
ダビンチ(da Vinci Surgical System)は、1990年代に米国で開発され、1999年からIntuitive Surgical社から販売されている内視鏡手術支援ロボットです。ごく小さな創(きず)から内視鏡カメラとロボットアームを挿入し、医師が3Dモニターを通して術野を目でとらえながら、実際に鉗子(かんし:手術用の器具)を動かしているような感覚で手術を行うことができます。
ダビンチの4つの特徴
ダビンチは従来の腹腔鏡手術にはない、4つの特徴を備えています。
・高解像度 3D画像
3D内視鏡カメラによって術野を鮮明な3D映像として表示します。また、ズーム機能により患部を拡大視野でとらえることもできます。

ダビンチ手術の実際の様子(画像提供:横須賀市立うわまち病院)
・インストゥルメント(鉗子)
人間の腕・手首・指先を上回る可動域を持ち、先端にさまざまな鉗子を装着して使用します。医師の手の動きに連動し、組織をつまむ・切る・縫合するなどの動作を行います。
・手ぶれ防止機能
鉗子やカメラを動かすコントローラーには、術者の手先の震えや動きのぶれが伝わらないよう手ぶれを補正する機能があります。この機能により、細い血管の縫合や神経の剥離などを繊細かつ正確に行うことができます。

ダビンチ手術の実際の様子(画像提供:横須賀市立うわまち病院)
・モーションスケール機能
コントローラーを操作する術者の手の動きを縮小して鉗子に伝える仕組みです。たとえば5:1の比率に設定した場合、手を5cm動かすと鉗子が1cm動きます。

ダビンチ手術の実際の様子(画像提供:横須賀市立うわまち病院)
ダビンチの日本での導入と保険適用
ダビンチが日本で最初に導入されたのは2000年3月です。慶應義塾大学病院にアジアで初めて導入されました。泌尿器科領域では2006年に東京医科大学病院において、国内で初めて前立腺がんのダビンチ手術が実施されています。当初は保険診療の対象となっていませんでしたが、2012年4月1日から前立腺がんの全摘手術が保険適用となり、現在では前立腺がんの手術における標準治療となりつつあります。
当院では2014年にダビンチを導入し、6月から運用を開始しています。私自身、もともと内視鏡の手術をメインでやってきたこともあり、ロボットの手術にも興味はありました。また、学会に行って他施設のロボット手術のデータを見ると、非常によい手術成績を出している施設が多かったことから、自分でもロボット手術をやってみたいという気持ちがありました。
現在、当院での前立腺がんの手術は全例ダビンチによって行われています。
ダビンチによる前立腺がんロボット手術――適応と横須賀市立うわまち病院での治療方針

前立腺がんの手術適応であれば、ダビンチによる手術が可能
開腹手術であれ、腹腔鏡下手術であれ、前立腺がんの手術が適応であれば、ダビンチでできない前立腺がんの手術はありません。しかし、病気(ステージ)の問題で手術の対象とならない方、つまり病状が進んでいる状態であるため手術ができない方は、ダビンチによるロボット手術であっても手術適応にはなりません。
横須賀市立うわまち病院ではロボット手術の適応を75歳までに引き上げ
また、ロボット手術は出血が少ない、低侵襲(体への負担が少ない)などのメリットがあるため、ダビンチでのロボット手術の適応年齢も引き上げました。私の治療スタンスでは、手術適応の年齢は75歳を上限としています。この上限はロボット手術を導入してから引き上げました(もちろん、前立腺がん以外の合併症がある方の場合は、手術の適応となる年齢の上限はそれよりも下がります)。
以前、腹腔鏡下で手術を行っていたときは72歳を上限とし、73歳以上の方には手術をおすすめしていませんでした。もちろん、手術を受けたいという患者さんの要望があった場合には手術をすることはありましたが、私から積極的に手術をすすめることはありませんでした。
76歳以上を適応外とした理由は、平均寿命から見た余命を考えたとき、76歳以上の年齢では、ダビンチといえども手術を行うだけのリスクを超えるメリットがないと判断しているからです。
当院では2014年6月30日からダビンチの運用を開始し、現在前立腺がんの手術は、全てダビンチ手術で行われています。私たちのデータでは手術に要する時間も腹腔鏡下手術とそれほど変わっていません。もちろん、腹腔鏡下手術が始まった初期の段階では手術の時間がかなり長くかかるケースもありましたが、慣れた術者が腹腔鏡下で行う場合とロボット支援下で行う場合と比較すると、ほとんど違いはありません。
特にアメリカでは前立腺がんの手術の8~9割はロボット手術になっているといわれています。日本でもすでにダビンチは200台ほど導入されていますから、アメリカを追うようにダビンチによる手術が増えています。ロボット手術にはメリットが大きいため、ロボットを導入した施設では前立腺がんの手術をロボットで行わない理由はないといっていいでしょう。
ダビンチによるロボット手術の手術時間
ダビンチによるロボット手術の手術時間は約1時間程度です。麻酔をかけてから、麻酔が解けるまでの時間も含めると、おおよそ3〜4時間です。術後2日目からは食事を取ることができます。

手術だけでなく、他の治療法も検討しながら前立腺がんの治療を実施
前立腺がんの手術はダビンチの登場により飛躍的に発展し、多くの患者さんがその恩恵を受けられるようになっています。しかし前立腺がんが見つかったら全ての方がすぐに手術を実施できるわけではありません。
ただちに手術をおすすめすることもあれば、こまめに様子を見て、ステージが進みそうな場合に手術をすればいいという判断もあります。あるいは、今は手術をするタイミングではないとして放射線療法をすすめることもあります。当科では、ただやみくもに手術だけをすすめるということはありません。
前立腺がんで手術が必要かどうか、手術ができるかできないかという判断基準は非常に難しいといえます。現在私たちはガイドラインを遵守しながら診療を行っていますが、初期の前立腺がんの場合、経過観察をしつつ積極的には治療を行わないということもあります。これはアクティブサーベイランスといって、定期的にチェックをしながら経過を見ていくという患者さんたちです。
そのほかには手術療法の対象となる患者さんのグループ、放射線療法の対象となる患者さんのグループ、ホルモン療法の対象となる患者さんのグループがあります。前立腺がんと診断された方には、私は各グループの全てのデータを患者さんに提示します。
患者さんのステージを診断して病期を判断しても、その患者さんの前立腺がんの今の状態を100%正確に把握できるわけではありませんが、少なくとも70~80%は把握したうえで「今、あなたの前立腺がんはこういう状態です」ということをお話しします。
PSA監視療法から始まって手術療法・放射線療法・ホルモン療法まで、治療の全てのオプションを提示し、どれがいいですかいう問いかけはしますが、その中でやはり大事なのは、私が医師としてどの治療をおすすめするかということです。私がその患者さんに適切だと思う治療法を提示し、患者さんが納得して治療を受けられるように最大限配慮しています。
ダビンチによる前立腺がんロボット手術のメリット
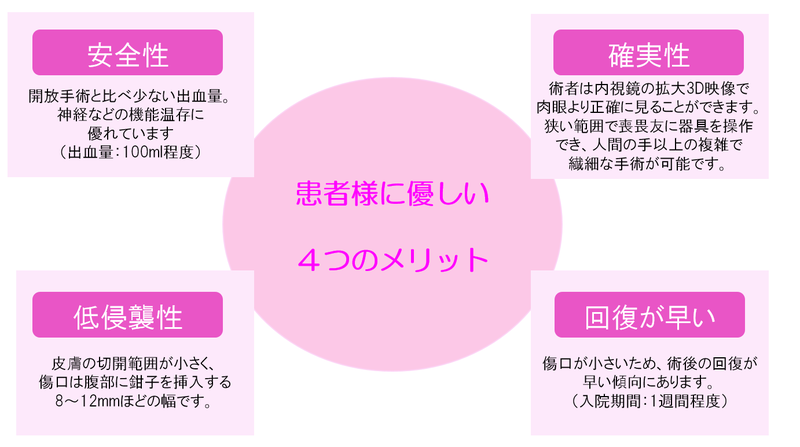
出血量が少ない
ロボット手術の最大のメリットは出血量が少ないということです。まずその点で従来の開腹手術や腹腔鏡下手術に対する大きなアドバンテージがあると感じています。当院では現在、輸血を行うケースは1例もありません。
従来の腹腔鏡下での前立腺全摘除、つまり前立腺を全部取ってしまう手術では、数%の割合で輸血が必要となるケースがありました。しかしロボット手術を導入してから輸血が不要となりました。また、輸血にまつわるトラブルがなくなった点も大きなメリットでしょう。
前立腺の手術では、施設によってばらつきはあるものの、通常はどうしても出血が多くなります。前立腺全摘除術において、ロボット手術・腹腔鏡下手術・小切開で行う開腹手術など、さまざまな施設が各種のデータを出していますが、ほとんどの開腹手術の場合は自己血といって自分の血をストックして手術を行っています。私たちも患者さんにご説明する際、開腹手術の場合は通常500cc以上の出血は確実にあることをお話ししています。
ロボット手術と似ている腹腔鏡下手術も基本的にできるだけ出血をさせないようにする手術であるといえます。開腹手術もその点は同じなのですが、やはりどうしてもある程度の出血は避けられません。腹腔鏡下手術およびそこから派生したロボット手術は腹腔内にガスを充填して内圧を高め、基本的には出血させないようにするというスタンスで手術を行いますから、開腹手術とはコンセプトが違うものであるととらえています。
ダビンチ手術に移行して輸血の必要がなくなったとはいえ、リスク・マネジメントは必要ですから手術前に自己血の準備をします。もちろん手術というものは100%予定どおりに終えられるとは限りません。当科では、万が一に備えるリスク・マネジメントという意味で約400ccの自己血を採って準備をしたうえで手術を行っています。
神経を温存できる
前立腺がんの手術におけるもう1つの大きなメリットは神経の温存です。ダビンチ手術では一つひとつの手技を繊細に行うことができます。これはダビンチを使ったことがある医師ならば誰もが口をそろえて言うことですが、私自身実際に使ってみてもそう感じます。
実際のところ、ダビンチでも神経そのものは見えません。肉眼で見るような感覚で「これが神経だからこの神経を残そう」といったことはできないのです。3Dカメラによるロボット手術でも、おそらくそれは不可能だといっていいでしょう。
では、私たちが実際に何をやっているのかというと、「ここに神経がある」ということをプレーン(平面像)として把握しています。神経が実際に見えずとも、そのプレーン(面)を残すというスタンスで手術を行っているため、神経そのものを1本1本残しているわけではないのです。
しかし、神経の周囲には血管がまとわりついています。そのため神経を含む組織をはぎ取る際に出血のリスクがあります。実は、ここにもロボット手術の優位性が出てくるのです。腹腔鏡の鉗子が扱える範囲でどんなにていねいに扱っても、ロボットを使ってより繊細に扱った場合と比較すると、ロボット手術のほうが、出血量が少ないのです。また細かな動きができることから、神経の残し方も腹腔鏡と比べて変わってくると考えています。

ダビンチ手術の実際の様子(画像提供:横須賀市立うわまち病院)
医師がロボット手術の技術を獲得しやすく、術者による技術差が出にくい
ロボット手術のメリットは、手術を行う医師のラーニングカーブ(経験を積むにつれて習熟度が上がっていくことを示す曲線)の立ち上がりが早いところにあります。つまり、ダビンチは慣れるまでの時間が確実に早いのです。ですから、若い医師に教える場合も飲み込みが早いですし、腹腔鏡下の手術に比べると術者の技量に左右される部分が少ないともいえます。
昔、私たちが内視鏡による前立腺肥大症の手術(経尿道的前立腺切除術)の実習を行ったときには、実際に内視鏡のカメラを覗きながら手術をしている術者の様子を見て勉強していました。その後、私たちが医師になってから、初期の頃にはテレビモニターを見ながら手術を行うようになりました。そうすると、実際に術者が見ている術野の画像を自分の目で見て勉強できるようになります。その結果、技術を習得するスピードが早くなります。
先輩医師に比べると私たちはラーニングカーブの立ち上がりが早かったと思っていますが、今は私たちの時代以上にその立ち上がりが早いと思います。今の若手医師は私たちが行っている手術のビデオをDVDでいくらでも見られますし、実際に手術を行っている場面をリアルタイムにモニターで見ることもできます。自分だったらこう動くだろうなというイメージトレーニングが常にできますから、その点で昔とは雲泥の差があります。

ダビンチ手術の実際の様子(画像提供:横須賀市立うわまち病院)
術後の回復や痛み、合併症は腹腔鏡手術とロボット手術で差はない
術後の回復については比較が難しいところがありますが、私たちのデータでは腹腔鏡下手術とロボット手術ではほとんど変わりません。術後の傷の痛みや合併症についても違いはありません。ですから、少なくとも術後の経過について言うならば、腹腔鏡下手術よりもロボット手術が明らかに優れているというわけではありません。
・入院期間について
腹腔鏡下手術では術後7~10日前後で退院していただくことができます。入院期間が延びるケースは、合併症が起きた場合にほぼ限られ、また合併症が原因で入院期間が延びた症例は全体の1%以下とごくわずかです。
ほとんどの方は退院予定日に退院できており、この入院の部分でロボット手術の優位性を示すことは難しいという印象です。
ロボット手術の長期的な予後については、日本国内ではまだ10年単位の長いスパンでのデータが出そろっていません。しかしながら、欧米では腹腔鏡下手術と比較しても遜色がないというデータが出ています。
・EDなどの合併症について
欧米では前立腺摘除に伴うED(勃起不全)の問題も指摘されていますが、その点においてはロボット手術に幾分かアドバンテージがあるのではないかと考えています。実際には術式が異なることが多く、たとえば神経を残すか残さないかといった問題もありますので一概には言えないのですが、全般的に見てロボット手術のほうに間違いなく優位性があります。
特に若い方では、この神経温存を重視する方もいらっしゃるでしょう。もちろん温存できるに越したことはないのですが、手術を行ううえでの最優先事項は、がんを取りきることです。まず、がんをしっかりと取りきることができて初めて神経温存について検討しますから、場合によっては若い方であっても神経温存が難しいケースもあることは留意していただきたいと考えています。
ダビンチによる前立腺がんロボット手術のデメリット

あえて言うならデメリットは「触った感じが分からない」こと
・触覚はないが、経験則で触っている感覚がわかる
前立腺がんの手術に限っての話だと、ロボット手術に大きなデメリットは見受けられません。ダビンチの欠点としてよく指摘されるものとして、ロボットを通して手術を行うため「触った感じが分からない」ということがいわれます。しかし私自身は「実際に触っている感じ」がします。
本当は手の感覚としては感じていないはずなのですが、視覚の情報と経験則によってそう感じている、と認識しているのです。つまり鉗子が動いて対象に触ったとき、組織がこれくらい動いたから硬い、もしくは軟らかいといった感覚を覚えているのだろうと思います。
他の医師と話をしてみても同じように感じている医師は何人もいて、何となくそんな感じがするというのです。残念ながら客観的にそれを証明する手立てがないのですが、主観的にいえば、やはりある程度触っている感じはします。
・画質も腹腔鏡と比べて大差はない
画像の質自体は、私自身はそれほどアドバンテージがあるとは考えていません。現在は腹腔鏡下の手術で使っている普通のモニターでもかなり画質のよいものが出ていますし、高解像度のものもあります。
2Dの平面画像か3Dの立体画像かという問題について、私は通常の腹腔鏡下手術では奥行きのない2Dの平面画像で行っていました。今のダビンチでの3D画像と単純に比較はできないのですが、個人的にはそれほど大きく手術に影響するとは感じていません。
画像で見るダビンチによる前立腺がんロボット手術
1.へそを切開し、最初の外套(がいとう)を挿入する。
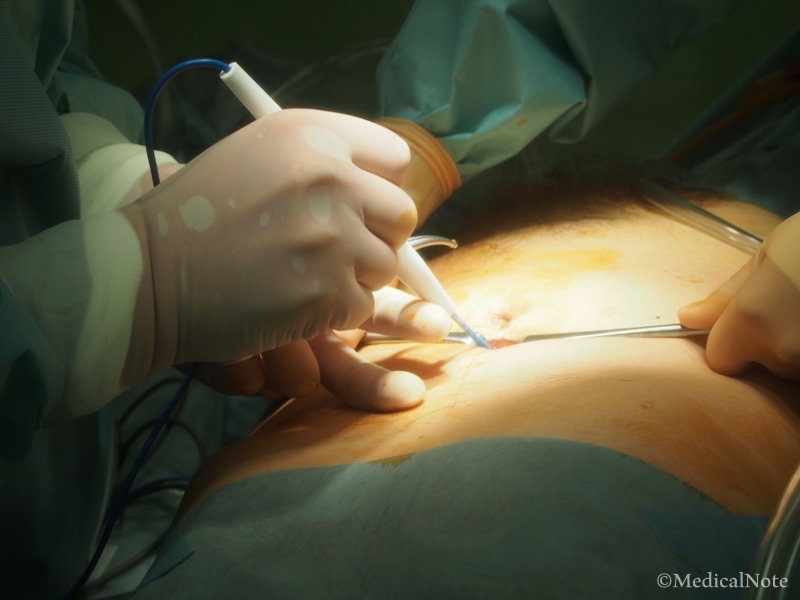
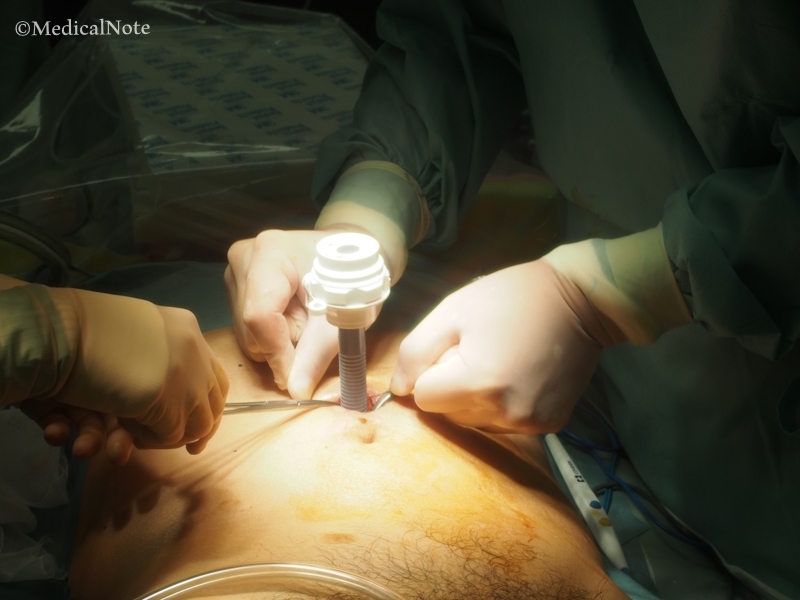
2.腹腔鏡で観察しながら外套を足していく。
3.外套から鉗子などを持ったロボットアームを挿入する。
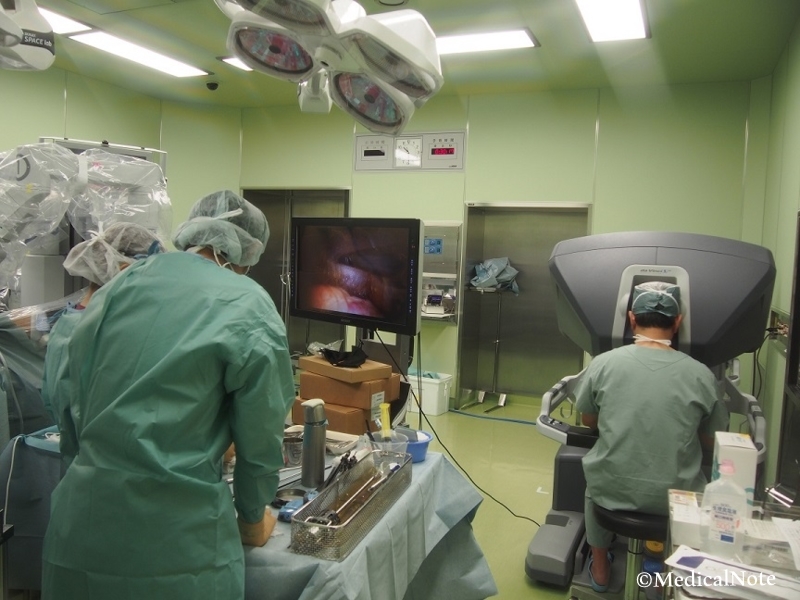
4.術者が操作台へ移り、手術を進めていく(一番右が術者)。
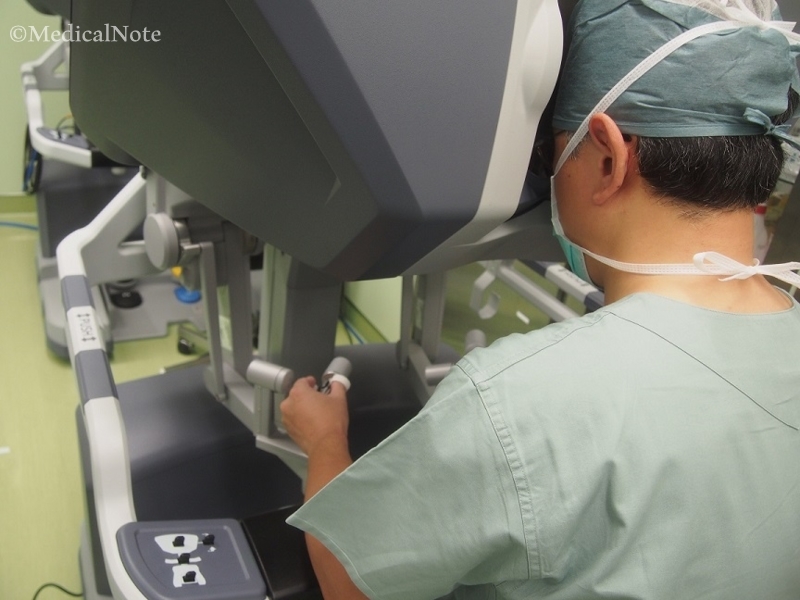
5.予定された施術が終了したら、閉腹して手術終了。
ダビンチによる前立腺がんロボット手術を受ける際の注意点と病院選びのポイント
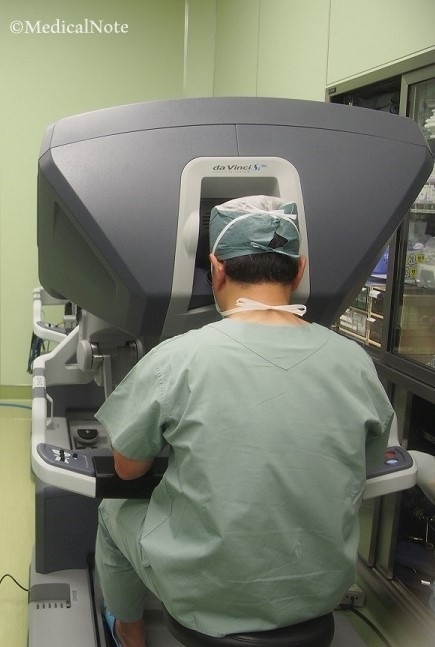
ダビンチ手術の実際の様子(画像提供:横須賀市立うわまち病院)
基本的にはダビンチでの手術の症例数が多い病院で受ける
ダビンチによるロボット手術を受ける際には、やはり実績としてある程度の症例数を経験している施設で手術を受けたほうがよいということは間違いありません。海外のデータでは年間200件以上実施していれば、ある程度のクオリティが担保されるといわれています。しかし、ただ数をこなしていればいいというわけではないのです。
ロボット手術の成績は施設間の差があまりありません。どこの施設のデータを見ても、最初からある程度よいデータが出ています。ラーニングカーブの立ち上がりが早いということが手術成績にも反映され、ある程度数をこなしていくと自ずと手術成績もよくなっていくのです。
ですから、ロボット手術を導入して1〜2年経っている施設はおそらく一定の水準の技術は持っていますし、病院としてのロボット手術のスキルもある程度確立していると考えてよいでしょう。逆にいえば、ロボット手術に関してはよほどのことがない限り、どの病院を選んでも遜色はないという印象を持っています。
ダビンチ手術の実際の様子(画像提供:横須賀市立うわまち病院)
ロボット手術はベテラン医師が最適とは言いにくい面がある
一般的に手術成績は術者の技量によって左右されます。しかしロボット手術の場合には技術習得のラーニングカーブの立ち上がりが早いため、経験豊富なベテランと若手とどちらがよいのかといわれれば、むしろベテランは少し分が悪いかもしれません。
これは主観ですが、術者として一番脂が乗っている時期は30~40歳代だと思います。30歳代後半から40歳代の終わりぐらいまでが術者としては一番スキルが高いのではないでしょうか。私自身もおそらく50歳ぐらいで術者として第一線からは退くことになるのではないかと考えています。
もちろん、指導という面では今後も手術を行いますが、頭も切れ、手もよく動く35歳から40歳代の医師たちが中心となっていくことが、術者としては最適なのではないかと考えています。
ただし、1つ付け加えるならば、ロボット手術には年齢による術者の衰えをある程度カバーしてくれるというメリットがあります。つまり、ダビンチを使うことによって術者が現役で活躍できる期間を延ばしてくれる可能性があるのです。たとえば私自身、ロボットの手術ならば55歳までできるという感覚はあります。私の出身である北里大学の岩村正嗣教授も今、50歳代で手術を実際に行っておられますので、実際問題として50歳を過ぎてもダビンチを使って手術をすることはできると考えています。
泌尿器科領域におけるダビンチによるロボット手術の展望

がんは早期の患者さんについてはさまざまな治療の選択肢があり、どの治療においても効果が期待できます。それよりも、がんが進んでいる方たちの治療をどのようにしていくのかというところが問題であると考えています。
その部分に対してロボット手術が今後どのようなメリットをもたらしてくれるかがポイントでしょう。それは手術の適応を拡大するという意味合いもありますが、私が期待している点は少し異なります。
今まで放射線療法しか手だてがなかった患者さん、あるいはホルモン療法しか選択肢がなかった患者さんの中に、もしかしたら手術をすることによって多少なりともアドバンテージが出てくる可能性がある方たちがいるかもしれないということです。
従来の開腹手術や腹腔鏡下手術では手術をすることができないとされていた方たちであっても、ロボット手術をすることによってメリットがあるかもしれません。
これから先、おそらくロボット手術によるさまざまな報告が出てくるはずです。その結果アドバンテージがあるということになれば、もう少し積極的に踏み込んで手術を行う必要があります。今まで手術をしなかったような方たちに手術を実施することによって、放射線や抗がん剤を使わなくて済むかもしれません。
私としてはそういったケースが少しでも出てきてほしいと考えています。そういったボーダーラインの患者さんに対して手術するのかどうかという問題は非常に悩ましいところですが、それこそがロボット手術の優位性を打ち出していくポイントであるとも考えています。
前立腺がんの治療を受ける患者さんへ
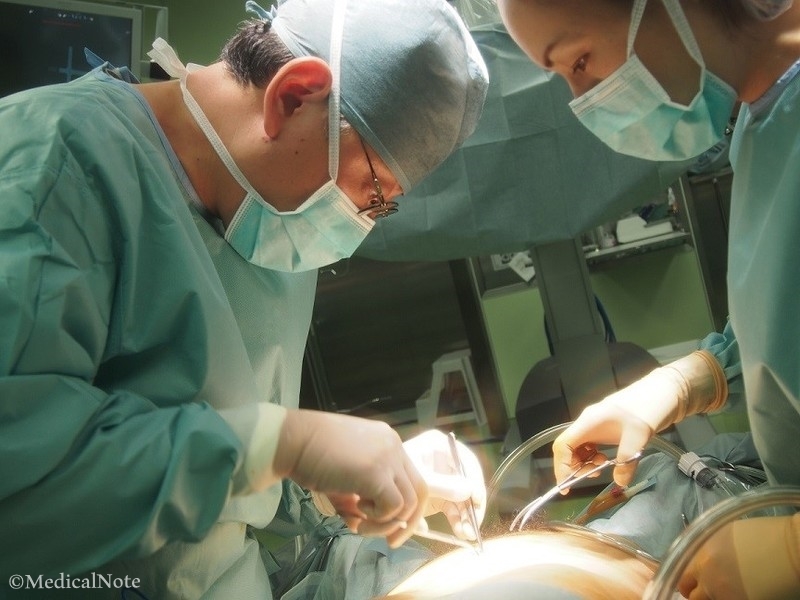
手術中の黄英茂先生(画像提供:横須賀市立うわまち病院)
前立腺がんの治療は多岐にわたっています。私が患者さんに説明するとき、「病気の状態と患者さんの社会的要因、そして家族的な要因、この3つを考え合わせたうえで治療を決めてください」という話をしています。そのためにはまず、私たち医師が患者さんと話をして3つの要因について伺い、患者さんの状況に応じておすすめの治療法をお伝えしなくてはなりません。ただ単に、前立腺がんのステージをもとに、患者さんの状態を考慮せず画一的にガイドラインに則った治療をすすめるというような形にならないよう、心がけています。
たとえば前立腺の手術をした後、最初は必ず尿が漏れます。失禁という問題はどうしても避けて通ることができません。その方が電車で1時間かけて都内まで通勤されていたとして、「それは許容できますか」というような具体的なお話もしています。これは社会的な要因の1つの例です。
それが許容できない、尿が漏れてしまうことを受け入れて生活することがどうしても難しいという場合には、「手術を受けるのは待ったほうがいいかもしれません」という話を率直にしますし、「それならば手術より放射線療法をしたほうがいいかもしれません」という具体的な提案もします。その場合にどのようなメリットがあり、またリスクがあるのかということも全てお話しします。
家族の要因というものも重要です。患者さんの中には、たとえばご家族の介護をしている方、逆にご本人が介護を必要とされている方もいらっしゃいます。そういった場合には家族的な要因で家を空けるわけにはいかない、今はどうしても手術ができないということもありえます。入院ができないのであれば、「外来で通院しながら放射線療法をしましょう」と提案することもあります。あらゆる要因に応じて選択肢があるという点が前立腺がん治療のよい点でもありますし、患者さんが治療方針に迷う要因にもなっているのかもしれません。
患者さんは、このような社会的な要因や家族的な要因からは絶対に離れられないものです。ですから、私たち医師が患者さんやそのご家族とていねいに話をして、最善の方法を見つけていくことができればと考えています。しっかりと考えたうえで手術を選ばれた方には、今回お話ししたロボット手術という選択肢があります。私はそのツールとして、ダビンチはよいものであると考えていますので、患者さんに対しても自信を持って「ロボット手術をしましょう」と提案しています。
特にご高齢の患者さんの中には「先生にお任せします」というスタンスの方もいらっしゃいます。その際には患者さんやご家族に全てのオプションについてご説明したうえで、もちろん私の思いも伝えます。医師の務めとして、「私ならこのような治療方針を立てます」という話をしますが、私の意見に患者さんやご家族が納得し、賛同していただけるのかどうかというところが大切です。
もしも私の治療方針が患者さんの考えに合わないということであれば、当然セカンドオピニオンの検討・利用も可能です。最初からセカンドオピニオンのことについてはお話しするようにしていますし、それらも含めて最終的には患者さん自身でご自分に合った治療を選んでいただくものであると考えています。
ただ紙に書いてあるものを見せて、「この中から治療法を選んでください」というような話をするのではなく、「この中で私はこれがいいと思います」という話をしていくことが医師の役目なのです。
ですから、前立腺がんの治療を受けるという患者さんも、できれば患者さんの状況をしっかり把握して、それぞれの選択肢を提示してくれる医師の下で治療を受けていただきたいと考えています。
横須賀市立総合医療センター 泌尿器科部長
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
「前立腺がん」を登録すると、新着の情報をお知らせします
本ページにおける情報は、医師本人の申告に基づいて掲載しております。内容については弊社においても可能な限り配慮しておりますが、最新の情報については公開情報等をご確認いただき、またご自身でお問い合わせいただきますようお願いします。
なお、弊社はいかなる場合にも、掲載された情報の誤り、不正確等にもとづく損害に対して責任を負わないものとします。
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。