「Shared decision making(シェアード・ディシジョン・メイキング)」という言葉を聞いたことがありますか。これは医療者と患者さんがエビデンス(科学的な根拠)を共有して一緒に治療方針を決定するというもので「共有意思決定」と呼ばれます。近年の医療の場では、それが必要とされる場面が多くなりつつあります。今回は、「Shared decision making」とは何か、またその際注意しなければならない点について、京都大学大学院医学研究科社会健康医学系専攻 健康情報学分野 教授 中山健夫先生にご説明頂きました。
「Shared decision making」とはなにか
前の記事(「ヘルスリテラシーの向上に重要なもの-医療情報と向き合う」)で述べたように、医療情報をうのみにせず、落とし穴に注意してしっかり見ることは非常に重要です。しかし、情報に注意してみれば見るほど、実際の医療には「絶対」「確実」ということは非常にまれで、不確実なことの方がずっと多いということに気づかれるのではないでしょうか。
不確実性(どの治療が最良なのかが分かっていないこと)を知ったとき、次のステップとして必要になるのが、患者さんとたとえ不十分だとしても、今利用できる最善のエビデンスを共有して一緒に治療方針を決定していくという「Shared decision making」-共有意思決定です。
他の選択肢に比べて、患者さんがよくなる可能性が高いことが分かっている、すなわち確実性が高い治療があれば、その治療法が選択されるので、通常は「Shared decision making」ではなく、一般的な「informed consent(インフォームドコンセント)」を行います。一方、どの治療法がよいのかが分からないときほど、「Shared decision making」が重要になってきます。
たとえば乳がんの治療として拡大乳房切除か、縮小手術+放射線治療のどちらが患者さんの長期生存を良くするかは議論があります。両方の方法には、それぞれ医師から見た、そして患者さんから見たメリットとデメリットがあります。その時に、どちらの方法を選択していくか、Shared decision making の考え方が大事になってきます。
「Shared decision making」の4タイプ
「Shared decision making」は現代の医療の場で非常に重要ですが、全てにおいて「Shared decision making」を行う必要があるかというと、そうではありません。むしろ、必要がないときには「Shared decision making」を行ってはいけないと考えています。
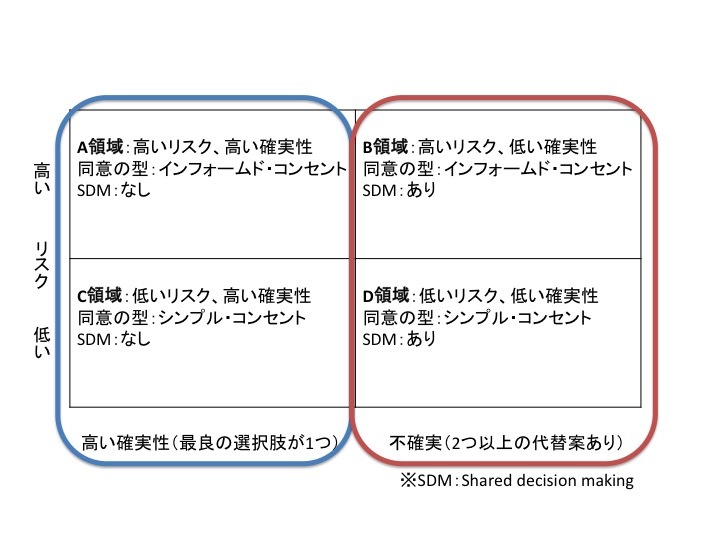
「Shared decision making」は、不確実性の高低と命のリスクの2つの軸から4タイプに分けられます。
不確実性が高ければ治療の選択肢が多くなります。日常生活ではレストランなどでメニューの選択肢が多いのはよいことですが、医療の場で選択肢が多いのは「何をしたら良いか分からない」時なので、患者さんにとっても医師にとっても苦しい場面なのです。選択肢が1つであれば、それは他の方法に比べて、望ましい結果を期待できる可能性が高いことが確かな治療法ということで、選択肢で悩むことはほとんどありません。
つまり、「Shared decision making」は2つ以上の選択肢があって、どれが良いか分からない時に必要になるのです。
「Shared decision making」の落とし穴
繰り返しになりますが、エビデンス(科学的な根拠)が不十分で選択肢が2つ以上ある場合に「Shared decision making」が必要となります。一般的にエビデンス(科学的な根拠)が十分あり、最良とされる治療法があれば、必須ではありません。しかし、エビデンスが十分であればまったく必要ないかというと、必ずしもそうではない場合もあるのです。
切除不能な進行性非小細胞肺癌を例に挙げて説明します。複数の臨床試験で、切除不能な進行性非小細胞肺癌に対して「化学療法と放射線療法の併用治療」と「放射線療法の単独治療」が比較されました。このような比較試験は複数あって、それによって医学的に最重視される生存期間の延長が確認されているとしたらエビデンスの質としては文句なく高いといえます。
しかし、延長した期間は平均して2〜3ヶ月であり、肺がんが治るわけではありません。また、化学療法にともない副作用や費用は増加します。これらのことを考えると、患者さんが限られた生存期間の延長におく価値、副作用や費用についても考慮する必要がでてきます。エビデンスの質が高くとも、患者さんは必ずしも、「化学療法と放射線療法の併用治療」を選択しない場合もあるでしょう。このような場合にも「Shared decision making」が必要になります。
京都大学大学院医学研究科社会健康医学系専攻 健康情報学分野 教授
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。

