日本は高齢化の一途を辿っており、2035年ごろには後期高齢者の数がピークを迎えると予想され、医療・介護のニーズは年々高まるばかりです。
こうしたなか、各地域の行政を担う地方自治体に求められる責任はますます大きくなってきました。そうした現状に加え、問題解決のためにすべきことが数多くあるなか、各自治体の財政状況は年々厳しさを増していることから地方議会議員の方々には何を優先し政策を打ち出していくべきかを見極める力が求められています。
より効率的な政策を打ち出すうえで、いったい何が重要で、何が重要ではないのかを見極めるためには、因果関係を示す科学的根拠、いわゆる「エビデンス」に基づいて判断することが重要です。医療の世界では、1980年代から「エビデンスに基づいた診断・治療」が重要視されるようになり、近年では医学以外の教育、社会政策、そして自治体政策の分野においても様々な場面でエビデンスに基づく考え方が活かされるようになってきました。
「エビデンスに基づいた考え方」はどれほど重要であり、実際には自治体政策へどのように活用していけばよいのでしょうか。こうしたスキルをレクチャーする場として、「メディカルノート医療政策セミナー in 東京」がメディカルノート本社で開催されました。
セミナーには医療・福祉政策を中心に現場の最前線を知る講師陣が集まり、今後ニーズの高まる医療・福祉分野に特化した政策立案におけるエビデンス(科学的根拠)の重要性、そして活用事例について、2日間にわたって講演が行われました。
本記事では2017年5月20日「専門家が教えるエビデンスに基づく健康政策」のプログラムをもとに、健康政策の現状と、政策立案におけるエビデンスの重要性・活用事例について解説していきます。
現代における大きなパラダイムシフト ~人生100年時代の健康づくりとは何か?~

まずは健康の分野において近年起こりつつある大きな変化についてご紹介していきます。
講演の演者は医学博士であり、予防医学研究者の石川善樹氏です。石川氏は各国の健康づくりに関する研究や行動科学が専門として、国内外の大学や企業と共同研究をされております。
日本人の寿命、健康、生き方はこれまでどのような変化を遂げてきたのか、まずはこれを知ることで医療・健康の分野でいかに大きな変化が起こり始めているのか、そしてそうした変化を受けて日本の政策がどのように変わらなければならないのかを理解することができます。石川氏の専門である予防医学の観点を中心に、これまでの日本の健康と生活、そしてこれから日本の将来像について講演が行われました。
「長寿国・日本」はどのようにつくられたか?
平成 27 年簡易生命表によると男性の平均寿命は80.79歳、女性の平均寿命は87.05歳と報告されており1)、日本は世界一の長寿国として知られています。
しかし日本が世界一の長寿国となったのは1978年であり、さらに昔へと遡ると平均寿命が50歳といわれていた時代もありました。これほどまでに寿命が短かった日本は、どのような過程を経て「長寿の国」と成長していったのでしょうか。
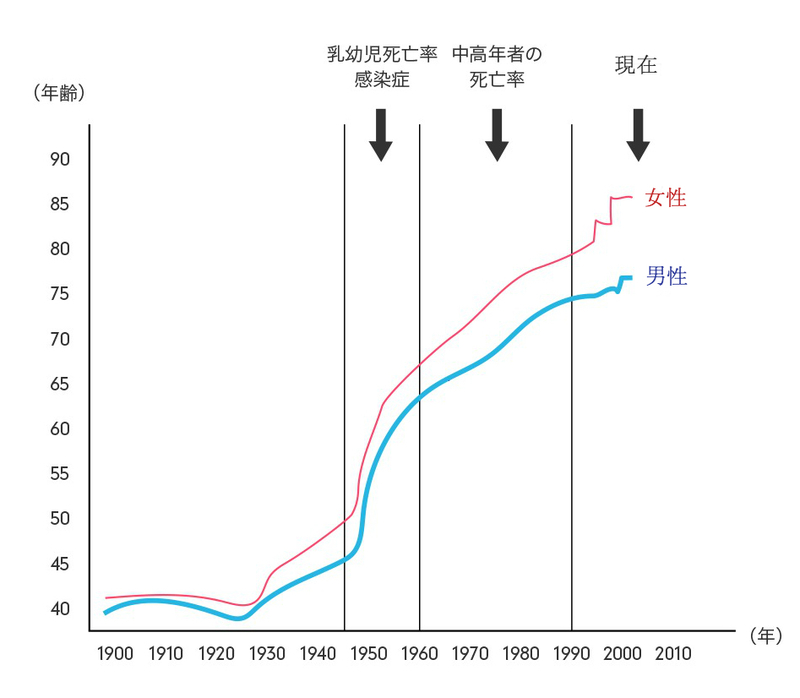
日本の平均寿命の延びは第1、第2、第3フェーズという3つの区域に分けることができます。
第1フェーズ(戦後)
この時代は戦後直後であり、平均寿命は50歳でした。
第一フェーズで寿命が大きく延びた要因は、GHQ マッカーサーの右腕といわれたクロフォード・F・サムスの功績が大きいと考えられています。サムスは子供の栄養不足を救うための給食制度の導入、感染症の原因となるハエ・蚊・ネズミの駆除など環境衛生化を進めた人物です。こうしたGHQの統治によって日本の平均寿命は6年間で10年延びたといわれています。
第2フェーズ(1960~1990年代)
1964年ころには平均寿命は70歳になり「定年退職」という概念が登場します。
この第2フェーズにおける寿命の延びには、中高年者の死亡率低下が大きく影響しています。特に国を挙げての減塩運動、冷蔵庫の普及による塩分摂取量の減少、降圧剤の普及などによって、脳卒中の死亡率が大きく低下したことが、中高年の死亡率低下に大きく寄与しました。もともと日本食は健康的であったことから、諸外国に比べ心疾患発症リスクが低いとされていました。そうした背景に加え、この時代に脳卒中の発症リスクをも低下させたことによって、日本は諸外国を大きく引き離し1978年には世界一の寿命国を達成します。
第3フェーズ(2000年~現在)
そして現在では平均寿命が80歳を超えました。バブル崩壊といった経済ショックやストレス社会、国民の運動不足、睡眠不足といった問題を抱えながらも日本の平均寿命はさらに延び続けています。この背景には医療の進歩や生活水準の向上などが挙げられていますが、どのような因子が寿命延長の大きな要因となっているかについては今も検討が続けられています。
寿命50年の時代から、寿命100年の時代へ
こうした段階を経て、日本の平均寿命は延び続けてきました。そしてこれからは「平均寿命90歳の時代」が到来するのではないかと予想されています。
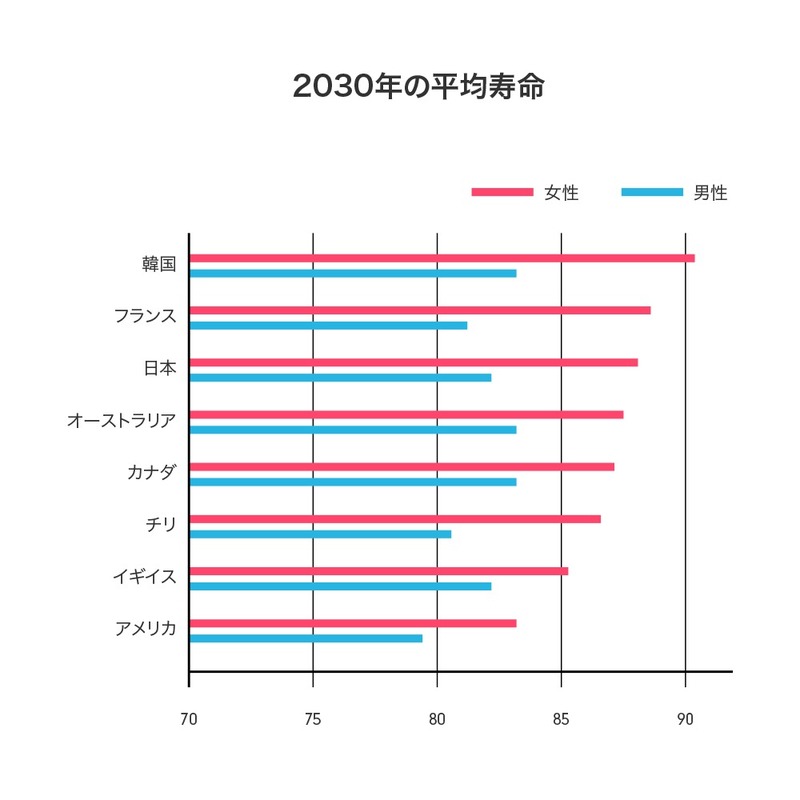
こちらはWHOが発表した、全世界における2030年の平均寿命を予想したデータ2)です。
このデータは2つの大きな衝撃を与えました。1つは2030年には日本の女性の平均寿命は世界第3位になると予想されたことです。これまでトップを維持してきた日本に変わり、1位の座につくと予想されたのは韓国です。韓国は現在がん検診に非常に力をいれており、将来は寿命が大幅に延びていくと考えられています。
そしてもう一つ驚くべきことは、世界1位と予想された韓国の女性平均寿命が90歳を超えていることです。これまで人間の平均寿命が90歳を超えることは不可能だろうと考えられていました。そのため2030年にはその壁を越えていくというデータが示されたことは世界に非常に大きなインパクトを与えました。
そして平均寿命90歳を超えるというデータが示された今、人類は数十年後の近い未来「人生100年」があたりまえになる時代が来るかもしれないと考えられているのです。
「人生100年時代」をどう生きていくのか?
人生100年というのは戦後の平均年齢50歳であった時代から考えると寿命が約2倍にも延びたことになります。人生が50年であれば子供から大人になったあと、すぐに老人になりました。しかし現在では寿命が延びたことで、大人と老人の間に大きな空白が生まれているといえるかもしれません。現にまだ元気で働くことができるのに定年退職になってしまったという方も数多くあらわれ始めています。

寿命が延びたことによって、これまで踏襲されてきていた人生のロールモデルは崩れ、どの時期に何をしたらいいのかという「現在のロールモデル」が存在しないという事態が発生し始めていると考えられます。人生100年が常識になりつつある今、私たちはどのような生き方を選ぶべきなのでしょうか。
その答えの1つとして、人生100年時代では、いわゆる元気に働いてぱったりなくなってしまう「ピンピンコロリ」ではなく、100年を25年ずつ、4つのフェーズに分けて捉え、放物線を描くように成長と衰退を考えていくのがよいのではないか、という考え方ができると私は考えています。これまでは1つの企業に属して60代で定年退職というのが常識であったかもしれませんが、人生100年時代では人生をまるで春・夏・秋・冬の四季のように捉え、ちょうど中央に位置する50歳では第2の仕事を始める、という構図が組み立てられ、これからはそうした人生設計が常識となる時代が来るかもしれません。もしこうした人生設計が実現するとしたら、人々の働き方は非常に大きな変容を遂げることになるでしょう。
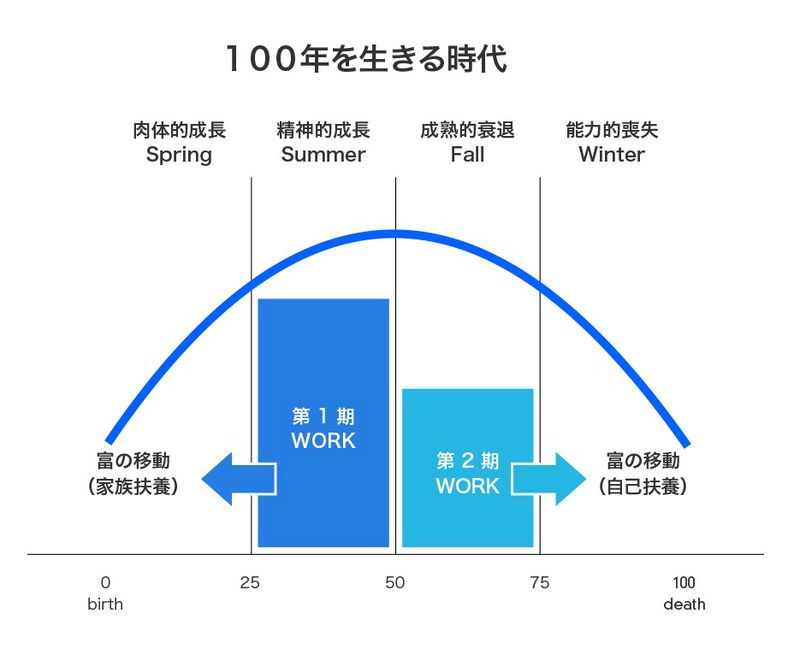
こうした概念はあくまでも1つの考え方ですが、人生が100年になりつつある現在、これまでのロールモデルが破綻していくことは確かといえます。これからは自分が何歳まで生きるのか、という常識をガラっと変えたくてはいけません。何歳までいきるのかを考えることによって、働き方や健康づくりを考え始めることができます。これから日本に必要な政策を考えるうえでは、こうした何歳まで生きるのかという前提から考え直していかないと、どのような制度を変えていくにも、周囲の合意を得ることは難しくなるでしょう。
優先すべき政策を決めるための手がかりとは?~エビデンスの重要性~

続いて、政策立案におけるエビデンスの重要性について講演が行われました。
地方自治体ではいったい何を優先し、どのような政策を打ち出すことが、もっとも有用な成果に繋がっていくのでしょうか。そこには冒頭でもお話しした通り、エビデンスの理解と活用が重要になります。
なぜエビデンスは重要視されるのか、エビデンスの重要性について、引き続き石川善樹氏による解説が行われました。
健康に関する情報のなかには「本当」「嘘」「不明」の3つがある
自治体の政策として健康づくりを進めていくためにはエビデンスが非常に大事になります。なぜならば健康に関する情報には「本当のこと」「嘘のこと」「不明のこと」の3つがあるためです。
こう解説すると、ごくあたりまえのことのように聞こえるかもしれませんが、有識者や専門家、そして組織の慣習に流されず「本当のこと」かどうかを見極め、選択していくことは非常に難しいことです。
ここで求められる力が、エビデンスに基づいて考える能力です。得た情報に対して、はたしてそれは科学的根拠(エビデンス)に基づいた考え方であるかを確認することがとても重要です。たとえば有識者から得た情報に対して、「それは本当・嘘・不明のどれに当てはまりますか?」と質問してみてください。するとなかには「そういわれると不明にあてはまるだろう」といった答えが返ってくることが往々にして存在します。政策として健康づくりをやるには、まずエビデンスのある、「本当のこと」から始めることが重要です。
エビデンスはなぜ重要なのか?
エビデンスに基づいて判断することの重要性は、大きく3つに集約されます。
- 専門家も間違えるから
- 害を与えないため
- 無駄をしないため
専門家はその領域のスペシャリストであるために、ときとして持論を展開し、それがあたかも既定の事実であるように話すことがあります。しかしその内容すべてが事実であるとは限りません。そのため受け取り手である私たちは、専門家の話ではなく、エビデンスを重視する必要があります。
またエビデンスに基づいて判断ができることで「害を与えない」選択をとることができます。害を与えないためにも、エビデンスに基づいた判断をすることはとても重要です。
また無駄をしないためにも、エビデンスは活用されます。これはエビデンスに基づいた判断を行うことで物事をより効率的にすすめるための優先順位が付けられるためです。たとえば健康寿命を延ばすためには禁煙、血圧上昇の抑制、運動習慣改善など、さまざまな要因が挙げられます。いったい何から手を付けるべきか、どの要因に最も力を入れるべきかという判断は、議論によって決めるのではなく、データに基づいて判断するべきでしょう。エビデンスがあると物事の優先順位がつけられるようになるのです。
こうしたエビデンスの重要性が訴求されるようになったのは1990年代ごろからです。そのためエビデンスに基づき判断するという考え方は非常に新しい概念だといえます。言葉で説明をするとあたりまえのように感じるかもしれませんが、日本の戦後の保健医療行政から考えると、決して当たり前ではない、むしろイノベーションに近い考え方だといえるのです。
コスト・セービング/コスト・エフェクティブを判断する
ではどのようにエビデンスを政策立案に活かしていけばよいのでしょうか。ポイントとなるのは下記の3つの考え方を持つことです。
- コスト・セービング
- コスト・エフェクティブ
- コスト・インエフェクティブ
たとえばがん検診で考えてみると、大腸がん検診はコスト・セービング、乳がん検診はコスト・エフェクティブだといえます。大腸がん検診は便を検査するという簡易的な方法で結果を得ることができ、さらに大腸がん罹患者数は非常に多いため、検診を促進すればするほど有益になるでしょう。かわって、乳がん検診は促進するほど命を落とす方を救うことができますが、検診が促進されるほど費用が掛かります。
健康づくりの政策立案をするうえでは、こうした費用対効果をデータに基づいて利益を検討し、進めていくことが重要です。すべての予防・治療の2割程度はコスト・セービングだといわれていますので、まずはコスト・セービングに分類されるものを優先して力を入れていくことがよいでしょう。
ではどのような予防・治療がコスト・セービングであると判断できるのでしょうか。これにはそれぞれのエビデンスを確認していくことが重要ですが、そうしたエビデンスの蓄積は、米国では比較的進んでいる一方、日本ではまだあまり進んでいないのが現状です。日本ではそうしたエビデンスを重視し、蓄積していこうという体制が整っていません。
そのため健康づくりの政策を進めていくうえでは、まだエビデンスが十分でない「不明のこと」の情報をしっかり扱えるようになることが必要です。「本当のこと」だけでカバーできない部分を「不明のこと」も扱いながら進めていく、「不明なこと」にはエビデンスが十分でないことを理解したうえで扱っていく。地域住民を健康にしていこうと思ったとき、こうしたエビデンスの有無や信頼性を確認する姿勢が、力になっていくと思います。
健康づくりの実際 ~自治体政策におけるエビデンスの活用事例~

それでは実際にどのようにエビデンスを自治体政策に活かしていけばよいのでしょうか。今回は自治体が行う「がん検診」に焦点をあて、エビデンスをもとによりコスト・セービングな政策を形作っていった東京都のある市の事例をご紹介していきます。
演者は株式会社キャンサースキャン 代表取締役 福吉潤氏。福吉氏は2008年よりがん検診・特定健診の受診率向上の手法を研究し、2009年には国立がん研究センター(研究班)との共同研究によりがん検診受診率向上の手法を開発した方です。この功績は厚生労働省からも評価を受け、その知見をまとめた厚生労働省発行のハンドブックが、2015年に全国自治体に配布されました。いったいどのような事例であったのか、福吉氏の講演より解説していきます。
非常に低い、日本の「がん検診受診率」
がんは年間100万人が罹患し、年間30万人が命を落とす疾患です。たとえば膵臓がんではステージⅠの段階で治療を開始できれば5年相対生存率が41.3%であるのに対し、進行したステージⅣの患者さんでは1.4%といわれています3)。また大腸がんの場合では、ステージⅠで治療を開始できれば早期の症状回復は見込まれ、一般的には1~2日で退院が可能になります。そうしたことからも、がん検診をいかに受けてもらうかということがとても重要になります。検診受診率を向上させることで、がんによる死亡を減らし、治療費の抑制に繋げることができます。
しかし、日本のがん検診受診率は非常に低いといわれています。平成25年(2013年) 国民生活基礎調査によると、大腸がん検診の受診率は男性41%、女性35%と報告されています。欧米では70~90%といわれていることを鑑みると、日本で受診率が低迷している状況が分かってきます。早期のがんは自覚症状が現れにくいこともあり、早期発見のためには検診の受診が大きな鍵を握っています。この低迷した受診率を向上させることが大きな課題です。
受診率は上げられるのか? エビデンスを用いて証明した自治体の取り組み
検診を整備するのは自治体と企業の両者がありますが、がんの好発年齢である50~60代の方々は企業ではなく自治体の検診をよく受診する傾向にあります。そのため自治体職員の方々が検診の受診率向上に力を入れることはとても重要です。では、いったいどのように受診率を高めていけばよいのでしょうか。そこで東京都のある市は、民間企業で活用されている行動変容理論やソーシャルマーケティングのノウハウを活用することで受診率を向上させる取り組みが成功するか、データを集積することにしました。

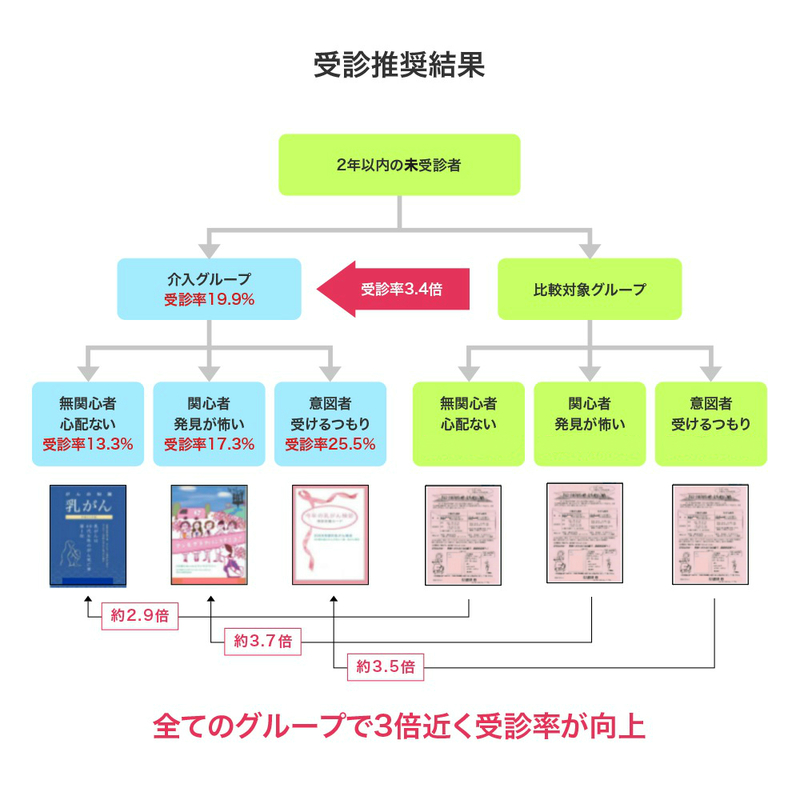
まずは検診未受診者のニーズを調査しました。すると未受診者の方々のニーズは上図のように検診無関心者、検診関心者、検診意図者の3つのセグメントがあることが把握できました。
その後、2年以内に検診を受診していない1,859名の方を対象とし、対象者の方々をくじ引きによって「介入グループ」と「比較対照グループ」の2群に無作為に分けました。介入グループには受診しない理由を解消できるよう、それぞれの未受診ニーズに合わせたパンフレットを配布しました。たとえば検診無関心者にはがん罹患の重大性を解説するパンフレット、検診関心者にはがん発覚後のフォロー方法を解説した資料などを用意しました。一方の比較対象グループには、どのような未受診ニーズを持つ方に対しても全く同じ、検診の基本情報が盛り込まれた資料を配布しました。
こうして、未受診のニーズに合わせた資料を受け取った介入グループ、従来の検診に関する基本的な資料を受け取った比較対照グループの受診率を比較し、ニーズに沿って開発された資料の配布が受診率の向上にどれほど影響を与えるかを調査しました。

その結果、下図のとおり検診無関心者、検診関心者、検診意図者すべてのグループで受診率が約3倍向上しました。開発資料は、受診率を向上させる大きな効果を持っていることが、このエビデンスで証明されたといえるでしょう。
今回のように民間事業者の介入によって自治体が進めるがん検診の受診率向上を図る事例はめずらしいといえるでしょう。海外ではこうした取り組みが進み始めています。なかでも事業の成果から(コストの削減額から)民間事業者への報酬を払うという契約を結ぶ「ソーシャルインパクトボンド(SIB)」という考え方は、近年日本の経済産業省も注目し始めています。
エビデンスによって示された有用性 全国の自治体のモデルと評価される
今回の調査で示された受診率向上の取り組みの有用性は、厚生労働省からも評価を受け、全国の自治体のモデルとされるようになりました。どのように有益な手法であってもエビデンスが示されなければ根拠のない仮説にすぎません。今回の事例はエビデンスによって手法の有用性を示すことで、評価の指標ができ、その有用性を全国で共有することが可能になった一例といえるでしょう。
今後さらに重要視されゆく「エビデンスに基づいた考え方」
冒頭でもご紹介したように、日本は高齢化によって医療・福祉の分野ではさらなる改革が求められています。また平均寿命の延長によってこれまでのロールモデルには当てはまらない時代を迎え、新たな政策の立案を自らの視点で、エビデンスに基づいて見極めていく能力が必要となります。これからよりよい政策を打ち立てていくためにも、エビデンスの活用の重要性にさらに注目していく時代へとなっていくでしょう。
【参考】
1) 平成27年簡易生命表 : 主な年齢の平均余命
http://www.mhlw.go.jp/toukei/saikin/hw/life/life15/dl/life15-02.pdf
2)WHOの資料より
http://www.bbc.com/news/health-39040146
3) 全国がん(成人病)センター協議会 生存率共同調査(2016年2月集計)より(参考:国立がん研究センター がん情報サービス
http://ganjoho.jp/public/cancer/pancreas/treatment_option.html)
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。

![メディカルノート編集部 [医師監修]](http://carbon-assets.medicalnote.jp/uploads/doctor/image/0/740/s200x200_5c2d6660-6479-496b-a4d5-a475eca85c88.png)