
妊娠高血圧症候群とは、妊婦さんに発症する高血圧症です。場合によってはタンパク尿を伴うこともあり、放っておくと胎児にも影響が出る可能性があるため、慎重な対応が必要となります。妊娠高血圧症候群の原因から予防、日常生活での注意点に至るまで、獨協医科大学 産科婦人科学教室 主任教授(産科担当)の成瀬 勝彦先生に詳しくご解説いただきました。
妊娠高血圧症候群とはどんな病気?
妊娠高血圧症候群の定義
定義については世界的な流れも見ながら定期的に変更されています。現在用いられている基準は日本妊娠高血圧学会のサイトからご覧いただけますが、簡単に言うと“妊娠中の高血圧”が全て妊娠高血圧症候群(Hypertensive Disorders of Pregnancy)ということになり、妊娠中に発症するものだけでなく、妊娠前からの高血圧(高血圧合併妊娠)も含む概念になっています。ここにタンパク尿や胎児発育不全などが加わると、より厳しい対応が必要な妊娠高血圧腎症(Preeclampsia)と診断されます。
妊娠高血圧症候群という病名が使われるようになったのは2005年から
かつて、妊娠中期以後の妊婦さんに(1)高血圧(2)蛋白尿(3)浮腫(むくみ)といった症状のうち2つ以上が現れた場合、“妊娠中毒症”と病名をつけていました。しかし医学研究が進んでいくにつれ、この中の高血圧だけが特化して母体や胎児に悪影響を及ぼすことが判明してきました。ここから、高血圧と診断された妊婦の方はより慎重に容体を管理する必要があるとして、2005年4月に“妊娠高血圧症候群”という病名を使うことに決定しました。
高血圧の基準は収縮期血圧140mmHg以上、もしくは拡張期血圧90mmHg以上です(診察室での計測時)。最近の日本高血圧学会で重視される家庭血圧については産科領域で用いられることも多く、おすすめですが、特別な基準を設定するには至っていません。
また、血圧については収縮期血圧160mmHg以上、もしくは拡張期血圧110mmHg 以上を重症とし、より緊急性の高いものとして扱います。
妊娠高血圧症候群の原因。どうして妊娠高血圧症候群になるのか
有力な原因としては、胎盤の血管の形成異常および血管内皮の傷害、腎障害などが挙げられている
はっきりとした原因は不明です。しかし、日本人の妊娠高血圧症候群で有力な原因として考えられているものに、胎盤の血管の形成異常および血管内皮の傷害、腎障害、炎症性サイトカイン(サイトカインの詳細はこちらのページ)による影響が挙げられています。
ヒトの胎盤は、形成過程で一度子宮側の血管(らせん動脈)を破壊して、より多くの血液が赤ちゃんに行き渡るよう、妊娠10~15週にかけて血管壁の構造を作り直すという特性があります。脳が発達しているヒトや高等猿類は、血流を十分に脳へ届ける必要があるからです。
ところが妊娠高血圧症候群のお母さんの体内では、この血管壁の再構成が不十分に終わってしまうのではないか、という可能性が示唆されています。その結果、胎盤を経由して赤ちゃんに到達する栄養素や酸素の授受が不完全になってしまいます。母体はそれを何とかしようと、お母さんの体を高血圧状態にまでして赤ちゃんに栄養素や酸素を流そうとします。これが現在考えられている妊娠高血圧症候群の原因の1つです。
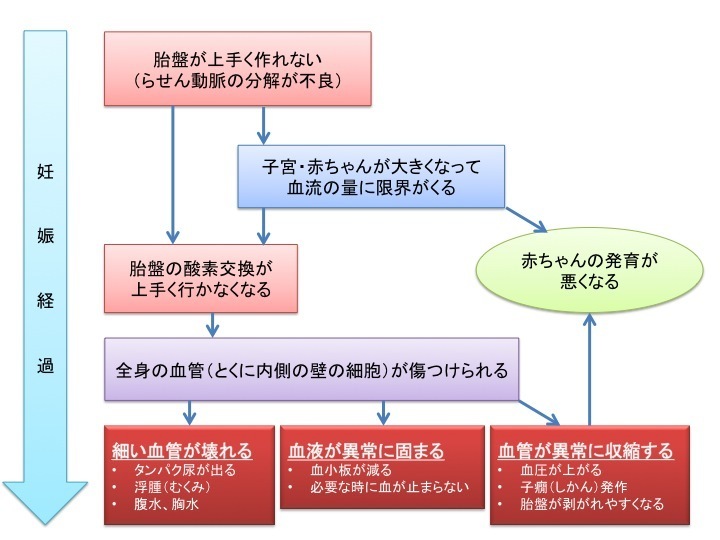
しかし、このほかにも考えられている原因はいくつか存在します。たとえば元来の子宮の環境が原因となる説、あるいは遺伝子の問題をとらえる説などがあります。
妊娠高血圧症候群になった際、お腹の赤ちゃんへの影響は?
血流が滞りがちになり、栄養不足や酸素不足になってしまう可能性も
妊娠高血圧症候群になってしまうと子宮や胎盤で血流が滞りがちになってしまうため、赤ちゃんが栄養不足や酸素不足になってしまう可能性があります。
低栄養状態になった赤ちゃんは胎児発育不全(FGR)となり、十分にお腹の中で成長しないまま生まれてきます(低出生体重児)。また、低酸素状態になると赤ちゃんが低酸素症になり、それが長期にわたると赤ちゃんの脳にも障害が及んでしまう恐れがあります。最悪の場合、子宮内胎児死亡(お腹の中で赤ちゃんが死んでしまうこと)の可能性も否定できません。
妊娠高血圧症候群は食事内容と関係がある?
極端な食事制限は弊害のほうが多い
現在では、体重制限に対して否定的な見解が増えています。日本人はもともと、そこまで肥満の方は多くいらっしゃいません。むしろ近年は痩せ志向が強く、痩せ型の妊婦さんのほうが多い特徴があります。
食事制限で妊娠高血圧症候群が減少できるという根拠はなく、むしろ生まれてきた赤ちゃんが小さくなる可能性が高まります。さらには、お腹の中で低栄養状態だった赤ちゃんが、加齢後に生活習慣病になるリスクが通常の赤ちゃんよりも高まるという仮説(DOHaD説)も挙がっています。そのため、極端な食事制限は弊害のほうが多いと考えられるでしょう。食事面では、“食べない”のではなく“必要以上に食べない”ことを意識することが大切です。
妊産婦の体重増加の目安も近年改訂されており、BMI18.5~25.0未満の方であれば、10~13kg程度の増加が適切とされます*。
また、極端な塩分制限をしても妊娠高血圧症候群を予防する効果はありません。ただし、軽症の場合で妊娠前から塩分を過剰摂取していた妊婦さんであれば、若干の効果が期待できる可能性もあります。目安としては、1日7g~10gが適量です。
食事量・塩分量は、妊婦さんの体質や体格によって多少の差が生じますので、主治医や助産師、栄養士とよく相談することが大切です。
*出典:厚生労働省ホームページ (https://www.mhlw.go.jp/seisakunitsuite/bunya/kodomo/kodomo_kosodate/boshi-hoken/ninpu-02.html)
妊娠高血圧症候群を予防するにはどうすればよい?
睡眠や運動、リラックスも重要
妊娠高血圧症候群を確実に防ぐ効果的な予防法はまだ見つかっていません。
ただし一般的には、以下の3点は多少効果があるのではないかといわれています。
- 休養と睡眠
- 適度な運動
- リラックス(精神安定)
基本的には、妊婦さんは安静にしてもらうことが一番だといわれています。体を動かす仕事に就いている場合は、できる限り早い段階で休職するほうが、妊娠高血圧症候群を予防するという面では無難です。体を横にしていると、赤ちゃんへ届く血流の量が増加します。赤ちゃんを大きくさせるためには、横になることが唯一の方法であり、胎児発育不全の悪化の抑制にもつながることがあります。
そして、産婦人科医の下できちんと管理をしてもらうことも重要です。妊婦健診をきちんと受診し、しっかりと周産期管理を受けましょう。リスクの高い方を対象に低用量アスピリンの効果も近年明らかになっており、処方されることがあります(後の項で述べます)。
獨協医科大学 産科婦人科学教室主任教授(産科担当)、獨協医科大学病院 総合周産期母子医療センター 産科部門長、獨協医科大学病院 臨床遺伝診療室 室長
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
獨協医科大学 産科婦人科学教室主任教授(産科担当)、獨協医科大学病院 総合周産期母子医療センター 産科部門長、獨協医科大学病院 臨床遺伝診療室 室長
成瀬 勝彦 先生日本産科婦人科学会 産婦人科専門医・指導医日本周産期・新生児医学会 母体・胎児専門医・指導医日本超音波医学会 超音波専門医・超音波指導医日本人類遺伝学会 臨床遺伝専門医
奈良県立医科大学医学部を卒業後、同大学大学院で博士号を取得。英国ニューカッスル大学への留学を経て、2013年から奈良県立医科大学附属病院産科医長として県下の周産期医療に力を注ぐ。(公財)聖バルナバ病院院長・助産師学院長への出向を経て、2022年より現職。産婦人科診療ガイドライン産科編の作成委員・評価委員、妊娠高血圧症候群診療指針の作成委員などを歴任。妊娠高血圧症候群を中心とした産科救急に対する知識を生かし、周産期疾患の基礎・臨床研究のほか、医師・助産師の後進育成にも尽力している。
成瀬 勝彦 先生の所属医療機関
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
関連記事


不育症や流産を防ぐには?抗リン脂質抗体症候群合併妊娠に対する治療・管理

NRFS(胎児機能不全)の原因
関連の医療相談が11件あります
高血圧ではないのに妊娠中毒症になることはあるのでしょうか?
妊娠37週の妊婦です。 高血圧ではないのですが、手のむくみ、目の前がチカチカ星が飛ぶような感覚や、ボーッという耳鳴り、めまい、左後頭部あたりの軽い頭痛といった症状があります。 病院の検診では、血圧は何も言われていません。最高血圧102〜123、最低血圧43〜61です。 浮腫、尿蛋白、尿糖もマイナスです。 ただ、体重が2週間で1〜2キロ程増えてしまいました。 妊娠中毒症でしょうか。 回答よろしくお願いします。
むくみと妊娠高血圧症候群について
現在妊娠31週ですが、ここ2週間で一気にむくみがひどくなりました。産休まであと三週間は仕事の予定ですが、座り仕事で、夕方には下半身がすごくむくみます。着圧ソックスを履いていますが、ソックスの跡がくっきりついてしまいます。検索すると、「妊娠高血圧症候群」と似ている気がして、健診の時先生に相談しましたが、「血圧も尿検査でも問題ないから大丈夫」、と言われてしまいました。妊娠高血圧症候群は32週未満で発症すると重症化しやすいという説明を見かけたのですが、血圧が上がっていなくても妊娠高血圧症候群にかかることはないのでしょうか?
甲状腺低機能症の場合の妊娠について
妊娠の可能性 子供に対する遺伝的影響 小人症の子供が生まれる可能性 以上についてお教えください。 本人は、パセドウ病の治療の結果、現在甲状腺低機能症です。半年に一度、いしの診察を受けていて薬を飲んでいます。
検診で血圧が異常値だった
今日 検診で血圧が140/50でした。 普段は110/60〜70なので不安です。 考えられる原因と受診するべきかなやんでいます。
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「妊娠高血圧症候群」を登録すると、新着の情報をお知らせします
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。





