人間にとって「息苦しい」状態は大きな苦しみです。肺に疾患を持つ患者さんのなかには、可能な限りの内科的治療を行っても病状が進行し、満足に呼吸ができない状態に陥ってしまう方がいます。これはマラソンのような一定時間の息苦しさではなく、治療をしない限りは一生続く息苦しさです。
肺移植はこうした重症の肺疾患の患者さんを治療する唯一の方法です。非常に難易度が高い手術であるため、呼吸器外科や心臓血管外科など様々な職種のスタッフがチームとなり、綿密な連携体制のなかで実施する必要があります。
日本で初めて生体肺移植を成功させ、その卓越した技術と治療成績から世界的にも注目を集める京都大学医学部附属病院呼吸器外科の伊達洋至先生に、肺移植についてお話しいただきます。
肺移植とは―「息苦しさ」を改善する最後の治療法
肺移植とは、他の治療法を尽くしても回復の見込みがなく、移植をしなければ余命が限られていると想定される肺疾患の患者さんを救うための治療です。肺移植が成功すれば、息苦しさや呼吸のしづらさといった辛い症状を劇的に改善させることができます(肺移植後の余命の向上については記事2『肺移植の成功率・生存率を向上させるには―移植手術に求められるもの』を参照)。
肺移植の適応基準―どのような患者さん(レシピエント)に選択されるのか
肺移植は他の移植と同様、すべての患者さんが受けられる治療ではなく、適応条件があります。基本的には、薬物治療などの内科的治療では治療の限界があり、余命が限られていると考えられる患者さんが対象となります。
術式による年齢制限について
移植は脳死移植・生体移植の2種類に分かれ、術式には片肺移植と両肺移植という2種類がありますが、移植の種類と術式によって年齢の上限が設定されています。
各移植の適応となる年齢制限
脳死肺移植の場合
・両肺移植:55歳未満
・片肺移植:60歳未満
生体肺移植の場合
・65歳未満
(それぞれの移植の違いは記事2『肺移植の成功率・生存率を向上させるには―移植手術に求められるもの』を参照)
その他、肺移植の適応には下記のように細かい条件が設けられています。
- 癌などの悪性腫瘍がない、あるいは治癒していること
- 肺以外の臓器に異常がないこと
- 肺以外に感染症がないこと
(京都大学呼吸器外科より引用)
肺移植の具体的な適応疾患
・特発性肺線維症(特発性間質性肺炎)
肺移植が適応となる方のうち、特発性肺線維症は特に多くみられる疾患です。
・特発性肺動脈性肺高血圧
特発性肺線維症に次ぎ、多くの方が移植適応となっています。
・閉塞性細気管支炎
この場合、ほとんどの閉塞性細気管支炎の患者さんは、白血病などの治療のために一度骨髄移植や臍帯血移植を受けています。移植によって肺にGVHD(graft-versus-host disease:移植片対宿主病)を引き起こし、肺の状態が悪化してしまうのです。閉塞性細気管支によって肺移植を受ける症例は近年急増しており、京都大学では世界で最も多く本疾患に対する肺移植を行っています。
<その他の適応疾患>
- 肺気腫
- 気管支拡張症
- 肺サルコイドーシス
- 肺リンパ脈管筋腫症
- アイゼンメンジャー症候群
- その他の間質性肺炎
- 肺好酸菌性肉芽腫症
- びまん性汎細気管支炎
- 慢性血栓梗塞症性肺高血圧症
- 多発性肺動静脈瘻
- α1アンチトリプシン欠損型肺気腫
- 嚢胞性線維症
- じん肺
- その他、肺・心肺移植関連学会協議会で承認する進行性肺疾患
(京都大学呼吸器外科より引用)
肺移植のドナーになる条件とは―年齢、血液型、そしてドナー自身の意思
生体肺移植のドナーとなるには、下記の条件を満たす必要があります。
- 年齢が20歳以上60歳以下
- 血液型が適合(患者さんがA型の場合、ドナーはA型ないしO型であること)
- 3親等以内の血族あるいは配偶者
(京都大学呼吸器外科より引用)
これらの条件はもちろん、何よりもドナーの方が患者さんへの愛情を持ち、自らの意思で肺の提供を申し出ていることが大切です。
肺の提供は、ドナーにかなり大きな負担がかかります。肺は肝臓のように再生しないため、提供後は生涯にわたって肺機能が低下した状態で生活しなければなりません。ドナーの方は、このことを理解したうえで臓器提供を申し出る必要があります。
肺移植の方法、脳死移植と生体移植
脳死か生体か、手術方法はどのように決められる?
肺移植に限らず、臓器移植手術の原則は、脳死の方から提供された臓器を用いる脳死移植です。しかし、日本では脳死ドナーからの提供が少ないので、緊急避難的に生体移植をしている現状があります。
2017年現在、日本全体における生体肺移植の割合はおよそ4割弱です。かつては圧倒的に生体肺移植の割合が多かったのですが、現在では半数以上が脳死肺移植となりました。
ただし、脳死肺移植を受けるには臓器移植ネットワークに登録し、何年も待機しなければなりません。血液型や体格などの基本条件が合致する患者さんが複数人いた際は、患者さんの重症度ではなく待機時間の長い方が優先的に選ばれます。つまり、脳死肺移植は数年以上待機できる方しか受けられないことが多い手術で、ある程度病状の進行が遅い方が対象となることが多いのです。脳死ドナーを待つ余裕がないほど重症の患者さんに対しては生体肺移植が適応となります。
脳死肺移植が増えてきた理由は法改正にある
かつて、脳死状態での臓器提供はご本人が意思表示カードを持っていない限り不可能でした。しかし2010年の法改正により、ご家族の判断による臓器提供が認められたのです。この結果、脳死肺移植実施数は2010年以前に比べて5~7倍に増加しました。
小児の場合は生体肺移植を行うケースがほとんど
16歳以下の小児に対する肺移植は2017年現在までに本邦で約60例実施されています。脳死状態の小児からの臓器提供が非常に少ないため、小児肺移植の場合、そのほとんどは両親がドナーとなる生体肺移植です。小児から小児に対する脳死肺移植は、まだ2例しか実施されていません。
生体肺移植のむずかしさ―ドナーは2名必要
肺移植は基本的に両肺移植であるため、実施するためには、ドナーが2名必要です。両肺移植では各ドナーから左右どちらかの下葉を摘出し、患者さんの両肺に移植します。
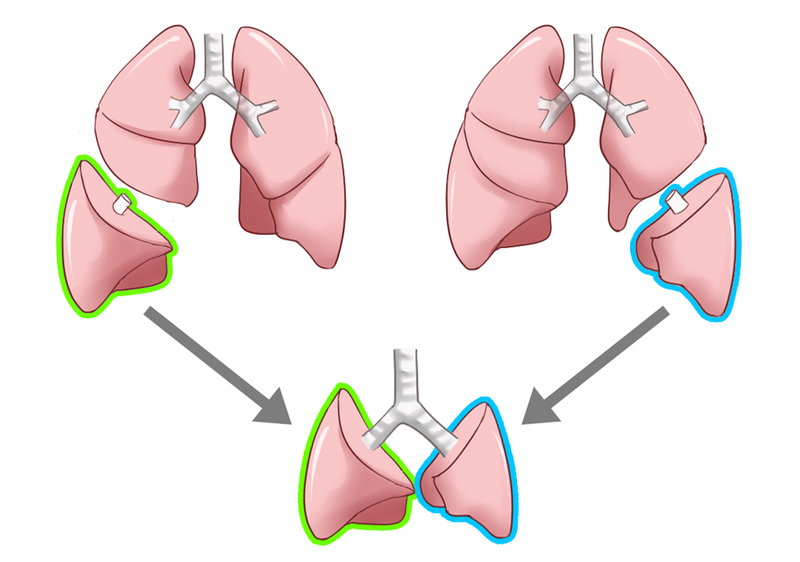
ドナーは年齢・血液型・肺の大きさがすべて患者さん(レシピエント)と合致していなければなりません。サイズが合致するドナーがみつからない場合に、近年では様々な新しい術式も開発されています。
肺移植で最も大事なことは「チーム医療」。京都大学呼吸器外科における肺移植
肺移植は非常に複雑で大規模な手術です。私は呼吸器外科医ですが、呼吸器外科医だけでは手術できません。肺移植は、チーム医療によって初めて成功するのです。
京都大学では、呼吸器外科、心臓血管外科、麻酔科、循環器内科、臨床工学士(ME)、看護師など、多職種のスタッフでチームを結成し、メンバー全員で肺移植手術に臨んでいます。チームを結成した当初はあらゆることが手探りで、大変なことも多くありましたが、現在では年間26例もの肺移植を行う専門チームになりました。
医師と患者さん、地元の先生とのコミュニケーションもチーム医療のひとつ
1968年に起こった和田移植事件を受け、日本では1998年までの30年間、一切胸部臓器の移植手術が行われてきませんでした。現在でも、移植に対する世間の目は厳しい状態が続いています。
日本で移植手術をするにあたっては、医療側がチームとして確固たる倫理観を持つことが大事だと考えます。とくに生体移植は健康な方の体にメスを入れなければならず、ドナー・患者さんにとってとてもリスクが高い手術ですから、きちんとした倫理観を持ったチームを結成し、患者さんや家族と密にコミュニケーションをとったうえでの移植が求められます。患者さんとの意思疎通ができていない状態のまま、移植をすべきではないと考えます。
地元の先生との連携もチーム医療のひとつ
遠方の地域の先生方からは、年間100件ほど「自分の診ている患者さんが肺移植を受けられるか判断してほしい」という相談をいただきます。このうち適応となる可能性が高い患者さんを実際に診察するのですが、遠方にお住まいの患者さんが直接京都に来ることは難しいため、我々が往診という形でその地域に直接伺います。往診の際は、できる限り医師2名以上で診察を行っています。複数の目で患者さんを診ることで、より信頼性の高い決断ができると考えているためです。
(実際の肺移植の流れは記事2『肺移植の成功率・生存率を向上させるには―移植手術に求められるもの』を参照ください)
肺移植を行うと決めた場合は、絶対に成功させる気持ちで治療に臨みます。患者さんが遠方にいらっしゃる場合は、手術の準備から術後の管理に至るまで、地元の先生との密なコミュニケーションが欠かせません。こうした地域医療機関との連携も、チーム医療のひとつであると考えます。
京都大学医学部附属病院 呼吸器外科 教授
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。

