破裂すると命に関わる大動脈瘤。その手術となると「怖い」と感じる方もいらっしゃるかもしれません。しかし、患者さんの体への負担が少ない(低侵襲)治療が開発されたことで、手術後の早期回復が望めるようになってきています。
今回は、大動脈瘤に対する治療について、大阪警察病院血管内治療センターでセンター長、大阪大学医学部附属病院で低侵襲循環器医療学講座特任教授を兼任している倉谷 徹先生にお話を伺いました。
大動脈瘤の概要
大動脈瘤とは?
大動脈瘤とは、大動脈という全身に血液を送り出す心臓の太い血管のどこかが瘤のように膨れ上がる病気です。瘤ができる場所が胸であれば胸部大動脈瘤、お腹であれば腹部大動脈瘤と呼び、胸部と腹部にまたがるようにできた瘤を胸腹部大動脈瘤と区分します。さらに胸部大動脈瘤は瘤ができる場所によって上行大動脈瘤、弓部大動脈瘤、胸部下行大動脈瘤に分けられます。

原因
大動脈瘤は、動脈硬化で大動脈壁の硬さ(動脈硬化)がいびつになり、柔らかい部分や薄い部分が血流によってだんだんと拡大していくことが主な原因と考えられています。ただし、大動脈瘤の発症には動脈硬化だけでなく先天的な要因も関与していると思われますが、いまだに詳細については不明な点が多いです。高血圧は動脈硬化の原因の1つですが、同じような高血圧の患者さんでも大動脈瘤になる方とならない方がいらっしゃいますので、元々の血管の性状も瘤発生の原因になると思います。
そのほか、先天性の血管の病気も大動脈瘤の原因の1つです。大動脈瘤の発症は60歳代から増加傾向にあり、もっとも多いのは70~80歳代となっています。しかし、マルファン症候群などの血管が弱くなる先天性の病気の方は、若くして大動脈瘤を発症する恐れがあるため注意が必要です。
発症しやすい部位
胸部大動脈瘤の発症部位として多いのは、上行大動脈(頭の血管へ向かっていく箇所)と、大動脈から頭や腕に向かっていく3本の血管が分岐している部分からその後の弓部大動脈です。一方、腹部大動脈瘤の好発部位としては、腎臓の下辺りの血管が膨れやすいとされています。つまり大動脈から枝が出た後の大動脈で、大動脈瘤になりやすいと思います。
しかし、一般的に大動脈瘤はどこにできても不思議ではありませんし、人によっては1か所ではなくあちこちで起こる可能性があるため注意が必要です。
症状
大動脈瘤はほとんどの場合で症状が現れません。したがって、無症状のままに大動脈瘤が大きくなると、症状が現れるのは瘤が破裂したときになります。大動脈瘤が破裂してしまうと救命が非常に困難になるため、沈黙の暗殺者(Silent killer)ともいわれるほどの怖い病気です。
このように大動脈瘤は自覚症状が乏しいため発見されないことも多いですが、運よく健康診断のX線(レントゲン)撮影で疑われることもあります。しかし、確定診断にはCT検査が必要です。
また、今回は詳しくお話しできませんが、大動脈解離という命に関わる病気があります。大動脈解離は、発症時に胸やお腹に強い痛みが急に出現して、その痛みの場所が移動するのが特徴です。このような症状が出た場合、ご自身で移動するのは危険であるため、すぐに近くの病院に連れて行ってもらうか、救急車を呼ぶことが救命に非常に重要であることを覚えておいていただければと思います。
大動脈瘤の治療選択肢
大動脈瘤の治療は、薬によって血圧のコントロールなどを行う内科的治療と、外科的治療に大別されます。ただし、内科的治療では瘤を縮小させることはできないため、破裂させないようにするには、外科的治療が唯一の治療方法です。
では次に、代表的な外科的治療である人工血管置換術とステントグラフト内挿術についてご説明します。
人工血管置換術
人工血管置換術は、胸またはお腹を切開して瘤がある部分を全て取り除き、その部分を人工血管と呼ばれるチューブに置き換える手術で、瘤を完全に切除することができます。

しかし、人工血管置換術は切開創が大きいため痛みが強いことに加えて、胸部では心臓を止めて人工心肺*という装置を用いて手術を行うので、侵襲度が極めて高い手術です。したがって、ご高齢の方には実施することが難しい手術といえます。
*人工心肺:手術中、心臓を止める場合には心臓と肺の機能が必要となるため、人工心肺という自分の心臓および肺の機能を代用する装置を用いる。人工肺が血液に酸素をたくさん送り込み、人工心がその血液を全身に送る役割を担う。
ステントグラフト内挿術
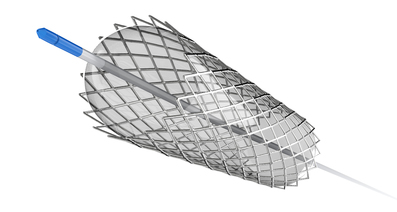
ステントグラフト内挿術とは、足の付け根の動脈(大腿動脈)からカテーテルと呼ばれる医療用の管を挿入し、正常な血管から瘤を越えて末梢の正常な血管までにステントグラフトという針金状の金属に裏打ちされた薄い人工血管を留置する手術方法です(下図参照)。留置したステントグラフトを開くことでステントグラフト内のみに血液が流れるようになります。その結果、瘤であった部分は血栓に埋まって圧がかからなくなるため、破裂を防ぐことができます。

特に胸部ステントグラフト内挿術は、心臓を止めることなく治療できるだけでなく、足の付け根を小さく切開するのみであるため痛みを少なくすることができます。したがってステントグラフト内挿術は、人工血管置換術では手術することが難しい患者さんを含む幅広い患者さんに対応できる低侵襲治療といえるのです。
外科的治療を検討すべき指標とは?
大動脈瘤の大きさ
胸部では50mm~55mmになってきたら手術をする必要があります。腹部であっても50mmになったら手術することを検討するとよいでしょう。
年齢・合併症などの因子
大動脈瘤の手術で重視すべきは手術後の患者さんがなるべく早期に回復し、元気になっていただくことです。したがって、年齢や合併症のリスクなどから総合的に判断して、低侵襲手術を選択するのか通常の手術を行うのか決めます。
大動脈瘤に対する新たな低侵襲治療
患者さんに侵襲度の低い手術を提供するという観点で考えると、ステントグラフト内挿術を全ての大動脈瘤に行うことがよいと思う方もいらっしゃるでしょう。しかし、大動脈瘤の位置などによってはステントグラフト内挿術のみで治療することが難しい場合もあります。
この課題を解決するために新たな低侵襲治療が開発されました。
ハイブリッド手術
ハイブリッド手術とは、ステントグラフト内挿術と外科手術を組み合わせて行う手術です。たとえば、頭につながる血管(頚動脈)を巻き込んだ大動脈瘤(弓部大動脈瘤)の場合、そのままステントグラフトを留置すると頚動脈が塞がってしまい血液が流れません。このような場合、バイパス手術で頭への血流を確保してからステントグラフト内挿術を行うハイブリッド手術を行います。

通常の弓部大動脈人工血管置換術では、体外循環*によってそれぞれの頚動脈に血流を流しながら瘤を人工血管に置き変えるとともに頚動脈も人工血管に替えます。そのため、弓部大動脈人工血管置換術は侵襲度の高い手術です。一方、ハイブリッド手術は切開創が小さく、痛みや出血を抑えることができますし、何より体外循環を使わないことが患者さんに優しい手術です。ですから、患者さんの早期回復が見込める低侵襲な手術といえるでしょう。
なお、私が1997年からハイブリッド手術を始め、良好な遠隔期成績(手術後ある程度経過してからの生存や合併症などの成績)を得ることができています。
*体外循環:人工心肺という装置を用いて体外へと血液を取り出し、再び体内へと戻す一連の操作のこと。心臓を止めても血液と酸素を滞りなく全身へ送ったり、血圧を維持したりするために行う。
分枝型ステントグラフト

ここからは、未来の治療方法についての話です。ハイブリッド手術は体外循環を使わないとはいえ、頚動脈へのバイパス手術や開胸を必要とするという面で侵襲度の高い手術手技を要します。そこで、このような外科手術を行わずに弓部大動脈瘤をステントグラフトで治療する新しい方法が登場しました。この手術に使うのが分枝型ステントグラフトです。
弓部大動脈瘤をはじめ、胸腹部大動脈瘤などの血管が分岐する箇所の大動脈瘤に使用が検討されます。下図のような手術が枝付きステントグラフトを用いてできれば、足の付け根を小さく切開するのみですので、バイパスをすることがない患者さんの負担の少ない低侵襲な治療といえます。

ただし、分枝型ステントグラフトはまだ未承認であり保険適用外の診療であるため、どなたでも分枝型ステントグラフトの治療ができる段階ではありません。私が所属する大阪警察病院では2022年後半には治験に参加する予定ですが、ほかの治療法では手術が難しいことに加え、血管の状態などから総合的に実施判断をするため、限られた患者さんのみが治験を受けられると考えています(2022年2月時点)。
大動脈瘤の治療における今後の展望
大動脈治療のさらなる未来像について語らせてください。これだけ個人や個性が重要視されている社会でありながら、大動脈瘤の手術適応や手術の時期などの基準は全てにおいて全世界共通です。だからこそ、この基準は個人個人で変わるべきである、つまり個性があってよいと考えます。
将来、AIを用いた遺伝子からの診断に基づき、治療方針が個別に考えられることが重要です。つまり大動脈瘤になりやすい方を抽出したり、大動脈瘤の大きくなる速度予測から適切な手術時期を割り出したりすることが可能になれば、個人個人に対して適切な治療介入ができるようになることが期待できます。このような診断システムが実用化されたならば、一人ひとりの患者さんに応じた治療を提供できるようになるでしょう。
今までは、侵襲度の低い手術を目指して新たなデバイスの開発を推し進めてきましたが、これからはヘルスケア領域においても技術革新が進むことが期待されています。その1つとして、動脈瘤内の圧変化に反応するセンサーを取り付けたステントグラフトの開発を考えています。具体的には、センサーからのデータを患者さんのお手持ちのスマートフォンで感知し、異常値が出ればすぐに病院に来ていただくという技術を想定しています。この技術が実用化されたならば、患者さんご自身が日常生活のなかで術後のフォローを行うことが可能になるでしょう。その結果、手術後に定期的に行う必要があるCT検査に伴う被爆を減らすことにつながり、さらには術後の医療費負担をさらに軽減できるようになるかもしれません。
我々は、これらの取り組みによって治療ならびに術後の負担を減らすだけでなく、大動脈瘤の治療に対する患者さんの恐怖心を取り除けるようになることを期待しています。
大動脈瘤の治療を受ける方やご家族へのメッセージ

“手術後、術前と同じ元気さでご自宅に帰っていただく”。これが我々大阪警察病院のスローガンです。このスローガンを実現するために、退院後の患者さんが運動リハビリテーションを続けることなく早期回復できることを目指して低侵襲治療を行っています。当科では多様な治療選択肢をそろえ、それぞれの患者さんに応じた治療を提供できるような体制を整えています。
これからも“人工血管置換術と同様の治療成績が出せない低侵襲治療は行わない!”というポリシーのもと技術革新を推し進め、患者さんの負担を軽減できる大動脈瘤に対する低侵襲治療の提供を心がけてまいります。
大阪警察病院 血管内治療センター センター長、大阪大学大学院医学系研究科 低侵襲循環器医療学 特任教授
倉谷 徹 先生European Association for Cardiothoracic Surgery 会員Asian Society for Cardiovascular and Thoracic Surgery 会員日本胸部外科学会 会員日本心臓血管外科学会 心臓血管外科専門医・心臓血管外科修練指導者日本ステントグラフト実施基準管理委員会 胸部大動脈瘤ステントグラフト指導医・腹部大動脈瘤ステントグラフト指導医日本循環器学会 FJCS日本血管外科学会 会員日本外科学会 外科専門医日本心血管インターベンション治療学会(CVIT) 会員日本経カテーテル心臓弁治療学会 TAVR指導医
倉谷 徹 先生の所属医療機関
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
関連記事


破裂すると命に直結する大動脈瘤とはどのような病気?
大動脈瘤の治療選択肢――人工血管置換術とステントグラフト内挿術を中心に解説
関連の医療相談が12件あります
腹部のしこり
2ヶ月ほど前に気づいたのですが、寝転んでおへそ付近を押すと固いしこりのようなものがあります。脈を打っている感じです。左下にもしこりのようなものがあります。 おへその下のものは、5秒ほど圧迫するとじわっと足の付け根あたりにかけてあたたかいものが流れる感じがあります。鎖骨のくぼみを圧迫した時のじわっとした感覚です。 このしこりのようなかたいものはコリコリしています。内蔵の一部なのかしこりなのか正常なのか分からず心配です。
大動脈瘤の今後の治療について
膀胱がんが20年ほど前に発見され、それ以降2年に1度のペースで再発し、そのたびに手術をしています。5年前に肝臓にがんが転移。手術で摘出しました。 その3か月後の診断で、胸と腹に大動脈瘤が発見され、緊急性を要するとのことで胸の方を手術しました。手術後の経過は良好です。 その後、新たながんが発見されることはなく、半年に一度の大きな検査も、今年から1年に一度になりました。 とはいえ、お腹の大動脈瘤の存在が気になっています。 発見からすでに4年半ほど経過していますが、そのまま放置していても血管は問題ないのでしょうか? がんの治療含め、13年ほど同じ病院にお世話になっているので、別の病院に相談したことはありませんが、違う視点で検査した方が良いことはありますか?
未破壊脳動脈瘤の予防処置について
開頭クリッピング術とカテーテルによるコイル術の違いを教えてください
脳動脈瘤の検査方法
遺伝子検査で脳動脈瘤の因子が高い判定がでました。自覚症状や通常の健診での異常はありません。10年前に脳ドックを受けてMRIの結果も異常なしでした。 今回念のため現状確認のための検査を受けたい場合は脳ドックで良いのでしょうか。 その場頭部MRIと頭部MRAを受ければ良いですか?頸部MRAも行った方がよろしいですか?。 よろしくお願いいたします。
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「大動脈瘤」を登録すると、新着の情報をお知らせします