
貧血症状が続いたり、コーラ色(茶褐色)の尿がみられたりすることがある発作性夜間ヘモグロビン尿症(PNH:paroxysmal nocturnal hemoglobinuria)。症状はほかにも、食べ物や飲み物の飲み込みづらさ、腹痛、全身のだるさなどと多岐にわたります。
今回は、PNHの原因や症状、近年登場した補体阻害薬による治療の現状、患者さんが日常生活で意識するべきことなどについて、大阪大学大学院医学系研究科 血液・腫瘍内科学 招聘教授の西村 純一先生にお話を伺いました。
発作性夜間ヘモグロビン尿症(PNH)とは?
血液中の赤血球が破壊される病気
PNHとは、体内の免疫システムにおいて重要な役割を担う“補体”というタンパク質によって、血液中の血液細胞の一種である赤血球が破壊され、血管内溶血(赤血球の膜が破れることで、ヘモグロビン*が赤血球の外に出てしまうこと)が生じる病気です。
令和2年度の医療受給者証保持者数によると927人 とされていますが、それらはあくまでも指定難病の認定を受け、中等症以上と認められた方の数であるため、軽症も含めると実際はもっと多くの患者さんがいるのではないかと考えられます。
*ヘモグロビン:赤血球の中に含まれている赤の色素を持つタンパク質のこと。血液の赤色はヘモグロビンの赤色素によるもの。
PNHの原因とは?
PNHの患者さんでは、補体の活性化を制御している“GPIアンカー型タンパク”に分類される補体制御因子の発現が、PIGA(ピッグエー)と呼ばれる遺伝子の造血幹細胞レベルでの後天的な変異によって欠損した状態になっていることが分かっています。
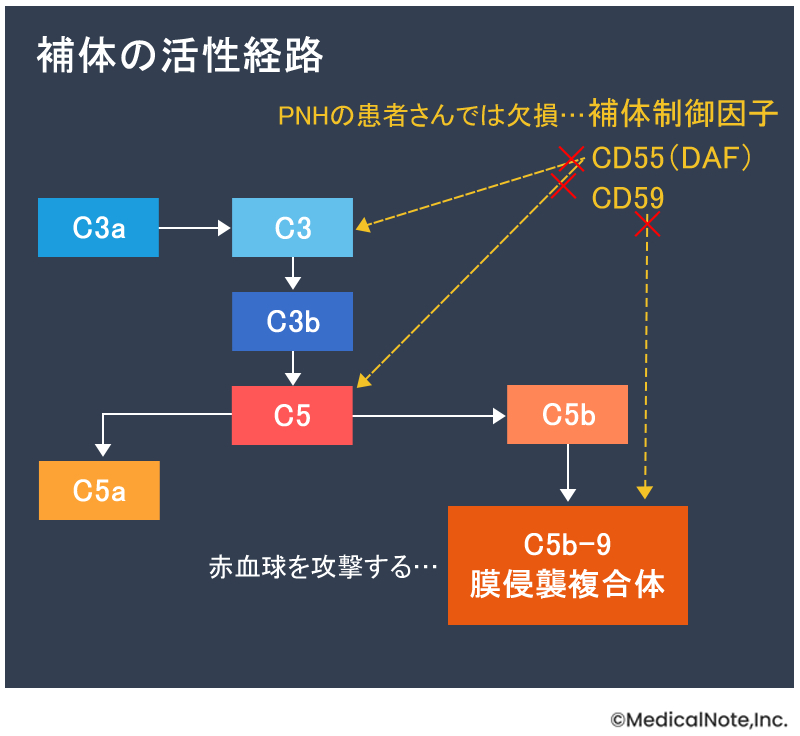
補体とは、免疫システムの最前線ではたらき、病気や感染から体を守るものです。補体には敵味方関係なく攻撃するという性質もあるため、補体の攻撃から自身の細胞を守るために補体制御因子が必要となるのですが、PNHの患者さんはこの補体制御因子が欠損していることで、補体の活性が制御できなくなっています。
もう少し詳しく説明すると、補体制御因子であるCD55(DAF)とCD59というGPIアンカー型タンパク質が欠損することで、補体の活性化が制御できなくなります。その結果、活性化した補体C5は、赤血球の表面にC5b-9(膜侵襲複合体)を形成します。このC5b-9は本来、髄膜炎菌などの莢膜形成細菌を溶菌するのですが、赤血球が攻撃され血管内で溶血が起こり、貧血をはじめ、さまざまな症状が生じるようになります。
現在分かっているPNHの発症メカニズムや病期進行
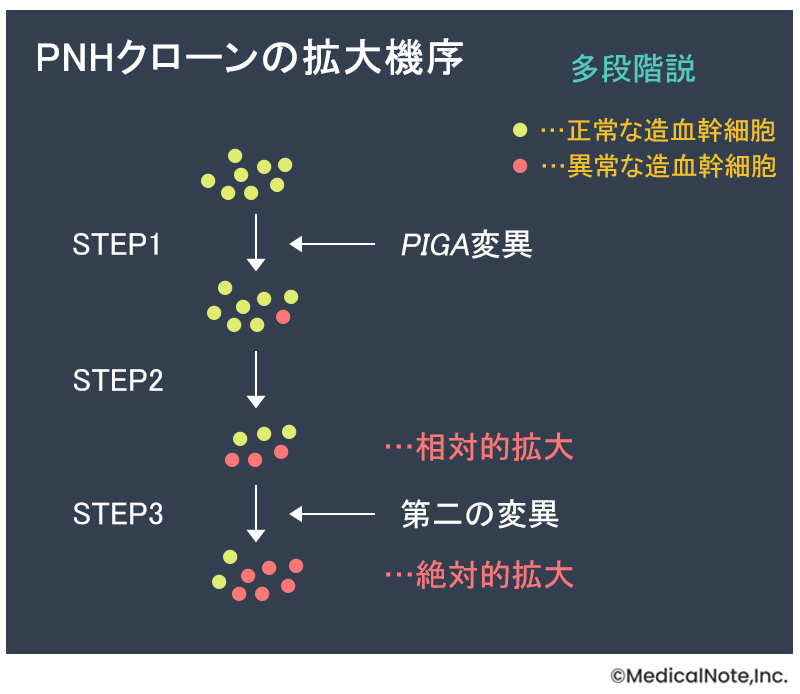
PIGA遺伝子の変異を持った造血幹細胞を由来として拡大した“PNHクローン”という異常な細胞が増加することで病気は徐々に進行していきますが、この拡大メカニズムには諸説あり、現在もメカニズム解明に向けて多くの研究が行われています。メカニズムの一説に、PNHが段階的に進行していく“多段階説”といわれるものがあります。
PNHクローンが拡大し、症状が起こるまでには複数のステップが必要です。はじめに、骨髄(血液細胞を作る組織)の中で赤血球・白血球・血小板といった血球を作り出す元になっている造血幹細胞に、PIGA遺伝子の変異が起こります。その後、再生不良性貧血で見られるような免疫学的攻撃によって正常な造血幹細胞が減少して、相対的にPNHクローンが増加します。その後、少ないPNH造血幹細胞が増殖を繰り返しているうちに、クローン拡大に寄与する異常が起こることで、PNHクローンが急速に拡大していくという説です。
発作性夜間ヘモグロビン尿症(PNH)の症状
PNHの症状は多様です。主な3つの症状(三大主徴)として溶血・血栓症・骨髄不全が挙げられ、そのほかにもさまざまな症状が現れる可能性があります。
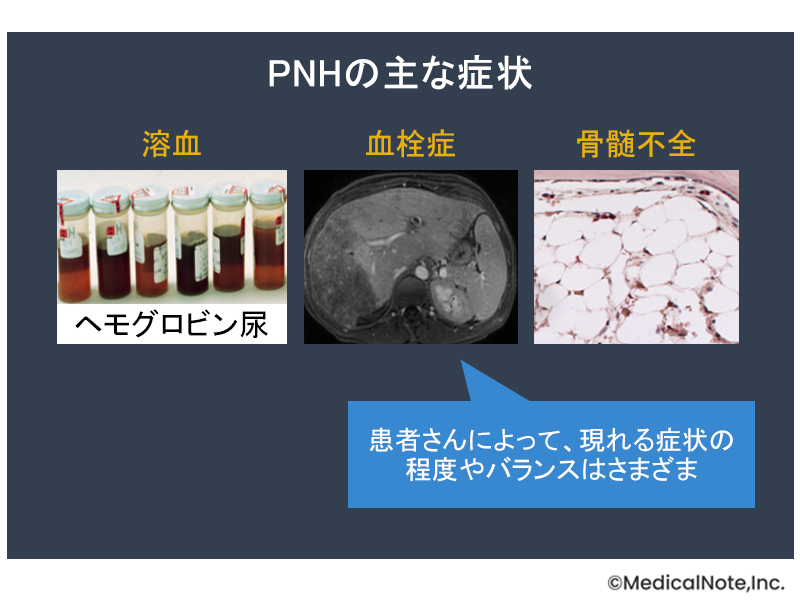
溶血
先述したように血管内溶血とは、補体の攻撃によって赤血球が破壊され、ヘモグロビンが赤血球の外に流出することです。この溶血によって溶血性貧血に始まり、急性腎障害、肺高血圧症などの症状にいたることがあります。そのほかにも、嚥下痛(飲み込む際の痛み)、嚥下困難(飲み下すことが困難になる)や、腹痛、疲労感、男性機能不全などが症状として挙げられます。
PNHによる血管内溶血は、血中にある一酸化窒素のはたらきを減弱させます。一酸化窒素には、血管、筋肉などを弛緩させる機能があるため、溶血によってその機能が阻害され、筋肉や血管がけいれんし、嚥下困難や腹痛などの諸症状を引き起こすと考えられています。
全員ではありませんが、溶血によって血中に流れ出したヘモグロビンの影響で、ヘモグロビン尿と呼ばれるコーラ色の尿が出ることもあります。
血栓症
血栓症は、血液の成分が固まって血栓ができ、血管が詰まる病気です。血栓症は溶血と密接に関連しており、溶血が起こることで血液の凝固が活発になり、血栓症につながることがあります。
血管が詰まる部位によって、心筋梗塞や脳梗塞、肺梗塞のように病名が変わります。腎臓に血栓ができると腎不全*になる可能性もあります。
*腎不全:腎臓の機能が低下して老廃物を十分に排泄できなくなる状態のこと。
骨髄不全
骨髄不全とは、何らかの理由によって骨髄で造血幹細胞から血液細胞を作る機能が低下し、それに伴い血液細胞が減少していく血液の病気の総称です。赤血球・白血球・血小板といった血球が減少して貧血や出血、感染による発熱などにつながる再生不良性貧血や、造血幹細胞に異常が生じ、正常な血液細胞が作れなくなる骨髄異形成症候群などの病気があります。
発作性夜間ヘモグロビン尿症(PNH)の検査・診断
フローサイトメトリーを使用した検査が一般的
PNHの検査の肝となるのが、フローサイトメトリーと呼ばれる血液検査です。採血によって得られた細胞を液体中に浮遊させてレーザー光を当て、散乱光や蛍光を測定することで細胞を分析する検査方法です。
フローサイトメトリーを使用すると、正常な細胞(TypeI)、補体制御因子が部分的に欠損している細胞(TypeII)、補体制御因子が完全に欠損している細胞(TypeIII)を検出することができ、患者さんがPNHであるかどうかを検証することが可能です。
さらに、近年では好中球(白血球の一種)に対する検査も保険収載されるようになりました。赤血球は溶血や輸血による影響を受けることから、PNHのクローンサイズを正確に調べるには、溶血や輸血による影響を受けない好中球を解析することが有用です。
近年ではPNHの早期診断が可能になってきている
PNHには多様な症状があり、すぐにPNHと診断がつかないこともあります。実際に2017年の論文では、PNHの診断過程についての米国でのインターネット調査のデータが報告され、おおよそ80%の患者さんは診断までに少なくとも2件以上の医療機関を受診し、そのうち5件以上受診した方が約3分の1を占めていたという結果が示されています。また、受診した診療科もさまざまです。血尿ではないかと考えて泌尿器科を受診する患者さんや、不定愁訴*があるからと精神科に紹介された患者さんなどもいるためだと考えられます。こうした背景もあり、おおよそ40%の患者さんはPNHと診断されるまでに2年以上かかっており、またその大半の患者さんは、症状が発症してから5年以上経過してからの診断であったということも分かっているようです。
とはいえ、最近ではPNHの啓発活動に取り組む企業などもあり、迷うことなくフローサイトメトリーによる検査が行われるケースが増えています。
*不定愁訴:特定の病気にかかっていないにもかかわらず、体調不良などの自覚症状が現れること。
診断されたら医療費助成制度の申請手続きを
PNHと診断を受けたら、指定難病の医療費助成制度を利用しましょう。認定を受けるには、基準となる“中等症以上”に該当する「中等度溶血、または時に溶血発作を認める」という症状の有無を判定するために、まずは医療機関で調べる必要があります。
具体的には、溶血が生じていることを確認するために、LDH(乳酸脱水素酵素)*という数値を測る必要があります。中等症に該当する溶血の場合、LDHは正常上限の3~5倍程度の値になります。
PNHの患者さんは、たとえば感染症にかかるだけでも輸血や入院が必要となるような激しい溶血発作が起こり得るので、いつでも治療を開始できるように認定を受けることが大切です。
*LDH(乳酸脱水素酵素):肝臓や心臓、腎臓、赤血球で作られる酵素。数値が高いほど溶血の程度が重いことを示す。

発作性夜間ヘモグロビン尿症(PNH)の治療
補体阻害薬を用いた溶血の治療が主流
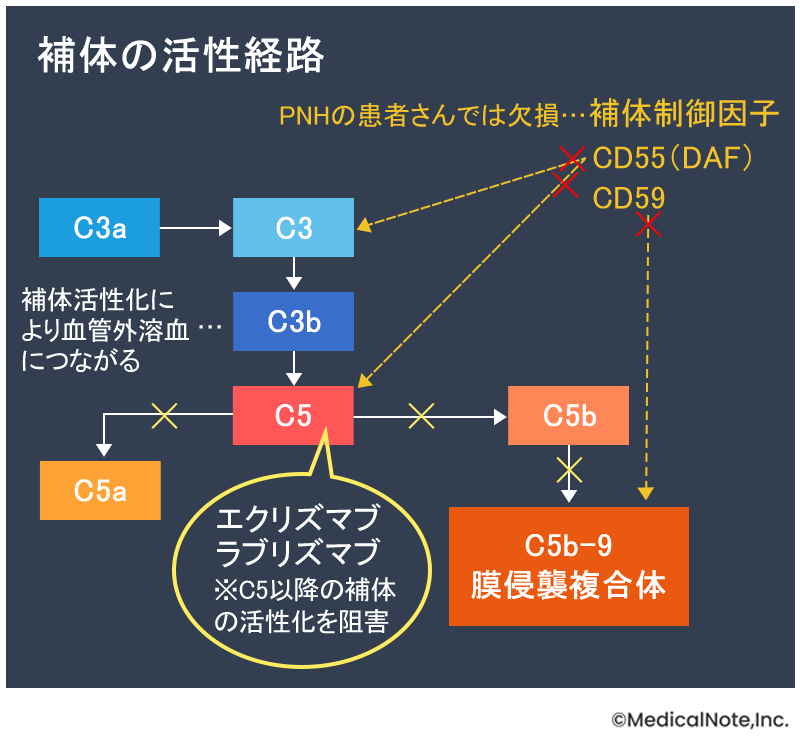
PNHの治療においては、2010年に発売されたエクリズマブや、2019年に発売されたラブリズマブといった“補体阻害薬”を使用することが主体となっています。補体阻害薬を使用すると、補体であるC5が活性化して赤血球を攻撃する前段階で、そのはたらきを制御することができます。これによって、赤血球を攻撃するC5b-9(膜侵襲複合体)が作られなくなり、血管内での溶血が止まります。
かつては溶血に対して使用できる治療薬はステロイド薬のみでしたが、エクリズマブ、ラブリズマブの登場により治療の選択肢が広がりました。また、PNHに対する唯一の根本的な治療法は造血幹細胞移植ですが、近年、その実施例は減少傾向にあります。
補体阻害薬の副作用とその対策は?
エクリズマブやラブリズマブといった補体阻害薬には、次のような注意が必要な副作用もあります。
血管外溶血
PNHの患者さんがエクリズマブやラブリズマブによる治療を行うと、補体C5のはたらきが抑えられて血管内溶血を止める効果が期待できる一方、補体C3bが作られることになります。C3bは異物にくっついて異物を除去する役割を担っていますが、赤血球にもある確率で結合します。PNHの患者さんの場合、C3転換酵素やC5転換酵素を制御する補体制御因子であるCD55が欠損しているため、C3bの付着した赤血球が溜まっていくことになります。こうして補体が付着した赤血球は、肝臓や脾臓へ送られた際、病原体などを取り込む貪食細胞のマクロファージやクッパー細胞に異物と判断されて貪食されてしまいます。このようにして赤血球が血管外で分解されることを血管外溶血といいます。
つまり、エクリズマブやラブリズマブを使用すると、PNHの主要症状として起こる“血管内溶血”を止めることはできますが、治療の副作用として必ず“血管外溶血”が起こり、エクリズマブなどの薬を投与してもヘモグロビンの値が期待したほどには改善せず貧血の回復が十分ではないといった問題が出てくるのです。
なお、血管外溶血の程度は患者さんによって異なり、大きな影響が出ない方もいます。こうした程度の差がなぜ生じるのか、はっきりとしたことは分かっていません。しかし、血管外溶血が高い度合いまで進んだ患者さんでは、補体成分が付着した赤血球の有無を調べられるクームス試験での陽性判定や、血液検査で網赤血球数の増加や間接ビリルビン値の上昇といった変化が出るため、治療において注意が必要となる場合があります。
近年、血管外溶血を克服するためにさまざまな治療薬の開発や臨床試験が進められています。ただ、血管外溶血を抑制する薬を使用することで、順調にヘモグロビンの値が増えるというデータがある一方で、一部の患者さんでは血管内溶血が一時的に非常に強く出てしまったという試験結果もあります。血管外溶血を抑えることも重要ですが、まずはPNHの諸症状の元になっている血管内溶血を抑えることが大切なのではないかと考えています。今後、新しい治療薬の単剤投与が可能になるかどうかなどは、長期的な安全性やリスクをしっかりとみてから結論づけられるでしょう。
髄膜炎菌感染症
エクリズマブやラブリズマブを使用するうえで特に注意すべき副作用として、髄膜炎菌感染症があります。髄膜炎菌感染症とは、化膿性髄膜炎(細菌やウイルスによって髄膜に膿がたまる)の中でも髄膜炎菌が原因のもので、発熱や頭痛に加えて、項部硬直*、羞明(まぶしさ)などの症状が現れる病気です。発生する頻度は低いものの、場合によっては命に関わることもあります。
髄膜炎菌性髄膜炎は救急医などが診察すれば発見できますが、髄膜炎菌によって敗血症**が起こった場合、インフルエンザや新型コロナウイルス感染症と見分けがつかず、診断しづらいという難点があります。この場合、発症後24時間〜48時間以内の治療が勝負となります。患者さんが準備できることとしては、患者安全性カード***を常に携帯し、髄膜炎菌感染症を早期に診断し、病院で適切な治療を受けられるようにしておくことが大切です。治療開始にあたっては、髄膜炎菌に対するワクチンを接種していただきますが、リスクがゼロになるわけではないので、過信せず可能な予防を心がけていただくことが重要です。
*項部硬直:髄膜に炎症が起こることにより、首の後ろが硬直して曲げられなくなる状態。
**敗血症:感染症によって起こる生体反応が調節不能になり、生命を脅かすほどの臓器障害を引き起こす状態のこと。
***患者安全性カード:エクリズマブなどの薬による治療を受けている患者さんに関する安全性情報(注意すべき症状や医師に向けた情報)が記載されたカード。かかりつけの病院の連絡先なども記入できる。
発作性夜間ヘモグロビン尿症(PNH)と診断されたら
PNHの治療を長く続けていく心構えを
PNHは治療が始まると、基本的には生涯にわたって治療を続けることになります。医療の進歩によって治療薬の利便性も向上していますが、これから長く治療を続けるというイメージを持てるかどうか、治療を始める前に一度考えておくとよいでしょう。
また、先述のとおり、指定難病の認定を受けるための申請手続きをすることも必要です。さらに、PNHの患者さんは、感染症にかかっただけでも激しい溶血発作が起こるケースがあるので、いつでも治療を開始できるように早めに準備に取りかかるという心構えをしておくことが重要だと思います。
ワクチン接種や手術のタイミングに注意
PNHの患者さんが日常生活でできる工夫としては、感染症にかからないために、うがいや手洗い、マスクといった一般的な予防に取り組むことがとても大切です。
未治療の患者さんは、ワクチン接種のタイミングにも注意が必要です。ワクチン接種というのは、いわば疑似的に感染を起こすものなので、未治療の患者さんがワクチン接種をすると、補体が活性化して溶血発作が起こることがあります。すでに治療を始めていても、薬の効果が切れかかっている頃にワクチン接種をすると溶血発作が起こりやすくなります。そのため、ワクチン接種はなるべくエクリズマブやラブリズマブの投与直後に行ったほうがよいでしょう。
また、手術を受けることも同様に補体の活性化が引き起こされ、溶血発作のリスクとなります。エクリズマブやラブリズマブの投与直後に手術を受けられるように日程を組むとよいでしょう。
西村先生からのメッセージ
PNHの治療には副作用のリスクなどもあるため、治療について心配なことがある方には患者会への参加をおすすめしています。患者会とは、同じ病気や症状などを持つ方々が集まって活動を行う場のことです。ぜひ、実際に治療中の患者さんとお会いして話を聞いてみてください。
私も患者会と連携して、PNHの患者さんに向けた講演を実施しているほか、患者さんがPNHに関する相談をしたり診断を受けたりできるようにお近くの医療機関を紹介するといった取り組みを行っています。ご自身の病状などについて聞きたいことがある場合は、まずは患者会に相談していただくとよいかと思います。
【患者会のWEBサイトはこちら】
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
関連の医療相談が10件あります
下腹部左下の鈍痛
下腹部左下に鈍痛があります。 今も耐えられない痛みでは無いんですが、キリキリ痛みが続いてます。 何が原因でしょうか。
ここ数週間にわたる体調不良
適応障害で休職し、転職現在医療従事者 として働いています。 コロナ対応に追われて少し疲れているのか、 下記のような体調不良に見舞われております。 ・耳鳴りを伴うめまい、立ちくらみ ・動悸による吐き気、食欲不振 ・寝ている時の突然の動悸 先週かかりつけ(内科・精神科)を受診し疲れと診断され様子を見ておりますが、 昨日から吐き気とめまいがひどく食事も まともに取れていません。 今日は朝からベットで横になり何もできておりません。 転職したてで職場にも相談しづらいし、 病院も受診してそんなに時間が経って おらずただただ不安な日々を送っております。 病院を受診すべきでしょうか。
騒音性難聴と耳鳴り
1年くらい前から耳鳴りがきになり耳鼻科を受診したら騒音性難聴とのことでした。その後テレビがついていたり雑音があると会話が聞き取りにくく、仕事中どうしてもなんかしら雑音があるため聞き取りにくく聞き返すことが増えてこまっています。時々耳抜きができないような詰まった感じがすることも増えました… 加味帰脾湯という薬を処方されましたが改善しません… ほかの病院を受診してみるべきですか? あと、耳の感じはとても説明しにくいです。症状を伝えるのになにかアドバイスあったらおしえてほしいです…
直腸のポリープ1~2mm
人間ドックの大腸内視鏡検査で直腸に1~2mmのポリープを指摘されました。 1年後の再検査で様子見との説明でした。 母親を大腸がんで亡くしています。 大きさに関わらず切除して欲しいのですが、クリニックによっては切除してもらえるのでしょうか? また食生活や生活習慣で気を付けることはありますか?
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「発作性夜間ヘモグロビン尿症」を登録すると、新着の情報をお知らせします



