
突然の強い尿意や尿もれといった症状があるために、QOL(生活の質)の低下とともに精神的な負担にもつながる過活動膀胱。トイレを気にするあまり外出を控え、人生の楽しみを奪われてしまっている方もいるのではないでしょうか。
今回は、山梨大学医学部 名誉教授、ならびに『過活動膀胱診療ガイドライン 第3版』の作成委員会委員長を務めた武田 正之先生にガイドライン改訂のポイントや治療のトピックスを中心にお話を伺いました。
『過活動膀胱診療ガイドライン』改訂の背景とポイント
改定の経緯
『過活動膀胱診療ガイドライン 第2版』が2015年に刊行されました。その後、難治性過活動膀胱に対するボツリヌス毒素膀胱壁内注入療法や仙骨神経刺激療法など新しい治療法が保険適用となったことや、薬物療法を中心として多くのエビデンスが蓄積されたことを踏まえ、ガイドラインの改訂を行い、2022年に『過活動膀胱診療ガイドライン 第3版』を刊行することとなりました。
改訂による変更点
『過活動膀胱診療ガイドライン 第3版』における改訂のポイントは、過活動膀胱とフレイル(加齢に伴い心身が衰えた状態)・認知機能低下との関係についての項目を追加したこと、診療アルゴリズム(診断や治療方針の大まかな流れ)の変更などが挙げられます。
今回の改訂による変更点を具体的に解説いたします。
フレイル・認知機能低下との関係
過活動膀胱は高齢の方に多い病気ですので、高齢の過活動膀胱の患者数は増加傾向にあります。そのため、フレイルや認知機能低下との関連から過活動膀胱の診療を見直す必要がありました。
具体的には、高齢の過活動膀胱患者さんの中にはフレイルや認知機能が低下している方が含まれることを把握し、必要に応じてフレイルや認知症のスクリーニング(選別する検査)を行うということです。その結果、フレイルや認知症が疑われる方に関しては、老年内科や神経内科、整形外科、リハビリテーション科などへの紹介を検討することになります。
診療アルゴリズムの変更
診療アルゴリズムについては大きく2つの改訂がありました。1つは専門医向け診療アルゴリズムにおいて女性は骨盤底障害(膀胱や尿道などを支える骨盤底筋群の弱体化)の有無で治療方針を分けた点、もう1つは小児の過活動膀胱の診療アルゴリズムを独立させた点です。今まで男性の過活動膀胱に対しては前立腺肥大症の有無で治療方針を変えていましたが、女性は合併症の有無によって治療方針が分かれていませんでした。今回の変更によって、より適切に治療選択ができるようになったといえるでしょう。
過活動膀胱とは――有症状率、問題点について

過活動膀胱とは、トイレがとても近い(尿意切迫感)という症状があり、加えてトイレに頻繁に行かなければならなかったり(頻尿)、トイレまで間に合わずにもらしてしまったり(切迫性尿失禁)、夜間に頻繁にトイレに起きたり(夜間頻尿)といった症状がみられることもある病態です。
起きている間の排尿の回数が7回までを正常、8回以上を頻尿と定義しています。また、寝ている間に2回以上起きるようであればQOLが低下するため、夜間頻尿と考えて治療を受けたほうがよいでしょう。
有症状率
2012年の人口構成では過活動膀胱の有症状率は14.1%とされており、約1,040万人が罹患していると考えられています。現在では高齢化率の上昇に伴ってさらに高い割合であると推察されます(2023年4月時点)。
40歳代では女性の有症状率が男性よりも少し高いですが、50歳代以上では男性の有症状率が高くなります。これは、50歳代から前立腺肥大症の有症状率が増加するため、前立腺肥大症に伴う過活動膀胱の患者さんの頻度も高くなることが関連しています。
過活動膀胱による問題点
過活動膀胱の患者さんは常にトイレを探さなければならないために、落ち着いて仕事や生活ができないのでQOLを著しく低下させます。さらにトイレに間に合わなかった場合には、精神的な負担も大きいといえるでしょう。
また、高齢の過活動膀胱患者さんであれば介護の負担が大きくなるため、社会的な問題とも考えられます。このような方が寝たきりの状態である場合、清潔を保ちにくいので褥瘡(体が長期間圧迫されることなどで血流が滞りできる深い傷)が治りにくいという医学的な問題にもつながるのです。
排尿のメカニズムと過活動膀胱の原因
排尿の仕組みと過活動膀胱
尿を一時的にためておくための臓器である膀胱は、成人であれば150ccほど尿がたまると尿意(初発尿意)を感じるようになります。しかし、正常な方であれば初発尿意を感じたとしても、大脳から抑制命令が出されるために300~500ccまではトイレを我慢することができます。これを最大膀胱容量と呼びます。たとえ膀胱の最大容量に近くなったとしても、トイレで排尿できるようになるまでは大脳が抑制命令を解かないので我慢することが可能です。トイレで排尿できるようになったら抑制命令が解かれて、膀胱の出口が緩み排尿できるようになります。
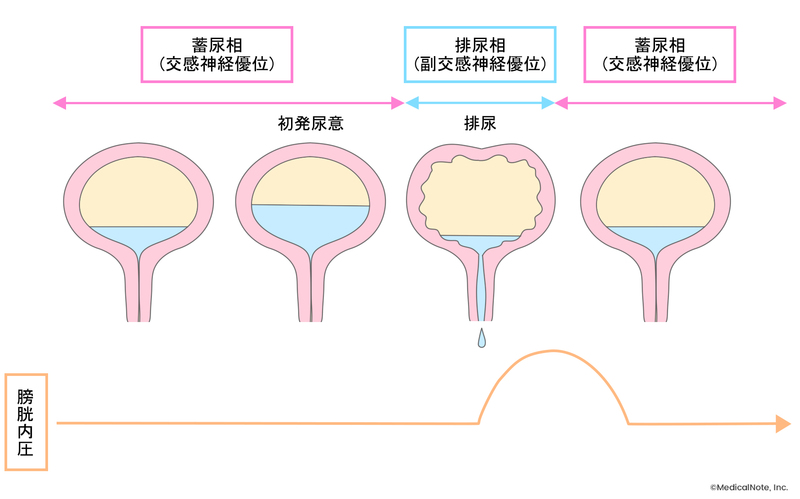
通常、蓄尿時は大脳が抑制命令を出し、交感神経(緊張させる神経)が膀胱内の筋肉を緩めるとともに、膀胱の出口の筋肉を締めて尿が出ないようにします。一方、排尿時は大脳が促進命令を出すことで副交感神経(リラックスさせる神経)が膀胱を収縮させ、膀胱の出口の筋肉を緩めることで排尿を促します。この大脳の抑制が弱くなってしまうことによって膀胱に十分な尿をためることができなくなり、過活動膀胱が引き起こされます。
過活動膀胱の原因と悪化要因
膀胱への抑制がなくなってしまう、つまり過活動膀胱を引き起こす原因は、脳や脊髄といった神経の障害(神経因性)によるものと、原因不明のものを含むそれ以外のもの(非神経因性)に大別されます。神経因性過活動膀胱の主な要因としては、脳血管障害の後遺症やパーキンソン病などが挙げられます。非神経因性過活動膀胱の要因としては、男性では前立腺肥大症、女性では骨盤底障害が多いと考えられます。
なお、水分やカフェイン、アルコールなどの過剰摂取は症状の悪化につながるため、飲み過ぎには注意が必要です。
受診の目安とかかるべき診療科――トイレが近くて間に合わない方は病院へ
トイレが近くて間に合わないという方は、内科や泌尿器科を受診ください。内科では、『過活動膀胱診療ガイドライン』の一般医家向けのアルゴリズムに従って診断・治療を行いますので、過活動膀胱を疑う症状があるからといって必ずしもはじめから泌尿器科を受診する必要はありません。内科の治療で症状の改善がみられない方に関しては、泌尿器科を紹介いただく流れになります。
ただし、内科を受診される場合は、事前に電話などで過活動膀胱の診療を行っている医師がいるか確認してから受診されることをおすすめします。また、女性であれば婦人科にかかられるのもよいでしょう。
過活動膀胱の主な検査――内科、泌尿器科で行う検査とは

過活動膀胱の主症状である尿意切迫感は、膀胱炎といった感染症、膀胱がんや前立腺がんなどの悪性疾患などによっても現れます。そのため、尿意切迫感があるからといって過活動膀胱と決めつけずに、適切な検査を行ってほかの病気の可能性を否定したうえで診断(除外診断)を行うことが重要です。
以下では、内科や泌尿器科で行う主な検査についてお話しします。
内科、泌尿器科ともに行う検査
問診、病歴の聴取
まずは問診で尿意切迫感の有無や、病歴の聴取では過活動膀胱の原因となる脳血管障害などの病気がないかを確認します。なお、尿意切迫感や尿もれといった症状からのパーキンソン病などの病気が見つかることもあるため、詳しく症状を伺っていきます。
尿検査
感染症や血尿の有無を確認するのに有効であるため、必ず行う検査の1つです。
残尿測定
残尿が多すぎる場合、抗コリン薬という治療薬では尿閉になる恐れがあるため、治療薬の選択のために残尿量のチェックを行います。
フレイルや認知症のスクリーニング検査
過活動膀胱の患者さんにはフレイルや認知症の方が含まれるため、必要に応じてフレイルや認知症のスクリーニング検査を行います。検査の結果、フレイルや認知機能障害による尿失禁が疑われる場合には適切な診療科に紹介します。
泌尿器科で行う検査
触診、視診
男性で前立腺肥大症を疑う場合には直腸診を、女性で骨盤底障害がある方の場合は子宮脱や膀胱脱を確認するために触診を行うことがあります。
PSA検査
50歳代から前立腺がんの罹患率が高くなります。そのため、50歳以上の男性で前立腺がんを疑う場合には、スクリーニング検査であるPSA検査を行います。
過活動膀胱の治療――行動療法・薬物療法について解説
過活動膀胱の治療選択肢は、行動療法・薬物療法・その他の治療法に大別されます。それぞれの治療法について解説します。
行動療法
過活動膀胱の治療でまず行われるのは行動療法です。主なものとして、生活指導や膀胱訓練、骨盤底筋訓練が挙げられます。
生活指導
適度な運動や禁煙、カフェインならびにアルコール、水分摂取量の制限などを行うように指導を行い、症状の改善を図ります。なお、尿もれがある方は体重を減らすことで症状が改善する場合があります。
膀胱訓練
膀胱訓練とは、簡単に言うと頻繁にトイレに行きたくなる方が尿意を我慢する訓練です。最終的にトイレの回数を減らすことを目標に、トイレに行く間隔を5分、10分と少しずつ延ばしていきます。
骨盤底筋訓練
腹筋に力が入らないように腟や肛門を締めることで、骨盤底筋を鍛える訓練です。腹圧性尿失禁の治療として重視されていますが、過活動膀胱の治療にも有効とされています。
薬物療法

過活動膀胱に対する治療薬として、β3受容体作動薬と抗コリン薬の2種類が主に使用されます。以前は抗コリン薬が薬物療法の中心でしたが、近年では副作用などの観点からβ3受容体作動薬が第一選択として使用されることが多くなっているため、『過活動膀胱診療ガイドライン 第3版』では、薬物療法の冒頭にβ3受容体作動薬を掲載されています。
以下では、それぞれの特徴を中心にお話しします。
β3受容体作動薬
β3受容体作動薬は、膀胱を緩めることで蓄尿機能の改善を図る薬です。β3受容体作動薬は排尿への影響や副作用がほとんどみられないことがメリットといえます。そのため、β3受容体作動薬から治療を開始する場合が多いでしょう。ただし、まれに腹痛などを起こす方もいらっしゃいます。
β3受容体作動薬にはミラベグロンとビベグロンの2種類があり、どちらも50mgを1日1回食後に内服します(2023年4月時点)。ミラベグロンの場合、25mgから始めることも可能であるため、高齢の方などに対しては副作用を懸念して少量から内服を開始することもあります。
抗コリン薬
抗コリン薬は、膀胱の異常な収縮を抑えることで症状の改善を図る薬です。抗コリン薬には唾液腺の分泌を抑える作用があるため、口の渇きや便秘、男性では尿閉などの副作用が知られています。なかでも抗コリン薬の1つであるオキシブチニンは認知機能を低下させる恐れがあるので、高齢の方や認知症の疑いがある方などへの処方は注意が必要です。
主に7種類の抗コリン薬が過活動膀胱の治療に用いられていますが、内服回数や処方量が異なるため、患者さんの年齢や性別などを考慮して、どの薬を使用するか決めていきます(2023年4月時点)。なお、重度の切迫性尿失禁がある場合には抗コリン薬をはじめに使う場合が多いでしょう。抗コリン薬には貼り薬もありますので、抗コリン薬の内服で口が渇く方には、こうした貼付薬も使用できます。
併用療法
一剤では効果が不十分な場合には、β3受容体作動薬と抗コリン薬を併用することもあります。なお、過活動膀胱の原因が前立腺肥大症によるものであれば、前立腺肥大症の治療薬(α₁遮断薬かPDE5阻害薬)とβ3受容体作動薬、前立腺肥大症の治療薬と抗コリン薬といった併用療法を行うこともあります。前立腺肥大症で排尿困難のある高齢男性が最初から抗コリン薬だけを内服すると、急性尿閉(尿が出なくなり、お腹が張って苦しい状態)となることがあります。最初は前立腺肥大症の治療薬を内服し、4~8週間以上経過しても過活動膀胱の症状が残って困る場合には、β3受容体作動薬か抗コリン薬の併用が検討されます。
難治性の過活動膀胱に対する新たな治療法
行動療法と薬物療法以外の治療法として、本記事では『過活動膀胱診療ガイドライン 第3版』で内容の改訂があった“難治性の過活動膀胱に対する治療法”について詳しくお話しします。
ボツリヌス毒素膀胱壁内注入療法
ボツリヌス毒素膀胱壁内注入療法とは、筋肉の収縮を抑えるというボツリヌス毒素を内視鏡を用いて膀胱壁に注入し、膀胱の広がりをよくする治療法です。2020年に保険適用となった本治療は、難治性ならびに特発性の過活動膀胱、つまり行動療法や薬物療法を12週間以上行っても治療効果がみられなかった方が適応となります。
治療効果は6か月以上持続するもののだんだんとうすくなるため、定期的に外来で治療を行う必要があります*。
*2回目以降は、前回の治療から12週以上間隔を空けなければなりません。
仙骨神経刺激療法
2017年に保険適用となった仙骨神経刺激療法は神経変調療法の一種で、体内に入れた刺激装置で仙骨を刺激し、症状の改善を図る治療法です。仙骨神経刺激療法は、入院での手術が必要となるため感染を起こすリスクがあるだけでなく、刺激装置のバッテリーを数年で交換する必要があります。また、刺激装置の中にはMRIの撮影ができなくなるものがあるため、ボツリヌス毒素膀胱壁内注入療法と比べると侵襲(体の負担)が大きい治療といえます。
過活動膀胱に悩む方へのメッセージ
尿意切迫感や頻尿、尿もれはQOLへの影響が大きい症状です。高齢の方であれば、尿路感染症や褥瘡の悪化といった医学的な問題にもつながると考えられます。そのため、高齢の方でこれらの困っている症状がある方は早めに病院を受診しましょう。内科を受診される場合には、過活動膀胱などの診療をしているかを病院のホームページや電話などで事前に確認してから受診することをおすすめします。
若い方は、我慢したり、市販薬で使用したりして対処できてしまうかもしれませんが、症状が改善しない場合は病院で一度ご相談いただくとよいでしょう。
国立大学法人 山梨大学医学部 客員教授(泌尿器科学)/医学研究員/非常勤講師、国立大学法人 山梨大学医学部 名誉参与/名誉教授/前附属病院長/前山梨大学副学長・前理事(医療担当)
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
関連の医療相談が13件あります
トイレに入ると強い尿意を感じ失禁してしまいます
トイレの中に入るとそれまで尿意を感じていないのに失禁してしまいます。トイレの外では漏らさず、トイレの中に入りあとはパンツを脱いで出すだけ。という状態で失禁してしまいます。10回中7、8回は漏らしてしまいます。 小さい頃から症状が続いています。 1時間に一回トイレにいくなど対処をしていたのですが、用事などで1時間に一回行けないとそのあと失禁してしまいます。 十代で失禁に悩まされるというのはあまり聞かないためとても不安なのですが、これは病気の可能性があり一度医療機関にいくべきなのでしょうか?それとも、悪い癖のようなもので自分で治すしかないのでしょうか?
トイレの回数が多いのは病気でしょうか
私は1日に12~15回以上トイレへ行きます。これは病気でしょうか? トイレに行きたくなることが多いので、電車に乗る前や約束で人に会う前などには行きたくなくても心配なのでトイレへ行くようにしています。その場合、出る場合とあまり出ない場合があります。その他にも、1時間の間に何回かトイレへ行きたくなることもあります。
尿意と共に目が早く覚めてしまいます
目覚ましが鳴るより、目が早く覚めるようになりました。 この三ヶ月くらい、毎晩23:30位に寝るようにし、6:30に目覚ましが鳴るようにしていますが、5:30位に尿意と共に目が覚めるようになりました。 そのため寝不足感がぬぐえません。 どこかおかしいのでしょうか?
夜間頻尿による睡眠不足
1年以上になりますが、毎晩2~3回(月に1日くらいは4回)、トイレに起きます。1回の尿量は約300cc(多い時は400cc)です。夜10時半過ぎに就床、朝6時半前に起床、という睡眠スタイルですが、熟睡できず、寝不足感に悩んでいます。日中は昼食後に睡魔に襲われルことがあり、しばしば昼寝をします。慢性的に体がだるく、困っています。どのようにしたら良いでしょうか、ご教示ください。
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「過活動膀胱」を登録すると、新着の情報をお知らせします
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。





