
記事1『低栄養と病気の関係:「飽食の時代」に忍び寄る高齢者のリスク』記事2『メタボリックシンドロームと低栄養-相反する2つの栄養状態について』と、2記事にわたって高齢者の低栄養化をめぐる概要や社会的な背景について、名古屋大学大学院医学系研究科 地域在宅医療学・老年科学教室 教授の葛谷雅文先生ご説明いただきました。では高齢者にとって、最もよい栄養状態とは一体どのようなものでしょうか。ご自身やご家族の状態を正しく把握するためのセルフチェックや最も健康的に過ごせる栄養状態について、引き続き葛谷雅文先生にお伺いしました。
低栄養化のセルフチェック

私が低栄養のセルフチェックとして勧めているのは、「体重測定」です。体重計がもしご自宅にない場合でも、さして高価なものでもありませんので、ご自宅に置いて週に1度は測定する習慣をつけることをお勧めしています。
「体重」はもっともシンプルでわかりやすい指標です。体重測定は体重計に乗るだけで測定できるため手軽ですし、定期的に測定すれば、自身の身体の変遷を数値で把握できます。思い当たるような原因がないにもかかわらず体重が減ってきた場合は、何らかの健康に問題がある可能性があったり、低栄養状態を疑い、医師に相談する目安にしてください。
自身の体重は低栄養化のセルフチェックとしてだけではなく、健康状態を把握する指標としてきちんと知っておくべきです。低栄養化の場合は体重の減少が指標になりますが、別の疾患では逆に体重が急激に増えることもあります。たとえば、身体に水がたまれば体重は増加していきます。このような自身の身体の変化を敏感に察知するためにも、体重の推移はご自身のヘルスチェックができる重要なマーカーといえます。
BMIの適用は慎重に
BMI(=Body Mass Index:人の肥満度を示す体格指数)も栄養状態を把握する上で大切な指標のひとつですが、高齢者の栄養状態を判断する場合には少し注意が必要です。なぜなら、BMIには身長が大きく影響するからです。
人は、高齢化に伴い身長に大きな変動が起こります。歳をとると、若い頃の身長から比べ5〜10cm縮んでしまうこともしばしばあります。体重が変わっていない場合でも、身長が縮んでいればBMIの数値は大きく変わってしまいます。
そのためBMIを使って栄養状態を判断する場合には、より慎重に判断することが重要です。
またBMIを導き出すためには計算が必要です。難しい計算ではありませんが、体重測定と比べると少し手間がかかります。この観点から見ても体重測定によるセルフチェックの方が手軽で続きやすいはずです。
低栄養の診断は数値より「触診」
セルフチェックで体重が激減するなど低栄養の兆候がみられた場合、病院を受診するのがよいでしょう。低栄養の判断基準として最も大切なのは、医療者がきちんと診察し身体を触ること、つまり「触診」です。患者さんの肩まわりやお腹まわり、脚まわりに触れ、皮膚の下にすぐ骨や節の感触があれば、いかに皮下脂肪・筋肉がないかすぐに見抜くことができます。
もちろん血液検査による数値での確認も行いますが、これだけに頼りきってしまうのは危険な可能性があります。たとえば血液中のタンパク質の一種である「アルブミン」は、近年、栄養部門で有名になり「栄養評価はアルブミン数値で行うべきだ」という認識が広まりつつあります。しかし、あくまで「アルブミン」はひとつの栄養評価でしかありません。低栄養の方のアルブミン数値が低いというのは事実ですが、アルブミン数値が低い方が必ずしも低栄養とはいえません。
なぜなら、アルブミン数値は疾患などによって、簡単に変動してしまうからです。たとえば、高熱や炎症を起こすとアルブミンが血管から漏出するため、数値は急激に減少します。そのため、発熱や疾患などがみうけられない落ち着いた状況で数値をみてアルブミンが少ないということがあれば、低栄養を疑うことはありますが、アルブミンの数値だけをみて「低栄養」と判断するのは極めて危険です。
入院患者を中心に行われる「栄養アセスメント」とは
栄養アセスメントとは、医師をはじめとする医療従事者が患者さんの栄養状態を客観的に評価することです。アセスメントは、身体測定やBMI、体重の変化など基礎的な情報をはじめ、血液検査によるアルブミンやコレステロールの数値、高齢者であればADL(=Activities of Daily Living:日常生活動作)に問題がないかの確認、認知機能評価、さらに誰と何人で暮らしているかといった社会的背景などを調査し、総合的に判断します。
数値による栄養評価
先述のとおり、栄養状態を数値で示すことは難しいですが、栄養アセスメントにもいくつかの栄養評価基準があります。
・主観的包括的アセスメント(SGA=subjective global assessment)
もっともスタンダードな評価基準です。高齢者に限らず、小児・成人にも対応しており、病院でも在宅でも判断することができます。「高度な栄養不良」「中等度の栄養不良」「栄養状態に問題なし」の3区分に分かれ、評価方法はいってしまえば医師の「主観」であるため、大まかな区分でしか分類できません。
・簡易栄養状態評価(MNA=Mini Nutritional Assessment)
こちらは高齢者向けの評価ツールで、点数化することができるため、SGAよりやや明確です。点数の指標に応じて「低栄養」「低栄養の恐れあり」「栄養状態良好」の3区分に分けられます。
栄養アセスメントの課題
栄養アセスメントは入院患者に対しては活用されていますが、外来患者に対して行われているケースがほとんどないことが課題です。入院機能のある急性期病院には大抵NST(=Nutritional Support Team)という専門的なチームが機能しており、このチームで栄養状態の悪い入院患者さんを回診し栄養アセスメントを行います。NSTは入院患者の栄養状態を評価・管理する役割を持ち、医師・看護師・管理栄養士・薬剤師・理学療法士・言語療法士などが在籍しています。
しかしながら、外来患者に対してこのNSTが機能している施設はほとんどありません。今後地域包括ケアや、在宅医療などにおいてもNSTが介入し、入院する必要はないが栄養状態に問題のある地域の高齢者の方などにも栄養アセスメントが受けやすい環境が築かれることを望んでいます。
健康的な栄養状態とは?
栄養状態を省みる際はその人の年齢・ライフステージを意識することが必要です。これは医療関係者にも一般の方にもいえることです。
記事2『メタボリックシンドロームと低栄養-相反する2つの栄養状態について』でも述べましたが、最近「メタボ」という言葉ばかりが独り歩きをして、年齢を考慮した栄養評価ができていないことがよく見受けられます。もちろんメタボという言葉が広まったことにより生活習慣病への問題意識が高まったのはよいことです。しかし、高齢者がメタボを気にして食事を選ぶようになると、メタボの対極にある低栄養を招きかねません。
「やや小太り」がベスト――「オベスティパラドックス」
人の身体はやや小太りくらいのほうが生命予後がよいといわれています。特に高齢者は痩せているよりも少し小太りなほうが健康的なのです。厚生労働省が5年ごとに出している「日本人の食事摂取基準」では生命予後がもっともよい状態をBMIの数値で表現すると日本人の場合、下記の通りです。
・18〜49歳:18.5〜24.9
・50〜69歳が20〜24.9
・70歳以上が22.5〜27.4
※BMIはBMI=体重(kg)÷(身長(m)×身長(m))で算出できます。
ご覧の通り年齢が上がるにつれて理想とされるBMIの数値も上がります。ご自身のBMIと比べてみるのもよいでしょう。この数値をご覧になると、ご自身が考えていたよりかなり高い数値が理想とされていると感じる方も多いです。
これは低栄養の分野に限らず、心不全・腎不全など他の疾患でも同じことがいえます。痩せていると疾患が治りづらく、やや小太りくらいの方が治りやすい傾向があります。このように小太りであるほうが予後がよいことを「オベスティ・パラドックス」といいます。
しかしここで注意すべきなのは、あくまで太りすぎはよくないということです。
どこからが「肥満」となるのか
ではどこからが「肥満」といわれてしまうのでしょうか。実は肥満の基準となるBMI数値はその国によっても異なり、日本は肥満と定義されるBMI数値が他国よりもやや低く設定されています。これは日本の成人が肥満に弱く、少しの過栄養でも糖尿病になりやすいためです。日本の肥満学会では、成人の場合BMIが25以上の方を肥満であると定めています。欧米諸国の場合は30以上を肥満といい、25以上は単に「過栄養」といわれます。
BMIとそれによる健康状態をグラフに表すと、U字曲線を描き、痩せすぎていても太りすぎていても健康状態が悪くなります。そしてこのグラフを世代別に表すと、徐々に理想的なBMI数値が右側に移動していくのがわかります。これは歳をとるにつれて、やや小太りのほうが体調や疾患の経過がよくなるためです。
高齢者のやせすぎは危険
【グラフ:高齢者のBMI数値による死亡リスクのグラフ】
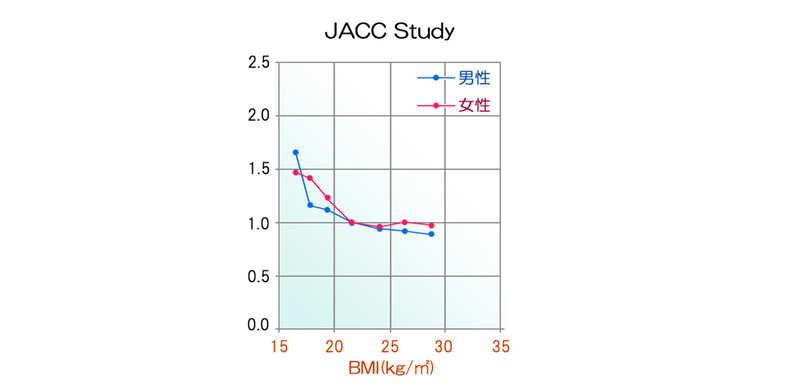
JACC Study:BMI=20.0~22.9 kg/m2の群に比較したハザード比。
追跡開始時年齢=65~79 歳、
平均追跡年数=11.2 年
対象者数(解析者数)=男性11,230 人、女性15,517 人
死亡者数(解析者数)=男性5,292 人、女性3,964人
調整済み変数=喫煙、飲酒、身体活動、睡眠時間、ストレス、教育歴、婚姻状態、緑色野菜摂取、脳卒中の既往、心筋梗塞の既往、がんの既往。
(2015年版日本人の食事摂取基準 p50, 図4から引用)
グラフ(日本人食事摂取基準 2015年版より)は、日本人の高齢者(65~79 歳)を平均11.2年観察し、BMI 20.0~22.9と比較したそれぞれのBMIの死亡に対する相対リスクを表しています。このグラフを見てもわかるように高齢者の場合、男性女性ともBMIが30近くなっても死亡リスクが増加していません。逆にBMIが20を下回ると死亡リスクが増加するのがわかります。そのため私は高齢者のBMI数値は25を少し上回るくらいでも30を超えなければ現状維持でよいのではないかと思っています。このような生命予後のデータを踏まえて、私が主張したいのは肥満がそれほど多くない日本においてBMI数値が30を超えてしまうような高齢者はそう多くはないということです。
高齢者のダイエット――気にしすぎない、現状維持がベスト
近年「メタボ」という言葉の浸透に伴って、BMI数値を過度に気にする必要のないご高齢者まで減量を意識する傾向がみられます。これもご高齢者の低栄養化を招く原因となるため危険な場合があります。
以前私が受け持っていた85歳の女性の患者さんにも「減量したい」とおっしゃる方がいました。測定したところBMI数値は26です。おそらくご本人はやや太り気味の状態が不健康であると感じそのようにおっしゃったのだと思いますが、私は「お願いですからやめてください」と減量を止めました。ご高齢者の場合、もし少し太り気味だと感じるのであれば、現状以上に体重を増やさないよう注意するだけで十分です。くれぐれも専門家のサポートなく、むやみに自分で痩せようとしないでほしいと患者さんにも伝えています。
痩せるのではなく、筋肉をつけるのはOK
では高齢者がダイエットをしてはいけないかというと、そうではありません。体重を減らすようなダイエットを勧めていないだけで、脂肪を減らし、筋肉をつけ、身体の素性を変えるようなダイエットであればむしろ望ましいことです。具体的には、食事を減らして減量するのではなく、食事はそのままに、運動をきちんと行うダイエットです。これは多くの場合、体重には変化がみられませんが、脂肪が減り、筋肉の割合が増えることで健康的になり、体型も引き締まります。
関節に痛みがある場合は医師に相談を
運動を中心としたダイエットの推奨にも例外があります。変形性関節症などで、膝・関節等を痛めている方の場合は、運動によってその症状をより悪化させてしまう可能性があります。そのうえ体重が重ければ、なおさらリスクも高まります。
このような方の場合には専門家の監修のもと、多少食事による減量を提案することもあります。しかし減量だけではなく、関節周囲の筋肉を温存あるいは増強させるため、プール歩行など関節に負担のかからない手段での運動も併用して行うことが大切です。
「栄養」について見つめ直す-専門家たちの取り組み

高齢者の低栄養化を受け、最近は年齢・疾患など様々な視点から栄養について考え直そうという取り組みが種々の学会で行われています。栄養分野には管理栄養士対象のものも含め、様々な学会が存在しています。
疾患によってよいとされる栄養状態がそれぞれ異なることも多いため、今日までそれぞれの病気に対する栄養療法も多数提案されてきました。しかし高齢者の場合、病気をいくつも併発していたり、そもそもの栄養状態が芳しくないことも多いので、1つのガイドラインに沿って提案することは危険な場合もあります。この事実を踏まえ今後正しい栄養療法が全ての方に提供できるよう、専門家たちも力を合わせて頑張っています。
名古屋鉄道健康保険組合 名鉄病院 病院長
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
関連記事
関連の医療相談が10件あります
右足がつる
1ヶ月程前から、夜中に毎日と言って良いほど、ふくらはぎがつって、驚いて起きます。 放っておけば良い位に考えてますが、何か悪い病があるのですか? 昨日は久しぶりに、朝まで、足がつりません。 毎日筋トレで、大腿四頭筋を鍛える運動をしてますが、ただの足の上げ下げです。何か、それと関係ありますか?その運動は3週間程やってるだけです。
健康診断結果(脂肪肝)について
今年の健康診断結果で腹部超音波検査の結果が脂肪肝(経過観察)となっていました。 初めての診断だったので教えていただきたいのですが、どのようなことに気をつける必要があるのでしょうか? また、悪化するとどのようなことになるのでしょうか? 一般論で教えていただきたく、宜しくお願い致します。
高血圧の件
高血圧の薬を飲んでいます。 今年からジムに通い運動を始めました。 上の血圧は下がってきましたが、下の血圧がなかなか下がりません。 どのようにすればよろしいですか?
慢性前立腺炎の治療方法
7,8年前から特に朝起きたとき前立腺に鈍い痛みが有ります。 慢性前立腺炎とのことですが、どのような治療方法が有るものでしょうか。
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「メタボリックシンドローム」を登録すると、新着の情報をお知らせします
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。










