子どもや若い方にみられる1型糖尿病や激烈に発症する劇症1型糖尿病は、いわゆる普通の糖尿病として認知されている2型糖尿病との違いが比較的わかりやすいといえます。しかし、1型糖尿病の中にも2型糖尿病と混同されやすい緩徐進行型と呼ばれるタイプがあることはあまり知られていません。1型糖尿病を診断する決め手は何なのか、そしてどのように治療していくのかについて、埼玉医科大学内分泌・糖尿病内科教授の島田朗先生にお話をうかがいました。
1型糖尿病はGAD抗体によって診断される
1型糖尿病と通常の2型糖尿病を区別する方法としては、血液を調べてGAD抗体(グルタミン酸脱炭酸酵素抗体、抗GAD抗体ともいう)が出ているかどうかで判断するしかありません。GADは膵臓のβ細胞の中にあるタンパクのひとつです。β細胞が壊された結果出てきたそのタンパクに対してリンパ球が反応し、それに対する抗体(GAD抗体)がつくられます。そのGAD抗体が血液中に出るので、血液からGAD抗体が検出されれば1型糖尿病と診断できるのです。
GAD抗体そのものが1型糖尿病を起こしているのではない
1型糖尿病のことを調べると、さまざまなところで1型糖尿病の患者さんにGAD抗体が出るということが書かれていますが、GAD抗体そのものが1型糖尿病を起こしているわけではないということをしっかりと強調すべきであると考えます。つまり、T細胞がβ細胞を破壊したその結果として、免疫反応の中で抗体ができてくるのであり、そのひとつがGAD抗体だということです。
ですから、GAD抗体は1型糖尿病であることを示すひとつのマーカー(指標)でしかありません。つまり「結果」であって「原因」ではないということを理解していただくことが重要です。そのGAD抗体が血液に出ているかどうかによって、たとえば見た目だけでは2型糖尿病と間違われやすい緩徐進行1型糖尿病と通常の2型糖尿病も、ある程度区別できるようになっているのです。
1型糖尿病はどのように認知されてきたか
糖尿病を原因別にみて1型と2型という形で分類するようになったのは、GAD抗体が測定できるようになった1996年以降のことです。それまでは「インスリン依存型糖尿病」と「インスリン非依存型糖尿病」という形で区別されていました。前者は insulin dependent diabetes mellitusの略でIDDMと呼ばれ、後者はその前にnon-をつけてNIDDMと呼ばれました。かつてIDDMと呼ばれていたものは今の1型糖尿病とほぼ同じものであり、NIDDMが2型糖尿病に相当します。
「ほぼ同じ」というのは、1型糖尿病がすべて最初からインスリン依存の状態になるわけではないにしても、最終的にはそうなるということです。インスリンが生命の維持に不可欠なのがインスリン依存、つまりIDDMであり、不可欠ではないのがNIDDMですから、現在の1型と2型の意味とは少し異なる部分があります。つまり、1型糖尿病の中でも緩徐に進行するものは従来のNIDDM(インスリン非依存型糖尿病)に入るものもあるということです。ですから、インスリンに依存しているかどうかという観点と原因による分類とでは若干のずれがあるということになります。
GAD抗体が測定できるようになる前の患者さんたちは、インスリンに依存しているかどうかということでしか診断されていません。おそらく、いきなり最初からインスリン依存状態になるのがIDDMだと認知されていたのだろうと考えられます。つまり、かつての典型的なIDDMこそが今でいう劇症1型糖尿病なのです。あっという間にβ細胞が壊され、糖尿病ケトアシドーシスと呼ばれる状態に陥り、ショックや意識障害で病院に運ばれてくるというのがIDDMであり、それほど数が多くない病気だと認識されていたのです。
1型糖尿病のひとつ「緩徐進行型」は2型糖尿病と間違われやすい
1型糖尿病はその成因からみても生活習慣病とはまったく違う病気です。ただしその中で緩徐進行型と呼ばれる病型は、いわゆる生活習慣病とされる2型糖尿病と間違われることが多いという問題があります。
緩徐進行1型糖尿病では膵臓のβ細胞がゆっくりと壊されるので、最初からインスリンが必要となるわけではありません。ですから、血糖が上がってきても最初のうちは内服の糖尿病治療薬で治療が可能な場合もあります。そのため、1型糖尿病だとは思わずに普通の2型糖尿病と同じように治療を行ってしまうと、膵臓に負担がかかり、結果的にインスリン注射が必要になるまでの期間を短くしてしまうこともあるといわれています。
緩徐進行1型糖尿病の治療はどのように進めるべきか
GAD抗体が1型糖尿病のマーカーであるということは、特に糖尿病の専門医であればご理解いただいている医師が多いと考えますが、実際にGAD抗体が陽性だった場合、その症例をどう扱うかということについては意見の一致をみていない部分もあり、誤解を招いているところもあります。
特に難しいのは緩徐進行1型糖尿病の患者さん、つまり2型糖尿病と似たような状態にある方が、血液検査でGAD抗体が陽性だったらどうするかということです。少ないながらもまだ自分の膵臓からインスリンは出ているという状態であっても、GAD抗体が陽性で1型糖尿病だからといってすぐにインスリン注射を使うのかどうかということが問題になるのです。重要なポイントをまとめると次のようになります。
●緩徐進行1型糖尿病はゆっくりと進行するため、見た目では普通の2型糖尿病と同じにように見えてしまいます。
●1型糖尿病であることは血液中の抗体を調べてGAD抗体が陽性であったときに初めて認識され、その場合には治療方針も変わってくることがあります。
●単に糖尿病として治療を受けられている方で血糖がうまく調整できないような場合は注意しましょう。もしもGAD抗体が陽性の場合には早めにインスリン注射を使ったほうがよいかもしれませんので、担当医とよく相談をすることが大切です。
まずは普通の糖尿病(2型糖尿病)とは違うタイプの糖尿病があるということを認識していただくことが重要であると考えます。
1型糖尿病のインスリン補充療法には社会の理解が不可欠
劇症や急性発症の1型糖尿病は最初からインスリン依存状態で発病するため、その治療はインスリン注射が基本となります。私たちの体では24時間常に基盤となる基礎インスリン分泌というものがあり、さらに食事を摂ったときに出てくる追加のインスリン分泌があります。この正常なインスリン分泌のパターンを模倣し、患者さん自身がインスリン製剤を注射することによって再現するというのがインスリン補充療法です。
1型糖尿病の患者さんは基盤となるインスリン分泌がないため、これを補うために長時間持続型のインスリンを1日1回ないし2回使い、さらに食事のたびに超速効型のインスリンを使うことになります。つまり1型糖尿病の患者さんは1日に4回~5回はインスリンを注射しなければならないのだということをまずご理解いただきたいと考えます。患者さんが日常生活の中で血糖をきちんとコントロールするためには、周囲の方たちの理解が欠かせません。
周囲の理解を得ながらご本人がきちんと血糖をコントロールできれば、学業や仕事を含めて一般の方と同じように生活できることはもちろん、プロスポーツ選手として活躍することも不可能ではありません。実際に私の知人にも、インスリン注射をしながら診療を続けている医師がいます。1型糖尿病という病気がよく知られていないために、患者さんの行動に制約が生じるようなことがあってはならないと考えます。
糖尿病治療における最新のインスリン療法「SAP療法」とは
現在もっとも進化したインスリン療法としては、24時間の糖モニターを行うCGM(Continuous Glucose Monitoring:持続血糖測定)とインスリン注入ポンプを組み合わせたSAP(Sensor Augmented Pump)療法というものがあります。
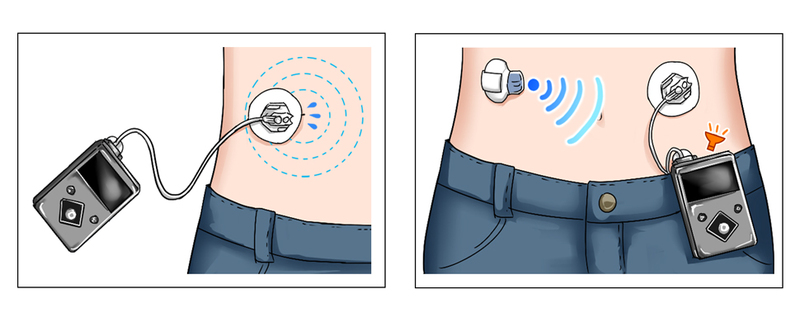
この方法では、皮下の間質液の中の糖濃度を測定して血糖に換算し、ポンプにその情報を伝えています。それによって血糖が上がっていくのか、それとも下がっていくのかがわかるため、それを指標としてインスリンの注入をどうするか自分でプログラムして使うようになっています。
しかし、現在はそれをさらに一歩推し進め、測定した糖濃度の情報をコンピューターに伝えてインスリンの注入を自動的に行えるClosed Loopという方法が開発されています。そうすると、患者さんが何もしなくても自動的に血糖をコントロールすることが可能になります。人工膵臓ともいうべきこのシステムは、海外ではすでに臨床試験が行われており、近い将来実用化されることが期待されています。
ただし、本来は膵臓から門脈(もんみゃく)という血管を通っていくインスリンを皮下に注入するため、超速効型のインスリン製剤であってもその効き方にはどうしてもタイムラグが生じます。そのため、このClosed Loopをうまく機能させるには機器の進歩だけではなく、さらに効き方の速いインスリン製剤の開発が必要です。
膵臓移植・膵島移植の現状と今後
日本ではこれまで膵臓移植はそれほど多く行われているわけではなく、症例数にしてまだ数百件というレベルです。膵島(すいとう)移植というのはβ細胞があるランゲルハンス島と呼ばれる部分の細胞だけを移植することをいいますが、この膵島移植はさらに少なく、まだ数十例にとどまっています。
膵臓移植は腎臓と同時に移植することが多く、膵腎同時移植と呼ばれます。これは1型糖尿病を長く患ってインスリンがまったく出なくなり、合併症として腎臓の機能も損なわれて透析が必要になった方を対象に行うもので、血液透析やインスリン療法からの離脱を目的とした治療です。
日本の場合はナショナルチームでこの膵臓移植に取り組んでいて、手術成績も非常に良好ですし、膵島移植であれば患者さんの負担はより少なくなります。しかし、いずれにしても移植を行える件数は少なく、その最大の要因はドナー(臓器提供者)の不足にあります。
そこで現在考えられているのが、ブタの膵島細胞を移植する方法です。移植片を特殊なチャンバーに封入することによって、拒絶反応(免疫細胞からの攻撃)を回避することができるとされています。この方法が確立すれば、日本でのドナー不足を解消することができる可能性があります。
1型糖尿病に対する免疫療法の可能性
これまでは1型糖尿病の患者さんがインスリンを作れないという問題に対して、ないものをどのようにして補うかという治療についてお話ししました。しかし、β細胞を攻撃する因子を抑えるということも同時に考えていかなくてはなりません。リンパ球のT細胞が膵臓のβ細胞を壊しているわけですから、これを抑えつつ移植などの方法で壊される側のβ細胞を補っていくという、この両方を行っていく必要があるのです。
このアプローチによる免疫療法は、残念ながら日本では皆無です。しかし海外では、ある程度効果が認められる治療法がいくつか出てきているといわれています。そのひとつに抗ヒト胸腺細胞ウサギ免疫グロブリンというものがあります。これは免疫を抑制する作用があり、特にT細胞を抑制するとされています。この抗ヒト胸腺細胞ウサギ免疫グロブリンにG-CSFという、正常な白血球を増やす因子を組み合わせることによって、攻撃因子を抑えながら正常なものを増やしていくという方法が有望視されています。
もうひとつの方法として、血液疾患などの治療で用いられる造血幹細胞移植も考えられていますが、この場合は免疫抑制剤をかなり使わなければならないため、患者さんの負担も相当なものになると思われます。日本で行うことは現実的ではありませんが、世界的には実際に試験的に行われている方法です。
先ほど述べたブタの膵島細胞移植で用いるチャンバーは、今のところ拒絶反応を回避することはできるものの、それだけでは自己免疫を回避することはできないとみられています。つまり、β細胞を壊しているT細胞は拒絶反応で集まってくるリンパ球とは違うものだということです。
やはりこの自己免疫の部分を解決しなければ完治に結びつけることができません。私たちも今後、結核予防に用いられているBCGを用いて攻撃因子を抑えるような免疫療法の臨床試験を計画しているところです。日本では皆無である1型糖尿病に対する免疫療法の先駆けとなるような取り組みにできればと考えています。
埼玉医科大学 内分泌・糖尿病内科 教授、埼玉医科大学病院 内分泌内科・糖尿病内科 診療部長
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
関連記事
関連の医療相談が10件あります
いびき対策として、どのような施術があるのか
いびきがうるさく、睡眠時無呼吸ことなっていることを指摘されました。 いびきを小さくしたいのですが、どのような施術があり、特徴があるのでしょうか。 できれば、一度の施術で終えられるようなものがよく、かつ、保険が使えると助かります。 よろしくお願いいたします。
2型糖尿病
今年の夏、糖尿病の診断をうけました。つい、この間までは常に空腹感で悩んでましたが(それが糖尿病の悪化とは知らずに)、2日くらい前からそれは落ち着いてきて、少しずつ普通に食事も取れるようにはなってきました。 たまに、胃もたれのようなものを感じます。 先日、胃腸炎にもかかったので、病院で処方していただいた薬は夜だけ飲んでます。高血圧もあります。 少し様子見た方が良いですか?
先月血液検査を受けて
今日結果を聞きにいくと糖尿病と言われました。血糖値は高くありませんがHb〜の数値が6.6だったので薬を処方されました。飲んだあとふらつくかもしれないのでブドウ糖をもらったのですが、その数値で薬を飲まないといけないのでしょうか?運動と食事療法で何とかならないものなんでしょうか?飲み始めたら一生飲まないといけないと言われました。出来ることなら薬は飲みたくありません。やっぱり服薬は必要なのでしょうか…
喉が痛くてインフルのようにだるく体が痛い
2日前から喉が少し痛くなり、うがいとご飯を食べたらマシにはなるけど時間が経つとまた痛いです。熱は36.4〜37.2と測る時間によって異なります。また、首の後ろあたり、背中、関節が痛くて体が重たい気がします。 1型の糖尿病でこの前の検診ではHbA1cが6.8%でした。 考えられる状態、対処法を知りたいです。
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「1型糖尿病」を登録すると、新着の情報をお知らせします
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。