膵臓移植は、インスリン分泌が枯渇した1型糖尿病の患者さんに対する根治療法です。現在、膵臓移植の手法が確立されており、患者さんは安全に手術を受けることが可能ですが、移植の術式については50年にわたって長い研究と試行錯誤が重ねられてきました。また、膵臓移植をさらに発展させていくためにはドナー不足の課題を解決していく必要があります。本記事では膵臓移植の発展と課題について、大阪大学統合医療学寄附講座特任教授の伊藤壽記先生にお話しいただきます。
膵臓とは?消化酵素やホルモンを分泌する臓器のひとつ
膵臓は胃の後方に位置し、食物の消化を助ける膵液の産生(外分泌)と、インスリンやグルカゴンなど血糖値の調節に必要なホルモンの産生(内分泌)という2つの役割を果たしています。膵臓の重さは150~200g程度ですが、このうち95%は膵外分泌組織で、インスリンは残りの5%の組織から産生されます。
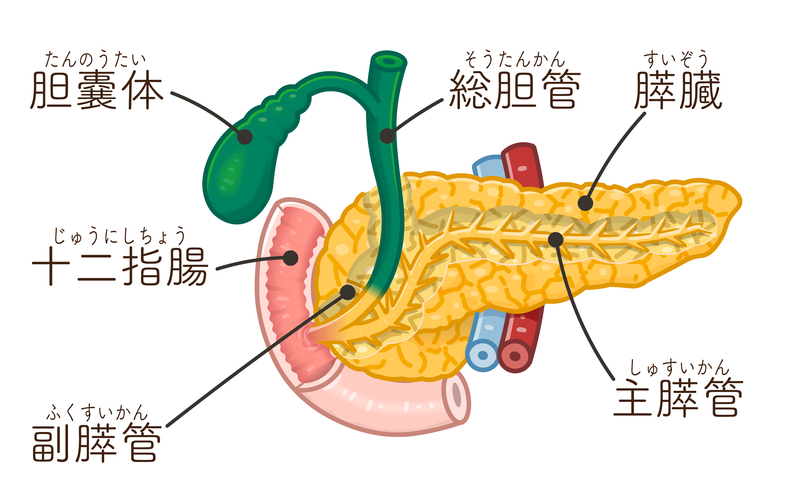
これからお話しする膵臓移植はインスリン分泌が枯渇した1型糖尿病の患者さんに対する治療法ですが、全膵臓のうちわずか5%の組織(ランゲルハンス島というインスリンを分泌する組織)を補充するために、膵臓全体を移植するということになります。
膵臓移植が必要な病気と症状―1型糖尿病に対する治療法
現在の日本において、膵臓移植が適応となるのはインスリンが枯渇している1型糖尿病の患者さんのみです。
欧米では2型糖尿病の患者さんにも膵臓移植を行っていますが、日本ではドナー数が圧倒的に少ないため実施されていません。
(ドナー数の不足など、ドナー問題については記事2『1型糖尿病に対する先進医療「膵島移植」とは?治療の流れと研究発展』を参照)
膵臓移植は1型糖尿病の根治術―患者さんのQOLを上げる
1型糖尿病の患者さんは常に高血糖や低血糖に悩まされている状態です。血糖値が安定しない状態を長期間放置しておくと、無自覚低血糖(慢性的な低血糖状態が続いたため、だんだん自分が低血糖になっていることがわからなくなってくる)になることがあります。この場合は突然低血糖性昏睡に陥ってしまう危険性が高く、患者さんのなかには「一度寝たら果たして明日きちんと目が覚めるのだろうか」という不安を常に抱えている方も少なくありません。
インスリン注射などの内科的な治療法では1型糖尿病そのものを治すことはできません。たしかにインスリン療法をすればある程度血糖コントロールが可能ですが、これだけでは糖尿病合併症の進行を防ぐことができないため、時間が経つにつれて失明や足切断、透析、心筋梗塞、脳梗塞といった合併症のリスクが高まります。
一方膵臓移植の場合は術後に一生免疫抑制剤を飲まなければならないものの、根治が期待できます。
膵臓移植の概要―どのような方法なのか
ドナーの臓器を別の場所に移植する
膵臓移植は心臓移植や肺移植、肝臓移植の方法とは異なり、患者さんご自身の臓器(膵臓及び腎臓)は摘出せずにそのまま置いておき、ドナーの臓器を別の場所に移植する「異所性の移植」という方法をとっています。
膵臓移植の適応基準
【膵臓移植ドナー適応基準(脳死下)】
(1)以下の疾患または状態のないこととする。
・全身性の活動性感染症
・HIV抗体、HTLV-1抗体、HBs抗原、HCV抗体陽性などが陽性
・クロイツフェルト・ヤコブ病及びその疑い
・悪性腫瘍(原発性脳腫瘍および治癒したと考えられるものを除く。
(2)以下の疾患又は状態を伴う場合には、移植の適応を慎重に検討する。
・細菌感染を伴う腹部外傷
・膵の機能的又は器質的障害
・糖尿病の既往
(3)年令:60歳以下が望ましい
【膵臓移植(膵・腎同時移植)の適応基準】
(1)対象
・腎不全に陥った糖尿病患者であること
・腎臓移植の適応があり、内因性インスリン分泌が著しく低下している
→膵・腎同時移植(SPK)または腎移植後膵臓移植(PAK)の適応
・IDDM(1型糖尿病)患者で、糖尿病学会専門医によるインスリンを用いたあらゆる治療手段によっても血糖値が不安定で、代謝コントロールが極めて困難な状態が長期にわたり持続している
→膵臓単独移植(PTA)を考慮する場合もあり得る
(2)年齢
・原則として60才以下が望ましい
(3)合併症または併存症による制限
・糖尿病性網膜症で進行が予測される場合は、眼科的対策を優先する。
・活動性の感染症、活動性の肝機能障害、活動性の消化性潰瘍。
・悪性腫瘍:原則として、悪性腫瘍の治療終了後5 年を経過し、この間に再発の兆候がなく、根治していると判断される場合は禁忌としない。しかし、その予後については腫瘍の種類・病理組織型・病期によって異なるため、治療終了後5年未満の場合であっても、腫瘍担当の主治医の意見を受けて、移植の適応が考慮される。
・その他:膵臓移植地域適応検討委員会が移植治療に不適当と判断したものも対象としない。地域とは、日本臓器移植ネットワークが全国をブロックに分割する地域を単位とする。
※日本移植学会より引用
膵臓移植の歴史
膵臓移植の歴史は、1922年のインスリンの発見にまで遡ります。

*1889年 膵全摘による糖尿病犬の作成
1889年、ミンコフスキーという学者は膵臓を全摘した犬が糖尿病になることを発見し、膵臓と糖尿病の関係を結びつけます。さらに1892年には摘出した膵臓の組織片を体内に移入することで、糖尿病犬の容態が回復することが判明します。このとき、間違いなく糖尿病と膵臓が関係していることが判明しました。
*1922年 インスリンの発見
1922年、カナダ(トロント大学)のバンティングとベストという医師がついにインスリンを発見します。
インスリンで糖尿病が治るのではないかという推測のもと、1型糖尿病の男児(トンプソンという少年でした)に動物から抽出したインスリンを移入したところ、トンプソン少年の容態が回復したのです。
*1966年 ヒト膵腎同時移植の第1例
インスリンが治療として使えるようになり、1型糖尿病の患者さんの平均寿命は大幅に改善しました。しかし、糖尿病合併症によって亡くなる方が増えてきたため、1966年には「臓器(膵臓)を移植しなければ治療はできない」という結論に到達します。つまり、膵臓を含めた臓器移植の歴史は、わずか50年ほどの歴史しかないのです。
1966年、ミネソタ大学で世界初のヒト膵腎同時移植が行われます。しかし、この時代はまだ成績が良くなく、免疫抑制剤も改良されていなかったので、患者さん全員が術後の合併症によって命を落としてしまいます。
ここから現在に至るまでの50年間は「どのようにして移植の術式を変えればよいか」という試行錯誤を重ねてきた歴史だといえます。
*1984年~1997年 様々な膵臓移植の手法が試みられる
現在主に行われている脳死膵腎同時移植は、1984年に筑波大学の深尾先生が初めて実施した方法です。
関連記事:『膵臓移植の方法と1型糖尿病治療の発展―移植から免疫抑制剤まで』
この当時はまだ「脳死」の判定がはっきりと決められていなかったため、本邦で法律が改正される1997年までは心停止ドナーからの膵臓移植など様々な手法が試されていましたが、1997年に臓器移植法が成立して移植に伴う非常に厳格なルールが敷かれたため、移植手術は数年の間停滞します。2010年に改正臓器移植法が施行されてから、再び移植の歴史は動き始めたのです。
日本における膵臓移植の症例数
膵臓移植はどれくらい実施されてきたのか
膵臓移植には膵腎同時移植(膵臓と腎臓を同時移植する)、生体腎移植からの膵臓移植(まず腎臓移植を行い、後から膵臓を移植する)、膵臓単独移植(腎不全のない方に膵臓だけを移植する)という3種類の方法があります。
本邦では、2015年末までに計246例の脳死膵臓移植と3例の心停止下膵臓移植が実施されました。藤田保健衛生大学の剣持敬先生が日本で初めて生体膵臓移植を行い、これまでに他施設も含め、27例の症例があります。(ただし、2010年に臓器移植法が改正されてから生体膵臓移植は行われていません)
※詳細は『重症1型糖尿病に対する膵臓移植とは―外科手術で糖尿病は治療できる』
2016年には31例の脳死膵臓移植を実施し、過去の生体膵臓移植の症例数を合わせると、すでに300例以上の膵臓移植が行われてきたことになります。
臓器移植法実施後に施行された膵臓移植246例の内訳
・膵腎同時移植(SPK):199例(うち3例は心停止下ドナーの移植)
・腎移植後膵臓移植(PAK):36例
・膵単独移植(PTA):11例
日本における膵臓移植の現在の成績
2015年末まで実施された246例において、膵臓移植後の5年生存率は95%です。
一方何も治療をしなかった場合、5年生存率は40%にとどまります(透析者の場合)。単純比較はできないものの、治療を受けるか否かでこれだけの違いがあることがわかります。
また、膵腎同時移植における移植腎の5年生着率は約90%、膵臓の生着率は74%です。25%の方は膵臓に何らかのアクシデントが起こってしまうのですが、これは欧米よりも良い成績となっています。この理由は、日本の膵臓移植は症例数が少ないので、各施設が丁寧かつ十分な管理をしているからであると推察できます。
ただし、膵臓単独移植の成績はまだ芳しくありません。
膵臓移植を実施している病院・施設は?
北海道から関東、関西、九州まで
現在は下記の全国18箇所で膵臓移植を実施しています。
- 北海道大学病院
- 東北大学病院
- 福島県立医科大学附属病院
- 新潟大学医歯学総合病院
- 獨協医科大学病院
- 千葉東病院
- 東京医科大学八王子医療センター
- 東京女子医科大学病院
- 名古屋第二赤十字病院
- 藤田保健衛生大学病院
- 京都府立医科大学附属病院
- 京都大学医学部附属病院
- 大阪大学医学部附属病院
- 神戸大学医学部附属病院
- 広島大学病院
- 香川大学医学部附属病院
- 九州大学病院
- 長崎大学病院
膵臓移植の費用はどのくらい?
膵臓移植は保険治療であり、通常の健康保険が適用されます。
膵臓移植の課題―ドナー不足と移植実施数の少なさ
ドナーが不足しており、10年待ちとなることもある
最大の課題はドナー数の不足です。ドナー不足のため、患者さんが膵臓移植を希望してから実際に手術を受けるまでの期間が大きく開いてしまっている現状があります。2016年現在、約200人の1型糖尿病の患者さんが膵臓移植のレシピエントとして待機されていますが、平均待機期間は3~4年、長い場合は10年以上のことも珍しくありません。
詳細は記事2『1型糖尿病に対する先進医療「膵島移植」とは?治療の流れと研究発展』
膵臓移植の実施数が少ない
ドナー不足は移植実施の数にも影響します。本邦における膵臓移植の実施数は年間35例未満と、韓国の3分の1程度、アメリカの70分の1程度と、世界的にみても圧倒的に少ないです。
また、各施設の移植実施数が少ない問題もあります。大阪大学は43例と比較的多く、藤田保健衛生大学、東京女子医科大学、九州大学でも定期的に手術が行われていますが、なかには数年に一回程度のペースでしか手術ができない施設もあります。
大阪がん循環器病予防センター 所長、大阪大学 大学院医学系研究科統合医療学寄附講座 特任教授、千里金蘭大学 看護学部 教授
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
大阪がん循環器病予防センター 所長、大阪大学 大学院医学系研究科統合医療学寄附講座 特任教授、千里金蘭大学 看護学部 教授
伊藤 壽記 先生日本外科学会 外科専門医・外科認定医・指導医日本移植学会 移植認定医日本消化器外科学会 消化器外科専門医・消化器外科認定医・消化器外科指導医・消化器がん外科治療認定医日本肝胆膵外科学会 肝胆膵外科高度技能指導医
専門領域は消化器(肝胆膵)外科、特に膵臓外科、膵臓移植。臓器の移植に関する法(1997年)施行後、2000年に本邦第1例目の膵腎同時移植を大阪大学病院で実施し、これまでに43例の膵臓移植を経験。また2013年には、遺伝性膵炎に対して、慢性膵炎術後の全摘後の残膵から膵島を分離・移植した、同疾患に対する本邦初の自家膵島移植を実施した。また、2005年からは現行医療に補完代替医療の各種手法・手技を併用して、QOL(生活の質)のさらなる向上を目指す統合医療にも臨床試験を通じて取り組んでいる。
伊藤 壽記 先生の所属医療機関
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
関連記事
関連の医療相談が10件あります
いびき対策として、どのような施術があるのか
いびきがうるさく、睡眠時無呼吸ことなっていることを指摘されました。 いびきを小さくしたいのですが、どのような施術があり、特徴があるのでしょうか。 できれば、一度の施術で終えられるようなものがよく、かつ、保険が使えると助かります。 よろしくお願いいたします。
2型糖尿病
今年の夏、糖尿病の診断をうけました。つい、この間までは常に空腹感で悩んでましたが(それが糖尿病の悪化とは知らずに)、2日くらい前からそれは落ち着いてきて、少しずつ普通に食事も取れるようにはなってきました。 たまに、胃もたれのようなものを感じます。 先日、胃腸炎にもかかったので、病院で処方していただいた薬は夜だけ飲んでます。高血圧もあります。 少し様子見た方が良いですか?
先月血液検査を受けて
今日結果を聞きにいくと糖尿病と言われました。血糖値は高くありませんがHb〜の数値が6.6だったので薬を処方されました。飲んだあとふらつくかもしれないのでブドウ糖をもらったのですが、その数値で薬を飲まないといけないのでしょうか?運動と食事療法で何とかならないものなんでしょうか?飲み始めたら一生飲まないといけないと言われました。出来ることなら薬は飲みたくありません。やっぱり服薬は必要なのでしょうか…
喉が痛くてインフルのようにだるく体が痛い
2日前から喉が少し痛くなり、うがいとご飯を食べたらマシにはなるけど時間が経つとまた痛いです。熱は36.4〜37.2と測る時間によって異なります。また、首の後ろあたり、背中、関節が痛くて体が重たい気がします。 1型の糖尿病でこの前の検診ではHbA1cが6.8%でした。 考えられる状態、対処法を知りたいです。
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「1型糖尿病」を登録すると、新着の情報をお知らせします
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。