CKD(慢性腎臓病)とは―慢性に経過するさまざまな腎臓病の総称。メタボリックシンドロームをはじめ生活習慣病が大きく影響する

CKD(慢性腎臓病) は、腎臓の働きが少しずつ低下していくさまざまな腎臓病の総称であり、一つの病気の名前ではありません。CKDになると、腎不全から人工透析に至る確率が高くなるばかりでなく、心筋梗塞や脳卒中などの心血管疾患を合併する確率が高いといわれており、注意が必要です。この記事では、CKDについて筑波大学医学医療系臨床医学域腎臓内科学教授の山縣邦弘先生/筑波大学医学医療系腎臓内科学講師の金子修三先生にお話を伺いました。
CKD(慢性腎臓病)とは?-CKDの診断は自分で行うことができる
CKDとは、尿検査の異常、特にたんぱく尿(たんぱく質が尿のなかに漏れ出ている状態)、腎臓の形の異常、腎臓の働き(指標である糸球体濾過量(GFR)が60%未満の状態)のいずれかが3カ月以上持続している状態を指します。
糸球体濾過量(GFR)とは?
腎臓の中には、「糸球体」という部位が存在します。ここでは、血液に溜まった主にたんぱく質の老廃物(尿毒素)を濾過する働きがあります。GFRは、この糸球体が1分間にどれぐらいの量の血液を濾過して尿のもと(原尿)をつくるかを表しています。このGFRという値は、腎臓の機能を示す指標として用いられており、正常値は100mL/分/1.73㎡です。
このCKDの診断は、実は医師や医療関係者のように専門の知識がなくても可能です。
例えば検診などで、「3カ月以上の間で蛋白尿を二回指摘された」という場合、CKDに該当することをご自身で判断することもできます。
また、血清クレアチニン検査という検査を受ければ、その数値と年齢、性別を用いた計算式を使って糸球体濾過量(GFR)の数値を割り出すことも可能です。
このようにCKDは、「誰にでも診断が可能である」のが大きなポイントの一つといえます。
CKD(慢性腎臓病)の患者数-CKDは誰にでも起こる可能性がある身近な病気
現在、総計しておよそ日本人の1330万人は、CKDに当てはまると考えられています。これは成人の約8人に1人にあたる数字です。
ただし、この数字は一回の検診の中で、血清クレアチニン検査と蛋白尿の陽性判定者が何人いるかを示した数字であるため、あくまで推定であり確定した数字ではありません。
なぜ現在、確定した数字が出せないかというと、以前は健診の項目に入っていた血清クレアチニン検査が、現在は特定健診の項目から外れてしまっているということが挙げられます。
現在の特定健診は、いわゆる「メタボ検診」といわれ、生活習慣病に着目した項目が設けられています。しかし、これはあくまで生活習慣病の検診であり腎臓病の検診ではないということから、血清クレアチニン検査は外れてしまったのです。
これにより、定期的な検診でCKDを発見するには、尿検査のみに頼ることになりました。しかし、尿検査だけでは多くのCKD患者を見逃してしまう可能性が高まってしまいます。つまり、CKDの早期発見の機会が減ってしまうといえます。
また、糖尿病や高血圧などの生活習慣病の結果として起こるCKDは増加しており、その重症度をみるためにも、血清クレアチニン検査は重要です。しかし、現在は自主的にクレアチニン検査を行うほか重症度の見極め方はありません。
血清クレアチニン検査の必要性を理解して自主的に検査を行っている自治体も6割程度ありますが、将来腎不全になるリスクがある方をしっかり調べることはとても重要であるため、検診内容が見直される際には血清クレアチニン検査の復活が望まれます。
CKD(慢性腎臓病)の原因とは-タバコの吸い過ぎや肥満、生活習慣の積み重ねが影響を及ぼす
以前は、蛋白尿や血尿といった症状を伴う「慢性糸球体腎炎(免疫の異常などが原因で起こる慢性の腎炎)」がCKDの原因としては圧倒的多数でした。しかし近年は、糖尿病、高血圧、脂質異常症などの生活習慣病が、CKDの原因として多く指摘されています。
では、生活習慣病がなぜ腎臓の機能に関係するのでしょうか。この理由は、腎臓の機能低下が起こる要因として、以下のことが挙げられるからだといえます。
・高血圧
・強い肥満
・脂質異常症
・タバコの吸い過ぎ
若いときから、これらに当てはまるような状態や生活習慣を続けている方は、比較的早い段階で腎機能が低下することが分かっています。つまり、腎機能の低下の原因が「悪い生活習慣」によるものだということがいえるのです。これが、生活習慣病がCKDに関わりをもつ理由です。
もちろん、これ以外にも体質(遺伝)や薬剤、感染症などが原因の場合もあります。ただ、現在圧倒的に多いのは生活習慣病を患っている方がCKDを発症しやすいということです。また、たとえCKDの原因が他にあったとしても、生活習慣病は経過に悪影響を与えます。
CKD(慢性腎臓病)の症状とステージ、検査について-まずは検査を受けることが重要
CKDは、腎臓の機能が少し低下した程度では症状が現れません。一般に、ある臓器が障害を受けても、大幅に機能が低下しない限り症状は現れないことが多く、腎臓に限ったことではないのです。しかし、腎臓の場合は、検査さえ受ければ、自分自身で簡単に、機能の低下や重症度を調べることができます。そのためにもまずは検査を受けることが重要になります。
<CKD(慢性腎臓病)の検査方法>
尿検査・血液検査にて判明します。検査では蛋白尿の有無や尿潜血、尿沈渣などを確認します。
・尿機能判定
・尿たんぱく(半定量)
・尿潜血
・尿沈渣
・血清クレアチニン など
CKDを発見するきっかけは、その半数が健康診断での検尿異常や血清クレアチニン値の異常であることが分かっています。法改正によってこれらの検査実施は必須ではなくなりましたが、早期発見のためにもこれらの検査が必要であると、研究班が示していく必要があります。
<CKD(慢性腎臓病)の症状・分類>
繰り返しになりますが、患者さんは尿検査と血清クレアチニン検査を受ければ、その数値をもとに自分がCKDのどの段階に分類されるのかを自分でも判定することができます。
例えば、誰でも年齢と共に、脳や心臓など身体の機能の低下を感じることがあるでしょうが仮に機能の低下や衰えを感じても、実際どの程度機能が落ちたのかは、明確な数値で表すことはできません。しかし、腎臓は、GFRを計算することで、「若いときに比べ、どれくらい機能が低下したのか」あるいは「同年代と比べ、どれくらいの機能なのか」という部分を、明確に数値化することが可能なのです。腎臓の機能低下とは、血液に溜まったごみ(主にたんぱく質の老廃物(尿毒素))を濾過する腎臓の能力の低下のことで、これが正常を100としたときにどれだけ低下したかということになります。
<実際に腎臓の機能を調べる>
血液検査の結果からクレアチニンの数値が分かれば、以下の計算式を用いてGFRの数値を求めることができます。
●糸球体濾過量(GFR)の計算
☆糸球体濾過量(GFR)の自動計算を行えるWEBサイト:日本慢性腎臓病対策協議会
☆計算式を用いて計算する場合
・男性:eGFR (ml/分/1.73㎡) = 194×Cr-1.094×年齢-0.287
・女性:eGFR (ml/分/1.73㎡) = 194×Cr-1.094×年齢-0.287×0.739
※eGFR=推算糸球体濾過量
※Cr=クレアチニン
<分類・重症度を調べる>
GFRの数値が判明したら、以下の表から重症度がわかります。
GFR区分
(糸球体濾過量に基づく区分)
重症度の説明
進行度による分類
GFR(ml/分/1.73m²)
ハイリスク群
90以上
(CKDのリスクファクターを有する状態で)
G1
正常または高値
90以上
G2
正常または軽度低下
60~89
G3a
軽度~中程度低下
45~59
G3b
中程度~高度低下
30~44
G4
高度低下
15~29
G5
末期腎不全
15未満
(日本腎臓学会編「CKD診療ガイド2012」より一部改編)
また、もし尿検査から尿蛋白の量もわかるのであれば、以下の表からさらに詳しく分類や重症度がわかります。
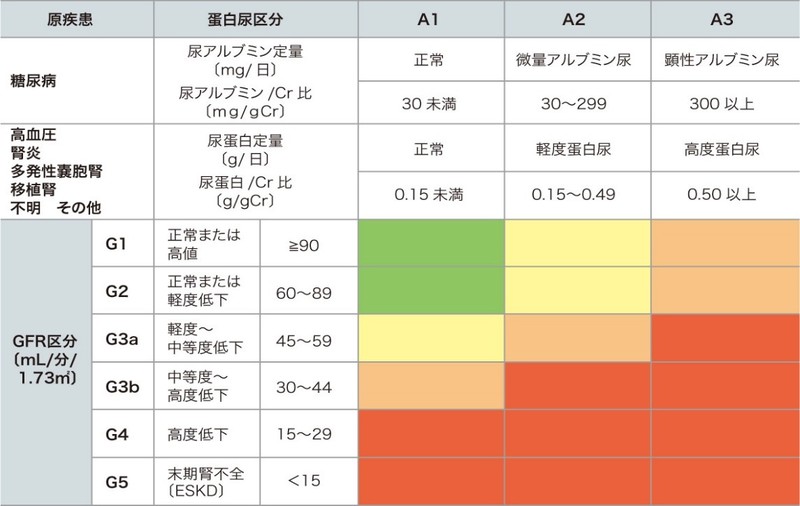
より引用
重症度は、GFRの数値が低く、尿蛋白が多いほど上がります。上図の色でいえば赤やオレンジは危険な状態、黄色は注意が必要、緑であれば問題なしと考えるとよいでしょう。赤いゾーンに入ってくると、心臓血管病で亡くなる確率が4倍、8倍、14倍と増え、腎不全で透析導入となる確率は147倍です。ですから、自分が赤のゾーンに入るようであれば危険信号だということを理解しておきましょう。そして、自分がなぜ赤の危険ゾーンに入ってしまったのかという原因を探っていくことが治療への第一歩になります。
CKD(慢性腎臓病)の治療の概要-自分に合った生活習慣の改善が必要
治療の目的は、透析を要する末期腎不全への進行を防ぐこと(遅らせること)、また、心血管疾患の合併を防ぐことにあります。そのため、まずは生活習慣を改善することが治療の第一歩となります。具体的には食習慣の改善、肥満解消、血圧管理、禁煙などが有効です。
ただし、改善を始める前にまず「なぜ自分の腎臓の機能は低下したのか」という原因を知らなければなりません。自分の生活習慣の中で何が最も悪いのかを知らなければ、的確な改善は行えないのです。
CKDの治療には二つの軸があります。ひとつは主な原因の治療法を第一に行うこと、そしてもうひとつは、主な悪化因子(自分にとって正常ではない悪化の要素)があれば、それを正常化する努力を行うことです。
例えば、高血圧であれば高血圧を改善することが大切であり、若い頃から糖尿病を患っているならば血糖管理を行うこと、肥満であれば肥満を解決する、喫煙者は禁煙することが大切になります。
山縣邦弘先生がCKD(慢性腎臓病)の治療で心がけていること

大切なのは、健康な生活を送り、適切な運動や筋肉量の維持を心がけることです。
なかには「生活習慣の改善」と聞いて太っていないのに痩せようとしたり、むやみに食事制限をしたりする方もいますが、意味のないことはしないほうが良いでしょう。もちろん、原因が肥満にあるのであれば痩せる努力は必要ですが、原因が他にあるのに痩せる努力をすることは大きな意味がありませんし、かえって経過を悪くする可能性もあります。
また、安静にしようと考える方もいますが、「生活習慣の改善=安静」ではありません。動かずにロコモティブ・シンドローム(立ったり、歩いたりする機能が低下すること)を発症するのは尚更良くないことです。大切なことは、日常生活をきっちり、体を鍛えながら送るよう心掛けることといえます。
山縣 邦弘 先生の所属医療機関
金子 修三 先生の所属医療機関
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
関連の医療相談が10件あります
起立性調節障害ですか?
17歳女子高校生です。 私はほぼ毎朝、目が覚めた瞬間から頭痛orきもちわるさor胃痛があります(全部ある日もあります) そのため、朝起き上がろうと思っても起き上がれなかったり、起き上がった時や立ち上がった時に、頭がふわふわしたり、歯磨きの時(朝)に立っていられないときがあります また、立ち上がった直後に、視界が暗くなったり、耳がぼわっと(きこえにくい感じ?)することや、動悸がすることがあります 時間が経つと少し楽になり、早ければ正午前、遅いと16時頃にだいぶ楽になります たまに心臓がドクッと強く打つ感じが出ることもあります 全ての症状は横になると少し楽になりますが、ずっと立っていたりずっと座っていたり動いたりすると症状が強くなります 学校では、長時間立っていることがつらく、授業に集中できなくなることがあります また、どれだけ睡眠をとっても午前の授業では知らない間に眠ってしまうこともあります 体調が悪い日は、午後まで辛いので、授業や部活を休まないといけないこともあります 保健室には、月に数回と、結構な頻度で行ってしまっており、保健室の先生には症状を理解して貰えていますが、担任や顧問には仮病を疑われている気がします また、生理前など体調が不安定な時期に、症状が悪化する感じがあります これは起立性調節障害なのでしょうか?
肺炎について今後の治療方針や転院について相談
現在89歳である父が肺炎と診断され、現在、近くの病院に3週間入院しています。現在の症状は 1. 熱が38度近くになったり、平熱になったりを繰り返している 2.本人は息苦しさを今も感じており、酸素吸入器をつけている。血中酸素飽和度は70代くらいの数値 3.医師からは、色々な薬を試しているが、なかなか適したのが見つからないとの事で、三日前にステロイド剤を使用したところ、副作用から本人は起き上がる事もできなくなり、ぐったりしてし始めた。トイレも自力で行けなくなり、体力も相当消耗している様子で 腎臓が悪くなり、病院からはステロイド剤を変えてみるとの事。 尚、何の種類の肺炎かについては、医師からの明確な説明は無く、少し前は誤嚥性肺炎の可能性もあると話しをしていたが、明確な肺炎の種類が分からないように見える。 4.食欲は今のところ有り、意識もしっかりしている。既存症は無い。 この病院がまだ色々な薬を試している一方で父の体力がどこまで持つのか心配しています。 今の病院の治療方針は正しいのか、他の病院に転院した方が良いのかアドバイスを頂けないでしょうか。 病院からは、今は安静にして動かさず、体力の温存に努めるべきとの説明を受けています。 よろしくお願いします。
腎臓結石の治療について
他病気の疑いがあり、CTを受けたのですが、その際に腎臓に結石があるのが偶然見つかった、と言われました。 先生からは現状では治療の必要がなく、尿管に落ちてくるかどうかもわからない、と言われました。 そこで疑問なのですが、 ①CTは内科で受けたのですが、泌尿器科の診断を受けた方がよいでしょうか? ②経過観察は、健康診断を受ける1年に1回エコーを受ける程度でいいのでしょうか?(そもそもエコーでは結石があるのがわかっていない) ③尿管に落ちると激痛を伴うようですが、回避する方策はないのでしょうか? ご回答いただけると幸いです。
NASHの治療について
人間ドックでNASHの可能性が高いと診断され、精密検査で肝臓内科を受診したところやはりNASHの可能性が高いと診断されました。 病院ではNASHは運動して食事をコントロールして体重を減らせば治りますから深刻な考える必要はないですよと言われました。 しかし自分でNASHについて調べると2割の人が肝硬変になるというデータもあり、恐ろしい病気なのではと思ってます。 NASHは肝臓内科の先生が言う通り体重を減らすことによって完治することは可能な病気なのでしょうか? 肝硬変にならないために体重管理以外にしなければいけないことはないのでしょうか?
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「慢性腎臓病」を登録すると、新着の情報をお知らせします