子宮頸がんとは、子宮の入り口である“子宮頸部”に生じるがんのことをいい、日本では20歳以上の女性に対し、2年に1度の子宮頸がん検診を受けるよう推奨しています。子宮頸がん検診では子宮の入り口付近の細胞を採取して異常な細胞がないかどうかを調べる細胞診が行われています。この結果、細胞の顔つきに正常とは異なる所見や変化が認められた場合は“要精密検査”と判定を受けることがあります。
しかし、精密検査の必要があっても、進行したがんであることは比較的まれで、多くは自然に治る可能性のある軽い細胞の異常や、まだがんになる前の状態(前がん病変)であることが多いため、落ち着いて精密検査に臨むようにしましょう。
本記事では、子宮頸がんの検診の結果の見方や、検診結果後に要精密検査の必要がある場合にどのような検査が行われるのかについて詳しく解説します。
※本記事は一般医療ライターが執筆し、当該領域専門医の監修のもと掲載している情報です。
検診結果の見方
子宮頸がんの検診を受けると、その結果は“今回は異常所見を認めませんでした(異常なし)”と“精密検査が必要です(要精密検査)”という2つの判定のうちのいずれかとなります。また、判定結果は“NILM”“LSIL”“HSIL”など、アルファベットで記載されることもあり、これは子宮頸がん検診で行われる細胞診検査の結果を示す“ベセスダシステム”と呼ばれる分類によるものです。
子宮頸がんには扁平上皮がん、腺がんという大きく2つの組織型があり、ベセスダシステムでは、細胞の異常を扁平上皮細胞と腺細胞の2種類に分け、その中でさらに詳しく分類されています。組織学的には扁平上皮がんが約75%、腺がんが約23%を占めており、年々腺がんの割合が上がっているとされています。
細胞診検査の“ベセスダシステム”に基づく分類
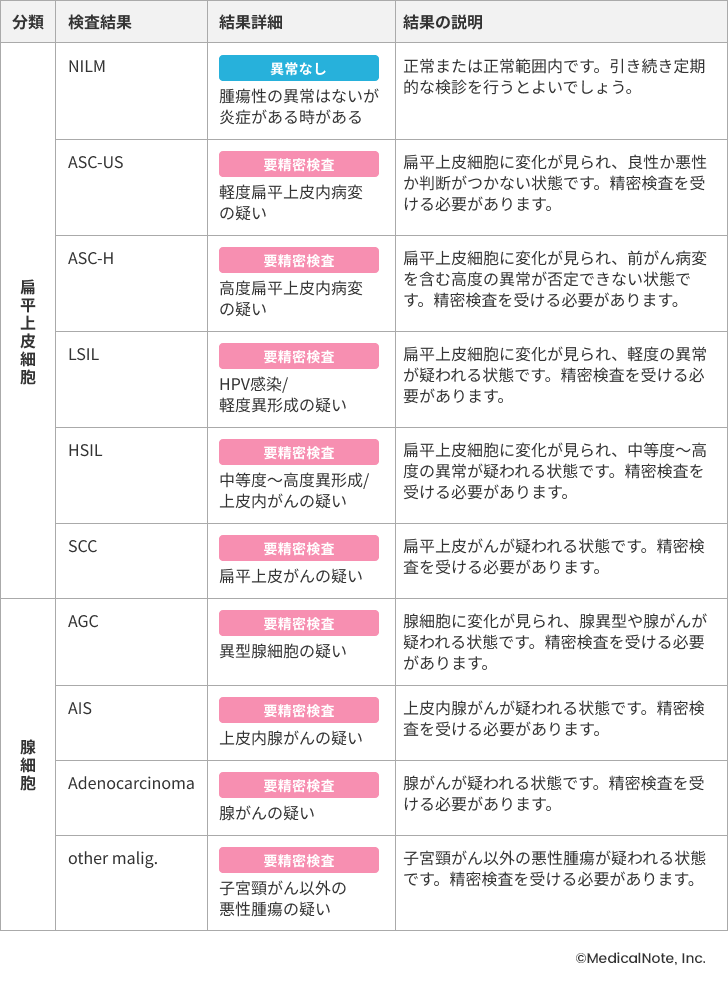
以上から子宮頸がんの検診では“NILM”以外の結果が出た場合は、全て精密検査が必要です。
精密検査後に子宮頸がんと診断される確率
厚生労働省によれば、検診を受けた人の中で精密検査が必要となる人の確率は1.2%程度という報告があります。また、精密検査をした人の中で、実際に子宮頸がんと診断されるのは0.05%程度です。この数値からほとんどの人は検診後に精密検査となったとしても、子宮頸がん(浸潤がん)の診断はつかないということなります。
なぜ子宮頸がんではなくても要精密検査になるの?
これは、子宮頸がん検診で要精密検査の判定となる多くの人は、正常と子宮頸がんの間に該当する“異形成”の状態です。
異形成の中でも若い女性に多く見つかる軽度異形成(LSIL/CIN1)は、その大部分が自分の免疫の力などで数年以内に自然に正常に戻るといわれています。一方、一部の人はもう少し進んだ中等度異形成(HSIL/CIN2)や、前がん状態である高度異形成(HSIL/CIN3)で見つかり、その中のさらに一部の人が最終的に子宮頸がんに進行します。
そのため、精密検査が必要といわれたからといって直ちに“がんにかかった”というわけではありません。 つまり、軽度異形成や中等度異形成の場合は、治療しなくても自然治癒(消退)することがあるため、直ちに治療するのではなく経過観察することが多いです。一方、中等度異形成のうちの一部の方や、高度異形成の方は、主治医とよく相談のうえ、子宮頸がんに進行する前に手術や特殊なレーザーなどによる焼灼など、何らかの治療を受ける必要があります。
したがって、検査結果が要精密検査の場合は、もしものためになるべく早く産婦人科を受診し精密検査を必ず受け、自分の今の状態を正確に診断してもらうことが重要です。検診や人間ドックなどで行われる細胞診は、病気の“疑い”があるかどうかをふるいにかけるものであり、病名を確定するものではないことを理解しましょう。
なお、まれに子宮頸がん検診の判定が“不適正”とされ、細胞診の再検査が必要になることがあります。これは採取された細胞の量が不十分であったり、検査のための適切な標本が作成できず正確な判定ができなかったりするためであり、がんの疑いではありません。
精密検査の検査内容
子宮頸がんの精密検査では、上で述べた“ベセスダシステム”に基づく分類によって、検査内容が変わります。以下では、それぞれの検査内容についてお伝えします。
ASC-US
ハイリスクHPV検査が行われます(以下の項で解説)。HPV検査が陽性の場合はコルポスコープ診と組織診検査が行われます。HPV検査ができない場合は6か月以内に細胞診の再検査が行われる場合もあります。
一方、ハイリスクHPV検査が陰性の場合は、1年後の検査で経過観察をします。
ASC-H、LSIL、HSIL、SCC
コルポスコープ診と組織診検査(生検)が行われます。
AGC、AIS、Adenocarcinoma
コルポスコープ診、組織診検査(生検)、子宮の奥の頸管や内膜の細胞診や組織診検査が行われます。
other malig.
子宮頸がん以外の病変を探します。
細胞診検査
子宮頸がんの検診では、細胞診検査が行われます。子宮頸部の細胞を採取し、顕微鏡で見る検査です。ブラシやヘラなどで子宮頸部を優しくこすり、細胞を採取します。ほとんど痛みはなく、短時間で済みます。
検診で要精密検査となった場合は以下の精密検査が行われますが、まれに判定が不適正(判定不能)とされた場合には、検診と同じ細胞診をもう一度行います。
またASC-USと判定されHPV検査ができない場合には、細胞診検査の再検査が実施されることもあります。
細胞診は、あくまで病変の疑いがあるかどうかをスクリーニングする検査であり、病名を確定するのは以下の組織診(病理診断)で行います。
ハイリスクHPV検査
ハイリスクHPV検査とは、子宮頸がんの発生の原因となるヒトパピローマウイルス(HPV)に感染しているかどうかを調べる検査です。子宮頸部の細胞を採取し、検査します。
これまでの研究で、子宮頸がんのほとんど(90数%)が、HPVの持続感染が原因で生じる異形成(前がん病変)を経てがん化することが明らかになってきました。HPVは現在100種類を超える型に分類されていますが、その全てが子宮頸がんの原因になるわけではありません。主に子宮頸がん発生に関連するHPVは約13種類(16、18、31、33、35、39、45、51、52、56、58、59、68)であるとされ、ハイリスク型HPVと呼ばれています。
細胞診で軽度の異常が発見されたASC-USの人にこのハイリスクHPV検査を行うことによって、子宮頸がんの発生に関連のあるHPVに感染しているかどうかを調べます。なお日本では、HPV検査を単独あるいは細胞診との併用で検診のスクリーニングとして用いることはまだ研究段階であり、HPV検査を広く全国で一般健診に用いることは行われていません。
コルポスコープ診(コルポ診)
コルポスコープ診とは、コルポスコープと呼ばれる拡大鏡を用いて子宮頸部を拡大して見る検査です。拡大することによって、肉眼では確認できない病変を見ることができます。
組織診検査(生検)
組織診検査とは、子宮頸部の組織を採取し、顕微鏡で見る検査です。コルポスコープ診で異常所見を示した部位から数か所組織を採取し、病理組織診断を行います。これにより病変の正確な診断が決定され、軽い異形成なのか、前がん病変なのか、すでに子宮頸がんになっている場合はがんの深さはどのくらいなのか、などが分かります。
また、生検による組織診だけでは診断が難しい場合には、“子宮頸部円錐切除術”が正確な診断・検査目的で行われることがあります。子宮頸部円錐切除術は、レーザーや特殊な電気メスなどで子宮頸部の入り口付近のみを切除する処置です。検査目的で行われる場合、切除した部分をもとに病理診断やがんの進行度合いを判断します。ごく初期のがんや前がん病変で、その後の妊娠を希望される患者さんには、円錐切除のみで治療して経過を観察することが可能です。
そのほかの検査
上で述べた検査のほかにも、がんがあることが明らかである場合には、エコー(超音波)検査やCT・MRI検査などの画像診断を行うことがあります。また、血液中のがんから産出される物質を測定する“腫瘍マーカー検査”が行われることもあります。
なお、検診の結果が“other malig.”の場合には、子宮頸がん以外の可能性を視野に入れ、検査を行うことになります。
要精密検査になっても慌てず医師の指示に従う
検診で要精密検査という判定になっても、すぐに”がん”だと決めつけず、冷静に対応をすることが重要です。まずは放置せず、必ず精密検査を受けるようにしましょう。
精密検査の結果、軽い異形成であれば自然に正常に戻ることも多いため、経過観察となり、すぐに手術や治療が必要とならない場合もあります。一方で、高度異形成などの前がん病変は時間の経過とともにがん化することもあるため、がんになる前に治療を要する場合もあります。したがって、医師だけではなく自分自身も今の正確な病状をしっかりと理解し、医師の指示に従って定期的な検査を受けるなど、がんを見落とさないよう注意しましょう。
参考文献
- がん検診事業の評価に関する委員会.今後の我が国におけるがん検診事業評価の在り方について.厚生労働省.2008年(閲覧日:2022年1月13日)
- 千葉細胞病理診断センター.普段私たちはこんな細胞をみています 細胞診~婦人科 子宮頸部編~.2011 年(閲覧日:2022年1月13日)
- がん情報サービスウェブサイト.子宮頸がん(閲覧日:2022年1月13日)
- 公益社団法人 日本婦人科腫瘍学会ウェブサイト.市民の皆さまへ 子宮頸がん(閲覧日:2022年1月13日)
- 日本医師会ウェブサイト.知っておきたいがん検診 子宮頸がん検診(閲覧日:2022年1月13日)
- 慶応義塾大学病院 医療・健康情報サイト.ヒトパピローマウイルス(HPV)検査とHPV感染予防ワクチン-婦人科-(閲覧日:2022年1月13日)
和歌山県立医科大学 産科婦人科 教授
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
和歌山県立医科大学 産科婦人科 教授
井箟 一彦 先生日本産科婦人科学会 産婦人科専門医・指導医・代議員日本婦人科腫瘍学会 婦人科腫瘍専門医・婦人科腫瘍指導医・代議員日本癌学会 会員日本癌治療学会 会員日本臨床細胞学会 会員
和歌山県立医科大学では、全ての婦人科がん患者さんに医学的根拠に基づいた説明・診療を徹底しており、患者さんとの強い信頼関係を築いている。また絨毛性疾患の取扱い規約や治療ガイドラインの確立に尽力し、全国の患者さんの相談・診療を行っている。日本産科婦人科学会のHPVワクチンに関する委員会の委員を務め、子宮頸がん予防のためのワクチンと検診に関するエビデンスに基づく医療情報の提供と啓発活動に尽力している。
井箟 一彦 先生の所属医療機関
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
関連記事
関連の医療相談が28件あります
腺癌の専門の病院
今日 結果を聞いて抗がん剤治療をします。と言われたが、ほかにどんな治療があるか知りたい
開腹し子宮全摘出予定
開腹し子宮全摘出予定です術後どのくらいで仕事復帰できるのか?また、車の運転はどのくらいでできるのか?
子宮頸がん
はじめまして。7月中旬くらいに子宮頸がん検診を受け、細胞診の結果が、軽度異形成となりました。そのあと、精密検査を受け今検査結果待ちです。細胞診で軽度異形成でしたが、精密検査で中度や高度異形成やガンがみつかることはありますか? 不安な日々を送っています。一応、病院の先生にはそんなに深刻なことではないからって言われましたが、凄く不安です。
子宮頚がんでも出産可能でしょうか。
大変お世話になっております。 子宮頚がんのクラス3aです。 まだ月一回の検診に行っておりません。 もし、今妊娠していたら出産は可能なのでしょうか。 万が一を考えて不安になっております。 次回の検診日が先なので、 至急回答をお願い申し上げます。
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「子宮頸がん」を登録すると、新着の情報をお知らせします
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。