大腸がんとは消化管の1つである大腸に発生するがんで、できる部位によって結腸がんと直腸がんに分けられます。日本では1年におよそ152,000人が大腸がんと診断され、やや男性に多い傾向があります。初期には自覚症状がほとんどありませんが、進行すると血便や下血、便に関するトラブルなどが見受けられます。今回は手術をはじめとした大腸がんの治療について、京都大学消化管外科 准教授 河田 健二先生に詳しくお話を伺いました。
※本記事は2023年12月の時点の医師個人の知見に基づくものです。
大腸がんの治療全般について
Q1.大腸がんの治療にはどのような方法がありますか?
大腸がんの治療方法は大きく分けて、内視鏡治療、手術治療、薬物療法、放射線治療があります。一般的に、早期がんの場合は内視鏡治療、ある程度進行している場合は病期や患者さんの状態を踏まえて手術治療、薬物療法、放射線治療が検討されます。手術治療には開腹、腹腔鏡下手術、ロボット手術という3種類のアプローチ法があります。
Q2.治療の選択はどのように行われるのでしょうか?
大腸がんの治療方法は、がんの進行度合い(ステージや深達度など)と患者さんの全身状態(併存疾患や年齢など)を考慮して検討されます。
ステージの決定には一般的にTNM分類と呼ばれる分類方法が用いられます。TNM分類とは、がんを3つの観点から評価する分類方法です。
- T(primary Tumor)……原発部位のがんの広がり(深達度)
- N(regional lymph Nodes)……リンパ節への転移の有無と広がり
- M(distant Metastasis)……遠隔転移の有無
ステージ分類を検討するうえでの要素の1つに、TNM分類のTに当たる“深達度”があります。原発部位におけるがんの広がりの程度を表しており、下図のとおり粘膜にとどまっているTisから多臓器にまで及んでいるT4bまでに分けられます。
ステージはこの深達度やリンパ節転移の有無、遠隔転移の有無から検討されます。大腸がんの場合、ステージ(病期)は0~IV期まであり、0がもっとも早期で数字を追うごとに進行度が上がります。
- 0期:がんが粘膜内にとどまる
- I期:がんが固有筋層にとどまる
- II期:がんが固有筋層の外まで達している
- III期:リンパ節転移がある
- IV期:血行性転移(肝転移、肺転移)または腹膜播種がある
大まかにいえば、早期のがんでは内視鏡治療、中期のがんでは手術治療、進行がんでは手術療法に加えて薬物療法・放射線治療が行われることが一般的です。ただし、治療法の決定にあたってはそれぞれのメリット・デメリットを患者さんにご説明し、年齢や全身状態などの状況や希望なども加味して総合的に判断します。
Q3.内視鏡治療と手術はどのように違うのでしょうか?
内視鏡治療はがんを取り除き、根治を目指すという目的自体は手術治療と共通しています。しかし、その適用範囲やメリット・デメリットなどの点で大きな違いがあります。以下では、それぞれの違いについてご説明します。
適用範囲の違い
ステージという観点では0~I期のがんが内視鏡治療の適用となり、I~III期のがんが手術治療の適用となります。ただし、I期のがんの中には、内視鏡治療後の病理結果によって追加切除目的のため手術治療が必要となる場合があります。
具体的には、内視鏡治療で切除した組織を顕微鏡で検査した結果、以下の条件のうち1つでも当てはまるものがあれば内視鏡治療後の外科的な手術を考慮する必要があります。
- 深達度がT1b*以上であった場合
- リンパ管や血管など脈管への浸潤が認められた場合
- がんの組織型分類が低分化腺がん、印環細胞がん、粘液がんである場合
- がん細胞が間質に散って浸潤している(簇出)場合
*T1b:T1のうち、粘膜下層への浸潤度が1mm以上である状態
内視鏡治療のメリット・デメリット
内視鏡治療のメリットとしては、患者さんの体にかかる負担が手術治療よりもずっと小さいことが挙げられます。大腸カメラ検査と同じ要領で行われるため、お腹に傷をつけることもなく、全身麻酔をする必要もありません。患者さんの痛みも少なく、入院期間も2~3日で済むことが一般的です。
ただし頻度は少ないですが、深達度の深いがんを切除したときに腸の壁に穴が空いてしまう恐れがあることには注意が必要です。
手術の種類について
Q4.大腸がんに行う開腹手術の適応、メリット、デメリットについて教えてください。
一般的に“手術”では根治性、安全性、機能性(患者さんの生活の質)の3つを追求することが基本原則とされており、これらの観点からその患者さんにとってもっとも適したアプローチ方法や術式が検討されます。
開腹手術とはお腹を切り開いて、がんのある部分を切除する手術方法で、歴史的にももっとも古く1800年代から行われてきました。医師が病変を直接見て触ることができるというメリットがある一方、傷が大きく回復までに時間がかかるなど、患者さんの体への負担がかかりやすいというデメリットがあります。
大腸がんの場合、近年は機能性の観点から患者さんの回復が早い腹腔鏡下手術・ロボット支援下手術が選択されることが増えていますが、場合によってはこれらの手術では根治性・安全性が担保できないと考え、開腹手術を選択することがあります。たとえば、がんがほかの多くの臓器にも広がっているような場合、腹腔内の癒着が強い場合などが挙げられます。
Q5.腹腔鏡下手術とはどのような手術でしょうか?
腹腔鏡下手術とはお腹に小さな穴を開けてそこから専用の医療器具を入れ、二酸化炭素ガスでお腹を膨らませて行う手術方法です。大腸がん領域では1990年あたりから始まりました。
メリットとしては、傷が小さく回復が早いなど患者さんの体への負担が小さくなることや、医師が腹腔鏡カメラで拡大できることで血管・神経を細かく見られることなどが挙げられます。ただし、医師の術中の視野が狭くなりやすいことや操作性が限られることから、技術に習熟していないと合併症や事故が起こるリスクがあることには注意が必要です。
開腹手術と腹腔鏡下手術の違いや選択方法
開腹手術と腹腔鏡下手術は根治性の観点からよく比較され、その治療成績については世界中で複数の臨床試験などで検討されてきました。
基本的に治療成績は同等という報告が多いですが、前述のとおり腹腔鏡下手術には技術の習熟が必要です。腹腔鏡下手術の習熟度は医療機関によるため、開腹手術と腹腔鏡下手術の施術割合は施設によって異なっているのが実情です。
Q6.直腸がんに適応があるロボット支援手術とは何でしょうか?
ロボット支援手術とは、手術用ロボットを用いて行う手術です。手術の方法としては腹腔鏡下手術と似ていますが、腹腔鏡下手術と比較して多関節の医療器具を使うため可動域が広く、手ブレ防止作用があるため安定的に治療を行うことができます。また、モーションスケーリングといって人の動作を縮小して反映する治療ができるため、より細かい作業に適しています。
手術によって体にかかる負担は腹腔鏡下手術と同程度で、開腹手術より少なく済みます。ただし、現時点では腹腔鏡下手術と比べて術後の生存率に違いがあるという報告はありません。
日本では2018年に、大腸がんの1つである直腸がんに対するロボット支援下手術が保険収載され、腹腔鏡下手術と同様の治療費で手術を受けることができるようになりました。直腸は骨盤の奥深い場所にあって、その周囲には神経組織などが近接しているため、手術には細かい操作が必要となります。
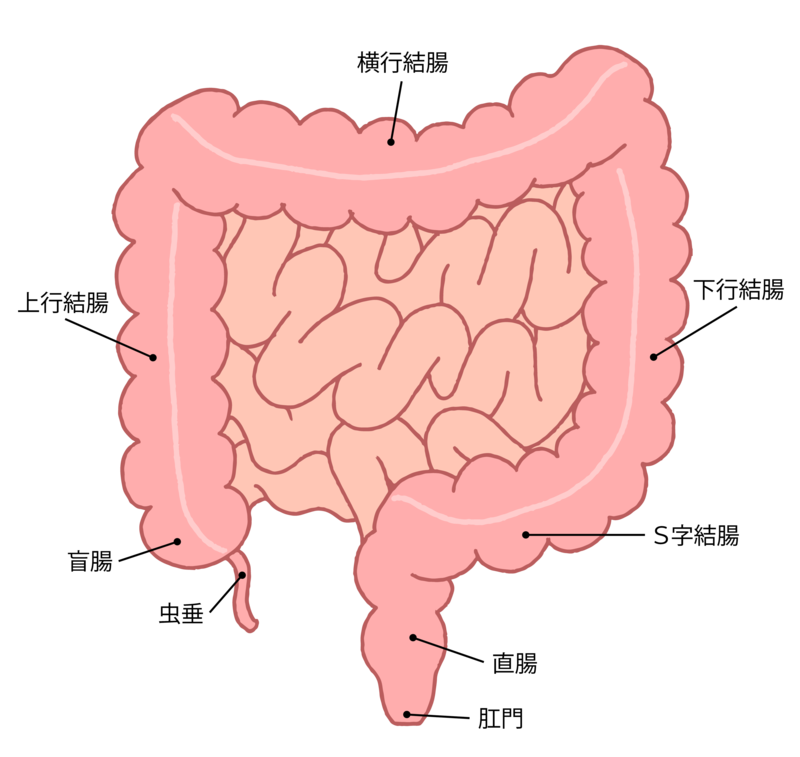
その意味からいうと、直腸がんに対するロボット支援手術には、排尿機能や男性の性機能などの神経温存ができるなど患者さんのQOLが維持しやすいというメリットが期待されます。今はまだ装置が大掛かりである、高価であるなどの課題も見受けられますが、今後さまざまな企業が参入することでさらなる技術革新やコストダウンがなされることが予想されます。
手術の方法について
Q7.直腸がんに対する肛門温存術とは何でしょうか?
直腸がんの手術では、がんが広がっていて肛門の機能を温存できないと判断された場合は永久人工肛門(ストーマ)を造設する必要がありますが、場合によっては肛門を温存できることもあります。
肛門温存術にはいくつか種類があり、“低位前方切除術“はもっともよく行われる術式で、直腸を腹膜反転部以下のレベルで切除する手術です。さらに肛門近くの症例に対しては、“括約筋間直腸切除術(以下、ISR)”があり、排便時の肛門の開閉に関わる筋肉である肛門括約筋の内側(内肛門括約筋)を切除する手術で、外側の筋肉(外肛門括約筋)を残すことで肛門の機能がある程度温存できます。上述のロボット支援手術は、肛門近くの狭い骨盤内での操作性に優れているため、そのような肛門温存手術には特に有効であると感じています。
一方、がんの広がりによっては肛門温存術ではがんを取り切れないため、永久人工肛門を検討しなければならない場合もあります。具体的にはがんの深達度が深く、肛門括約筋や肛門挙筋までがんが浸潤してしまっている場合です。この場合には排便に関わる筋肉も含めて手術で取り除く必要があるため、肛門温存術を行うことはできません。
ただし、近年は手術を行う前に放射線治療と抗がん剤治療を組み合わせて行う“放射線化学療法”を行うことによって、筋肉まで浸潤していたがんが縮小し、肛門温存術ができるようになった症例も増えてきました。さらに最近では“放射線化学療法”と“全身化学療法”の2つを術前に交互に行う治療法(トータル・ネオアジュバント・セラピー:TNT)が注目を集めており、よりいっそう肛門温存できる可能性が増えてきています。
Q8.リンパ節郭清はどのような場合に行うのでしょうか?
リンパ節郭清とは、がんが明らかに転移しているリンパ節や転移している可能性のあるリンパ節を系統的に切除することをいいます。この治療は転移しているがんを取り除く目的のほか、リンパの流れによってがんがほかの臓器に広がってしまうことを防ぐ目的で行われます。
リンパ節郭清の範囲はもともと、解剖学的な知見(血管走行など)や医師の経験値などによって決められてきました。しかし、近年はインドシアニングリーン蛍光造影法(ICG)というナビゲーション・テクノロジーの進歩によって、リンパ流を可視化したうえで切除範囲を決める試みも行われてきています。
ICGでは薬剤を注射し近赤外線カメラで見ることによって、がんの病巣からどのようにリンパが流れているかを可視化することができます。そのため、従来よりも過不足なくリンパ節を切除できるようになってきたと思います。
ICGは本邦では2018年から保険収載されて行われるようになった新しい手法で、これを活用したことによる予後の変化についてはまだ試験段階ですが、再発予防などに一定の効果を示すものと期待されています。
東邦大学医療センター佐倉病院 消化器外科 教授
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
東邦大学医療センター佐倉病院 消化器外科 教授
河田 健二 先生日本外科学会 外科専門医・指導医日本消化器外科学会 消化器外科専門医・消化器外科指導医・消化器がん外科治療認定医・評議員日本消化器病学会 消化器病専門医・指導医・機関誌編集委員会 (Clinical Journal of Gastroenterology)委員日本内視鏡外科学会 技術認定取得者(消化器・一般外科領域)・評議員・ロボット支援手術認定プロクター(消化器・一般外科)日本がん治療認定医機構 がん治療認定医日本大腸肛門病学会 大腸肛門病専門医日本蛍光ガイド手術研究会 ガイドライン形成外部委員日本ロボット外科学会 Robo-Doc Pilot 国内A級
京都大学卒業後、消化器外科医としてキャリアを積む。米国での研究留学をへて京都大学消化管外科に帰局したのちは大腸がん、炎症性腸疾患といった下部消化管疾患を中心に診療を行ってきた。腹腔鏡手術やロボット支援下手術といった低侵襲手術を専門とし、より精緻で安全な外科手術や新たな先進医療の確立に向けて、ナビゲーション技術や医療機器の開発、さらには消化器癌の新規治療法の開発に積極的に携わっている。
河田 健二 先生の所属医療機関
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
関連記事


大腸がんの早期発見のために――40歳を迎えたら検診を受けて
体への負担が少ない大腸がんの“腹腔鏡下手術”について
「大腸がん」に関連する病院の紹介記事
特定の医療機関について紹介する情報が掲載されています。
- スポンサード早期消化器がんに対するESD(内視鏡的粘膜下層剥離術)とは?NTT東日本関東病院 消化管内科・内視鏡部 部長大圃 研 先生
- スポンサード消化器疾患を専門的に扱う山下病院に聞く、大腸がんの現状や病院選びのポイントについて医療法人山下病院 理事長服部 昌志 先生
- スポンサード治療と仕事の両立を支援する東北労災病院の取り組み独立行政法人労働者健康安全機構 東北労災病院 外科部長野村 良平 先生
- スポンサード高齢者でも大腸がん腹腔鏡手術は可能? ハイリスク症例にも対応する沼津市立病院沼津市立病院 第二外科部長菅本 祐司 先生
- スポンサード大腸がんの検査・治療(内視鏡治療・外科手術)における複十字病院の取り組み複十字病院 消化器外科 副院長生形 之男 先生
関連の医療相談が26件あります
胸膜腫瘍とは
大腸がんの手術をしました(ステージ3b)胸にもCTで肋骨のあいだに1.4×1.7の腫瘍が見つかり手術で切除することになりました。担当医は取ってみないとわからないとのことですが、悪性の確率はどれぐらいなのでしょうか。
大腸がん検診の結果で再検査と言われた
便潜血反応検査で血が混じっていたとの結果が出て、受診をお勧めしますとの通知を受けたのですが、すぐにでも受診すべきでしょうか?
腸閉塞の予防と対処方法
30年ほど前に大腸がんの開腹手術をしました。去年2回腸閉塞で入院しましたがいずれも1晩で治りましたが今後も再発が怖い 何か予防方法はないですか?
人口肛門について
私の母が先日、大腸癌と診断され、24日に詳しい話を家族同伴で聞いてきます。 大腸癌は2センチになっており、進行性、その他小さなポリープが少し出ているとの診断でした。 2センチの癌は肛門出口付近にでているので、人口肛門は間逃れないとのことですが、人口肛門をつけなくてもよい手術方法などあるのでしょうか?お医者様の腕にもよるのでしょうか?
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「大腸がん」を登録すると、新着の情報をお知らせします
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。