18歳以上の患者さんに対する肝臓移植の最大の課題は、一定の割合で術後早期の死亡がみられることであるとされてきました。
「どのような患者さんが移植後数か月以内に亡くなってしまうのか」
この問題に長年向き合い研究を続けてきた京都大学病院の肝胆膵移植外科では、2013年に成人の肝臓移植の適応基準を変更し、生存率を大きく改善させることに成功しています。小児と成人の肝臓移植の適応疾患や条件と、それぞれの生存率・死亡率の変遷について、前・京都大学医学部部長、現・滋賀医科大学学長(2020年5月現在)の上本 伸二先生にお伺いしました。
肝臓移植の適応疾患や条件——小児では胆道閉鎖症、成人では肝硬変など
肝臓移植の適応疾患や生存率をより正確に理解するためには、成人肝移植と小児肝移植をわけて考えることが重要です。ここでいう小児とは18歳未満の方を指し、成人は18歳以上の方のことをいいます。
小児の胆道閉鎖症、治療法は葛西手術か肝臓移植
肝臓移植を受ける小児の患者さんは、年間に120~130人いらっしゃいます。そのうち約8~9割は、「胆道閉鎖症」という病気を抱えるお子さんです。
胆道閉鎖症の治療は、大きく(1)肝臓移植と(2)葛西手術の2つに分けられます。
葛西手術とは、胆汁の出口に小腸をつなぎ合わせ(吻合)、胆汁の流れを確保する手術です。この葛西手術では改善がみられない症例も少なくはなく、現在年間90名ほどの患者さんが肝臓移植を受けています。
(関連記事:「葛西手術と肝臓移植」)
小児にも原因不明の劇症肝炎は起こる
小児でも、肝臓の状態が突然悪化する「劇症肝炎」を起こすこともあります。なぜ急激に肝臓に炎症が起こるのか、その原因は解明されていませんが、劇症肝炎で肝臓移植の適応となる小児の患者さんも、毎年一定数いらっしゃいます。
先天性代謝疾患
肝機能は正常でも代謝が悪くなり、意識が低下する「先天性代謝疾患」(総称)や、「ウィルソン病」も、数は少ないものの肝臓移植の適応となります。
(関連記事:「ウィルソン病とは?」)
先天性の代謝異常で肝臓移植の対象となる疾患には、OTC欠損症やメチルマロン酸血症などが含まれます。
肝芽腫
肝芽腫(かんがしゅ)という腫瘍性の疾患も、肝臓移植の適応となります。通常、肝芽腫の治療は腫瘍を全摘出する手術のみで済みますが、腫瘍を取り切れない場合や術後に再発した場合には、肝臓移植を行うこととなります。
尚、子どもの肝芽腫に対する肝臓移植の治療成績は、非常に良好です。
成人間の肝臓移植——C型肝炎が減り、原発性胆汁性肝硬変などがメインに
大人が肝臓移植を受ける原因疾患は、時代とともに変化しています。かつてはC型肝炎がベースとなる肝不全がメインでしたが、C型肝炎が治る時代となったことで、現在は原発性胆汁性肝硬変や原発性硬化性胆管炎が主となっています。おそらく、今後先進国ではC型肝炎はなくなるのではないかと考えられます。
ただし、同じウイルス性肝硬変でもB型肝炎ウイルスはDNAウイルスであるため、根絶することはできません。
日本では感染時の治療と出生時の予防施策により罹患率は激減しましたが、現在でもB型肝炎が原因で肝がんや肝硬変になり、肝臓を移植しなければ救命できない患者さんもいらっしゃいます。

増加するアルコール性の肝硬変も肝臓移植の適応となることがある
近年では「アルコール性の肝硬変」による肝臓移植も増加しています。ただし、アルコール性の肝硬変に対する肝臓移植は、適応条件を厳しく定め、患者さんを適切に選んで行う必要があります。というのも、肝機能だけが治ったとしても、肝硬変を引き起こした原因である「飲酒」への依存状態から抜け出せない場合、移植後に再び多量の飲酒をしてしまうことがあるからです。
国によっては、アルコール性の肝硬変が肝臓移植の最も多い適応疾患ということもありますが、日本では患者さんへの教育を徹底し、再発のリスクが少ない方のみを適応としています。
しかしながら、このような手順を踏んでいても、再び飲酒してしまう患者さんも見受けられます。
原発性硬化性胆管炎は再発により二回肝臓移植を行うこともある
原発性硬化性胆管炎は20代などの若い方にも起こり、また肝臓移植でしか助からない患者さんも多い、非常に難しい病気です。また、肝臓移植後に再発することも多く、移植を2回受けなければならない患者さんもいらっしゃいます。
どのような方に再発するかは現時点ではわかっておらず、解明が待たれます。
(関連記事:「原発性硬化性胆管炎(PSC)とは」)
肝がん(肝細胞がん)の肝臓移植——適応範囲は絞られる
肝がんも、成人の肝臓移植の原因疾患のうち、比較的数の多い疾患です。ただし、がんが一定以上進行している場合は、肝臓移植の適応外となります。なぜなら、あらゆるがん細胞は、進行すると原発巣にとどまらず全身へと飛んでいくからです。
実際に、移植後一旦は症状がよくなったかにみえても、その後転移が発見されることもあります。
そのため、肝がんの場合はあまり進行しておらず、肝機能が悪く肝切除手術などの根治的治療ができない患者さんに適応範囲を絞っています。
肝臓移植の適応外となる制御不能の感染症
肝臓は感染症を引き起こす細菌などをブロックする役割を持つ
肝臓は、代謝をはじめ生命活動を維持するために欠かせない多くの役割を担っています。そのなかでも重要な役割のひとつに、感染症を引き起こす細菌などをブロックするというものがあります。
私たちが食事により体内にとり込んだ食べ物は、食道や胃を通って細菌の棲息する小腸に流れ込みます。このとき、食べ物とともに感染症の原因となる無数の細菌も取り込んでいます。この細菌をブロックする臓器が、解毒作用を持つ肝臓です。
したがって、肝機能が低下すると人間は非常に感染症に罹りやすい状態になります。
感染症がコントロールできない状態にまで進行していると、肝臓移植をしても救命することはできません。また、移植という大手術が、かえって死を早めてしまう危険も考えられます。そのため、制御不能状態にまで進行した感染症は肝臓移植の適応外となります。
ABO式血液型不適合の肝臓移植により起こる拒絶反応の克服
血液型不適合だと、なぜ拒絶反応が起こる?
かつて、血液型不適合の臓器移植を行うことは不可能と考えられていました。というのも、血液型不適合の臓器移植で起こる拒絶反応とは、通常の臓器移植の際に起こる拒絶反応とはメカニズムが異なるものだからです。
臓器移植から離れ、輸血を例に挙げて考えてみましょう。ご存知の方も多いように、異なる血液型の方から輸血を受けると、身体の状態は急激に悪化します。これは、私たちが自己の持つ抗原と異なる血液型に対する「抗体」を持っているからです。
たとえば、A型の人に誤ってB型の血液を輸血してしまうと、B型に対する抗体が、侵入してきた異物(B型の血液)を壊そうと攻撃を始めます。そのため、全身状態が劇的に悪化してしまうのです。
AB型の人は、AとBどちらの抗体も持っていないため、あらゆる血液型の血液を受け入れられますが、O型の人はAとBの抗体も持っているため、O型の血液しか受け入れることができません。
血液型不適合の臓器移植で拒絶反応が起こる理由も、輸血の場合と同様です。
なぜ血液型不適合の臓器移植が可能になったのか?
血液型不適合の移植の歴史は、腎臓移植からスタートしました。血液型に対する抗体は、「形質細胞」で作られます。この形質細胞の前段階の姿である「B細胞(Bリンパ球)」を一時的に死滅させることで、異なる血液型の臓器に対する拒絶反応を抑えることができたのです。
B細胞を死滅させるために使用された薬剤は、本来悪性リンパ腫の治療に使われる「リツキシマブ」です。リツキシマブにより、一時的に血液型に対する抗体産生を抑え、その間に臓器を移植すると、その後体内で形質細胞が作られても抗体が臓器を攻撃することはありません。
なぜ新たに作られた抗体が血液型不適合の臓器を破壊しないのか、そのメカニズムは現在でも解き明かされていませんが、この方法により血液型不適合のドナーとレシピエントの生体肝移植が可能になりました。
血液型不適合の肝臓移植のリスク——拒絶反応や抗がん剤の副作用
通常の移植に比べ、生存率は10%程落ちる
ただし、血液型不適合の生体肝移植のリスクは、血液型が一致する通常の移植に比べると高くなります。たとえば、リツキシマブで一時的にB細胞を死滅させても、拒絶反応が起こることがあります。また、抗がん剤であるリツキシマブを使用するため、感染症にも罹りやすい状態になります。
そのため、通常の移植に比べ、生存率は10%程落ちてしまいます。
しかし、この10%という数字は、移植自体が不可能と考えられていた時代からみると、「血液型不適合の壁」を乗り越えて救命できるようになった患者さんが、劇的に増えたことを示していると捉えられます。
小児の肝臓移植、京都大学における術後の生存率
胆道閉鎖症の移植後の生存率は95%以上
18歳未満の小児の肝臓移植の適応疾患のうち、約9割を占める最も多い病気は胆道閉鎖症です。胆道閉鎖症の治療を目的として行う肝臓移植の治療成績は、20年前に比べ格段に向上し、現在では移植後の生存率は95%を超えています。
治療成績が飛躍的に向上した理由は、大きく2つあります。
ひとつは手術や術後管理が以前より洗練されたこと、もうひとつは移植に入るタイミングが以前よりも少し早くなったことです。
かつては、小児肝臓移植後の長期予後などがわかっていなかったため、病状が進行し、全身状態が非常に悪い状態になってから移植を決意される患者さんもみえました。
しかし、現在では小児肝臓移植の認知が一般に広がり、また、移植後に健康な方と同じように成人され、女性の場合は妊娠・出産される例もみられるようになりました。そのため、救命可能な早期段階で移植に臨まれる方が増えたのです。

成人の肝臓移植の生存率と、死亡率を下げるための最新治療
一定の割合で術後早期死亡例が生じていた
小児の肝臓移植とは異なり、成人の肝臓移植では術後3か月の間に亡くなる患者さんが約2割という、低くはない数値を示していました。そのため私たちは、成人の肝臓移植の生存率を向上させるためには、移植後早期の死亡率を低下させることが最も重要であると考えてきました。
しかし、助かる患者さんと助からない患者さんの違いは一体何なのか、様々な角度から研究が行われていたものの、近年まで手がかりすらつかめませんでした。
この問題を解決するための糸口が、2013年、当科の海道利実准教授の報告によりみつかりました。
患者さんを筋力レベルでわけたところ、筋力レベルの低い患者さん(サルコペニア群)は手術成績が悪く、逆に筋力レベルの高い患者さん(サルコペニアではない群)の手術成績はよいことが明らかになったのです。
なぜ筋力レベルの低い患者さんの成績が悪いのか、この理由は現時点では解明されていません。
患者さんの筋力レベルと肝臓移植手術成績の関係
術後早期死亡の原因の約6割は感染症であり、なかでも敗血症が最多となっています。
全身性の敗血症性ショックが起こったとき、治療により助かる患者さんと、どのような処置を施しても助からない患者さんがいます。私たちは、その違いが患者さんの筋力(基礎的な体力)の有無にあるのではないかと仮説を立てています。
生きる力と筋力との関係は研究中であり、現時点では相関関係があると断言することはできません。
しかし、「相関関係はあるだろう」という見解のもと、筋力レベルが一定以下の患者さんを肝臓移植の適応から外したところ、生存率は改善し、治療成績は極めてよいものとなったのです。
京都大学における肝臓移植の6か月生存率は98%に上昇
肝臓移植前のリハビリテーションと栄養療法
前項では、筋力レベルの低い患者さんを肝臓移植の適応外としたとお話しました。具体的には、2013年1月より、「自立歩行が可能であること」を肝臓移植の適応条件に追加しています。
また、術前に適応外となった患者さんに対し、可能な場合はベッド上のリハビリ介入と栄養療法を行い、一人でも多くの患者さんを肝臓移植で救えるよう努めています。
リハビリテーションだけでなく栄養療法を行う理由は、サルコペニア群に対して栄養療法を行った場合と行えなかった場合を比較したとき、前者のほうが生存率が顕著に良好であるというデータが明示されたためです。
このような取り組みの結果、2013年1月~2014年5月までの京都大学における成人の肝臓移植手術の6か月生存率は98%にまで上昇しました。
肝臓移植手術、生存率向上のカギは「チーム医療」

栄養評価に基づいた栄養評価やリハビリテーションは、私たち移植外科医にできることではありません。肝臓移植手術を必要とする患者さんを救うためには、栄養士や理学療法士など、様々な職種の医療者が協働することが不可欠です。
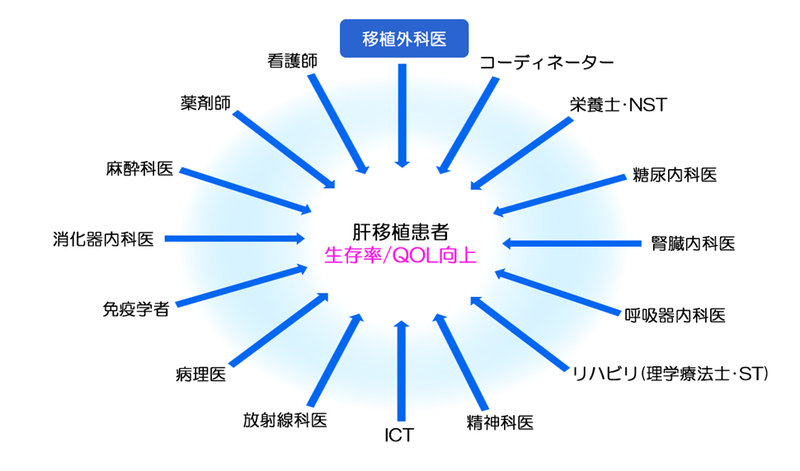
京都大学において始まった周術期(術前・術中・術後)のリハビリテーションと栄養療法は、現在全国の多くの施設に広がっています。日本の肝臓移植成績を向上させるカギは、このような真のチーム医療にあると考えます。
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
関連記事
関連の医療相談が10件あります
変形性股関節症初期と診断、痛みや悪化予防にどう付き合うか
痛みがひどいときは受診して痛み止めの処方を受けますが、そのほかの指導は今のところありません。最近は股関節の痛みに加えて、腰痛や臀部の痛みの頻度が多くなっています。夜眠るときに痛みでうずき辛いこともしばしばですが何とかだましながらやっています。できるだけ筋肉を減らさないように筋トレや歩行、ヨガやプールなどできる範囲で運動していますが今後どうなっていくか心配です。更年期に差し掛かり痛みとの付き合い方や悪化させない生活を教えてください
血圧を下げる方法
朝起き掛けの血圧が平均150_90と高い。170_100の時もある。血圧低下に良い方法は ありますか
乳幼児の便の色について
お世話になります。 1歳児の便の色についてご相談させてください。 よく白っぽい便は要注意と聞きますが、どの程度白いと要注意なのでしょうか。 昨日出た息子の便に、一部だけ(1.5cm程度)白っぽい便があり、その表面に通常の便が薄く付いている状態の部分がありました。 本人にぐったりしている様子はなく、強いて言えば2週間前くらいからの風邪がなかなかすっきりしません。 風邪をひくと軟便になりやすく、今も若干柔らかいです。 単に朝たべたキノコが消化されなかっただけかなぁとも思いますが… 受診の必要があるように感じられますか。
肝機能障害
健康診断の結果、肝機能障害と診断されました。 各種肝炎や脂肪肝が疑われるとのことですが、何科へ受診すれば良いですか?
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「胆道閉鎖症」を登録すると、新着の情報をお知らせします