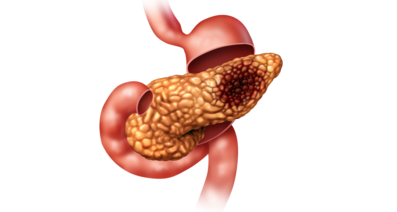
最も治りにくいがんといわれる膵臓がん。「見つかったら死を意味する」ともいわれる膵臓がんの治療に新しい光を差し込んだ人物がいます。その人物が名古屋セントラル病院 院長の中尾昭公(なかお あきまさ)先生です。当時は禁忌といわれた門脈に浸潤した膵臓がんを「門脈カテーテルバイパス法」によって手術可能とし、また「Mesenteric approach」により安全に膵臓がんに到達できる方法を確立しました。なぜ中尾先生は新しい膵臓がんの手術の開発に果敢に取り組んだのでしょうか。膵臓がん治療の専門医を志したきっかけから過去・現在のご活躍までを中尾先生にお聞きしました。
中尾先生が膵臓がん治療の専門医を志したきっかけ
高度な技術で、今まで手術不可能だった膵臓がんの患者さんを救いたい
私は1973年に名古屋大学医学部を卒業し、尾西市民病院(現・尾西記念病院)と岐阜県立多治見病院でそれぞれ2年間、5年間一般外科の外科医として勤め、その間にたくさんの手術を経験しました。7年間、一般外科で携わった手術の多くは胃がんや大腸がんや胆石といったもので、膵臓がんや肝臓がんは患者数が多くないことからそれらに携わることはほとんどありませんでした。
特に膵臓がんは「見つかったら死を意味する」といわれるほどすべてのがんのなかで最も治療が難しいがんです。早期発見が困難で、診断時にはステージⅣということも珍しくありません。加えて当時は患者数が年間7000人から8000人程度と比較的マイナーながんであったことから膵臓がんの専門医もほとんどおらず、治療の研究が進んでいませんでした。
そのようななかで初めて私が膵臓がんの手術を担当したとき、先輩医師に「門脈には決して手を出してはいけない。がんが門脈まで浸潤していたら諦めろ」といわれました。門脈とは腸からの血液が大量に送られる血管で、もし手術でそこを傷つけてしまったら大量出血を起こし患者さんの命にかかわります。そう強くいわれながら、私はどこかでこう感じていました。「門脈ごとがんを切り取ってあとで門脈をつなぎあわせれば、門脈に浸潤したがんも取れるはずだ」と。
そこで私は「胃がんなどこれらの手術がきちんとできないと、膵臓がんなどの難しい手術は不可能だ。まずはきちんと基礎的な外科の技術を身につけよう」と手術室に立ち続けました。
そうこうしているうちに「もっと高度な手術手技を学んで、今まで救うことができなかった膵臓がんの患者さんを救いたい」と思い、1980年に母校である名古屋大学医学部第二外科へ帰局しました。
中尾先生の開発した膵臓がん手術手技-門脈カテーテルバイパス法とMesenteric approach
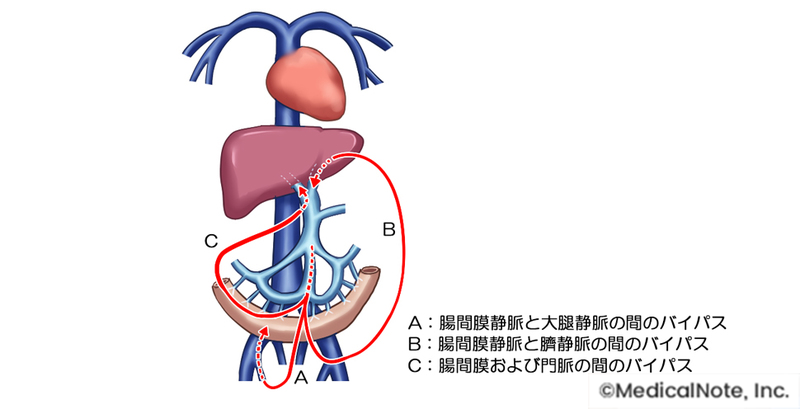
門脈カテーテルバイパス法
名古屋大学医学部第二外科に戻ってからは、新しい術式を開発することに奮起しました。何度も何度も実験を繰り返し、そしてついに1981年、臨床までこぎつけました。その手術が「門脈カテーテルバイパス法」です。
門脈カテーテルバイパス法とは、民間企業と協同して製作した特殊なチューブを用いて門脈の血液を迂回(うかい)させる方法です。これにより、門脈に流れる血液を長時間止めることができ、門脈の切断・吻合(ふんごう)が可能になりました。門脈カテーテルバイパス法を使えば、がんが門脈に浸潤して今まで手術できなかった患者さんも手術できます。
Mesenteric approach
私は門脈カテーテルバイパス法だけでなく、Mesenteric approachという方法も編み出しました。膵臓は体の奥のほうにあるため、膵臓に到達するには膵頭部を後腹膜から持ち上げて膵頭部を握りながら手術することがほとんどでした(Kocherのマニーバー)。ところが私はMesenteric approachという、従来とは全く違う膵臓へのアプローチ法で膵臓への到達を可能にしました。これはトライツ靭帯から十二指腸下行脚に向かって、腸間膜の根元から切開するというものです。
このMesenteric approachと門脈カテーテルバイパス法を組み合わせることで、ほとんど出血を起こさずに安全に手術ができるようになりました。
Mesenteric approachは今でこそ日本ではよく知られるアプローチ法ですが、いまだに海外の医師にこれを見せると驚かれます。
門脈カテーテルバイパス法とMesenteric approachの詳細については記事2『膵臓がん治療・手術の大発展ー門脈カテーテルバイパス法とMesenteric approach』をご覧ください。
門脈カテーテルバイパス法、そしてMesenteric approach を組み合わせることによって、私が行う膵臓がんの切除率は平均の30%を大きく上回り、65%となっています。
名古屋大学教授を退官後、名古屋セントラル病院院長として臨床の第一線へ

31年ものあいだ名古屋大学で臨床を行いつつ教鞭をとったのち、2011年より現在の名古屋セントラル病院院長に就任しました。現在は消化器外科にて、肝胆膵の手術を中心に外科全般の執刀をしています。
特に門脈切除は1981年より延べ500例近く行っており、これは世界でもトップレベルの数だと自負しています。膵臓がんは年間手術件数と手術死亡率に関連があると考えられており、日本膵臓学会発行の「科学的根拠に基づく膵癌診療ガイドライン」では年間20例以上のhigh volume center(手術を多く行っている病院)の受診が推奨されています。私は現在年間50例ほど膵臓がんの手術を行っていますから、この基準を大きく上回っています。
また、手術は慣れと、継続的に執刀し続けることが肝要だと思います。私自身、年々手術が上達していると感じますし、現に1998年からは私が行う膵臓がん手術の手術関連死はゼロという実績があります。恐れずに手術をし続けること。そうすることで「次はこうしよう」というより安全に膵臓がんを切るためのアイディアが浮かぶのです。
外科医の減少を危惧。「日本から外科医がいなくなることを憂い行動する会」の理事に

今、日本の外科医の不足が危惧されています。私が医学部にいた1970年頃は日本の医学部卒業生は3000 人で、そのうちの半分が外科あるいは内科への道を選ぶという状況でした。現在においては2008年から始まった医師確保政策によって医学部の定員は増え、年間の医学部卒業生は9000人にまで増加しています。これは私たちの時代の約3倍です。
それにもかかわらずなぜ外科医が減っているのかというと、若年医師の外科離れが挙げられます。外科医になるためには病気に対する知識だけでなく確実に手術手技を覚えるなど時間と手間がかかります。このような苦労があるがゆえに、外科を志望する医師が減っていると考えられます。
そこで懇意にしている当時ジョンソンエンドジョンソン株式会社社長(現ライザップCOO)の松本晃さんとともに「日本から外科医がいなくなることを憂い行動する会」を立ち上げ、私は理事として日々医師や一般市民の方々に日本の外科医減少の危機と外科医の重要性について啓発しています。
名古屋大学 名誉教授、名古屋セントラル病院 院長
中尾 昭公 先生日本消化器外科学会 消化器外科専門医・消化器外科指導医日本外科学会 外科専門医・指導医日本消化器病学会 消化器病指導医・消化器病専門医日本肝臓学会 肝臓専門医日本内視鏡外科学会 会員日本交通医学会 会員日本肝胆膵外科学会 肝胆膵外科高度技能指導医
膵臓がん治療の進歩に寄与
自覚症状が乏しく、早期発見が難しいとされていた膵臓がんに対し、名古屋大学医学部第二外科にて、「門脈カテーテルバイパス法」および「Mesenteric approach」という2つの手術方法を開発。後進への手術技術の指導に尽力し、膵臓がん治療の進歩に寄与している。
中尾 昭公 先生の所属医療機関
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
「膵臓がん」に関連する病院の紹介記事
特定の医療機関について紹介する情報が掲載されています。
関連の医療相談が23件あります
手術後の合併症
私の父親なのですが、今月の頭に すい臓がんの手術をしました。 術後、合併症が出なければと早く退院できますよ。と言われていた矢先に液もれを、おこし合併症が出たのでと自宅に電話が来たそうです。 ご飯を食べると、液がもれるようで、現在、点滴と水、お茶しか口に出来ずに、検査づくしの毎日を過ごしている様子。 少し食べたりしている時もあるようですが、液が出たりでなかったりで、いつ治るのかと父も不安のようです。 病室にも入れませんので、本人の様子はメールでしかわからず、母もずーっとモヤモヤ状態。 術後、2週間ぐらい経ちましたが、いつになったらご飯が食べられるようになって、退院の目処がたつのでしょうか? よろしくお願い致します。
膵臓癌の再発による肝不全に伴う腹水への対応について
妻は、昨年の5月初旬にステージ1の膵臓癌が見つかり、6月に標準的外科療法として手術をしました。その後、9月末に退院し、自宅療養をしていましたが、昨年12月に腹水が溜まりはじめ、三月初旬にCT検査をし、膵臓癌が昨年12月頃に再発したことが分かりました。一度は、三月初旬に腹水を三リットル抜いて、それから蛋白質等だけ体内に戻しました。今も腹水が溜まり続けていますが、どのタイミングで再度、腹水を抜いたら良いでしょうか。または、腹水は抜かない方がいいのでしょうか。宜しくご教授下さい。
膵臓癌手術後の癌再発について
初めて相談します。私の妻は、昨年6月に膵臓癌の切除手術をしました。ステージ1でしたが、すぐには回復せず、血栓がてきたりし、血のめぐりが悪く、色々処置し9月末に退院しました。その後、12月頃から腹水が溜まり、肝不全と門脈が詰まっていたようで今月入院しCT検査の結果、膵臓癌が再発していました。担当医は、3ヶ月から1ヶ月の余命ではと言っていました。本当にそのよう余命なのでしょうか?また、セカンドオピニオンを考えた方がよろしいでしょうか?ご教授ください。宜しくお願い致します。
すい臓がんの肝臓への転移
今年の3月にすい臓がんと診断された父親についての2回目の相談になります。 抗がん剤治療を4ヶ月ほど続けていましたが、先週のCTにより肝臓への転移が見つかりました。主治医は治療方針がかわります。とおっしゃいました。今までは抗がん剤でガンを小さくしてから手術に持っていきたいとおっしゃっていたのですがそれが転移となるとできないと。その場合はどのような治療になるのでしょうか?単に延命のための治療になるということでしょうか?すい臓がん事態は2か月前と大きさに代わりはないのに転移するものなのでしょうか?肝臓への転移によって今後どのような症状があらわれるのでしょうか?4日前に胆汁を出すために入れたお腹のチューブが詰まったため緊急で入院し、その時のCT検査で転移がわかりました。今はまだ仮で鼻からのチューブで外に胆汁をだしているためそれが落ち着いたら詳しく治療方針を説明すると言われましたが、不安でご相談させて頂きました。
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「膵臓がん」を登録すると、新着の情報をお知らせします