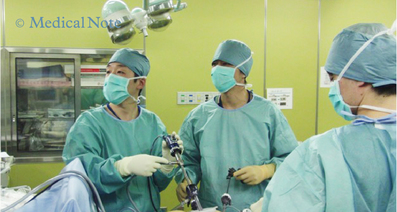
大腸がんの治療方法は、腫瘍の大きさやステージ(がんの進行度)、患者さんの状態などを総合的に考慮して決定します。大腸がんに対する治療は外科治療および化学療法の単独、またはその組み合わせが基本となります。大腸がんと診断された多くのケースでは、お腹を切って病変を摘出する外科治療が行われます。外科治療の中には、お腹を切って病変を摘出する開腹手術と、内視鏡の一種である腹腔鏡を使う腹腔鏡下手術があります。
大腸がんに対する腹腔鏡下手術とは、一体どのような手術なのでしょうか。渡邉純先生に教えていただきました。
大腸がんの腹腔鏡下手術とは?

お腹に開けた小さな穴から器具を入れて手術を行う方法
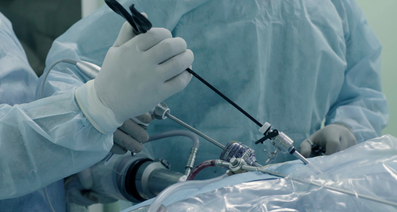
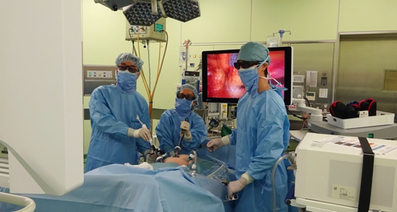
腹腔鏡下手術を簡単に説明すると、お腹に複数の穴を開け、そこに通した細い管に小さなカメラや電気メスを挿入し、モニター映像を見ながら行う手術です。お腹を大きく切開して内臓を直接見ながら行う開腹手術の代わりに行います。
腹腔鏡下手術は、開腹手術に比べて患者さんの体を傷つける範囲が少ないことが特徴です。
腹腔鏡下手術の手順
まず、おへそのあたりの体壁(内臓を守るように囲んでいる皮膚・筋肉)を1cm程度切開し、外套管と呼ばれる器具を挿入します。そこから、体内の様子をモニタリングするため、腹腔鏡を挿入します。次に、炭酸ガスを注入し、腹部を膨らませて手術可能なスペースを確保します。この炭酸ガスは電気メスを用いても引火せず、術後は体内に吸収されるため、命に関わるような悪影響が及ぶことはめったにありません。
その後、さらに数か所切開し外套管を設置したのち、鉗子(かんし:物をつかんだり引っ張ったりするための手術器具の1つ)や電気メスなどの器具を入れて病変の切除を行います。術者はモニターで患者さんの腹腔内の様子を見ながら手術を行います。
腹腔鏡下手術はどのような症例に適応される?
テクノロジーにより生まれた腹腔鏡下手術は、開腹手術に比べ歴史が浅いために、メリット・デメリットが慎重に検証されてきました。腹腔鏡のメリットが顕在化してきた近年では、大腸がんに対し腹腔鏡下手術が適応されるケースも増えています。
しかし、腹腔鏡下手術は術者やチームの技量・習熟度に大きく左右される治療法です。そのため、どのような症例に対して腹腔鏡下手術を適応するかは施設によってまちまちです。
大腸がんにおける開腹手術・腹腔鏡下手術
大腸がんに対する開腹手術のメリット・デメリット

大腸がんの根治を目指した方法として以前より定着している開腹手術は、体壁を10cm以上切開し、手を使って手術を進めます。がんの部位と深達度、そして術前に予想されたリンパ節転移の有無を考慮し、決められた範囲を切除することになります。古くから行われているので、習熟した術者が数多くいることが開腹手術の大きなメリットといえるでしょう。
一方、お腹を大きく切るため、腹腔鏡下手術に比べて体への負担が大きい手術となります。創部(傷口のこと)に強い痛みが出やすく、腹腔鏡下手術に比べると、術後から退院するまでに時間がかかってしまいます。入院期間が長いことは、患者さんの社会復帰を妨げる要因となります。
また、手術跡が目立つ点も開腹手術のデメリットの1つといえるでしょう。
大腸がんに対する腹腔鏡下手術のメリット・デメリット

腹腔鏡下手術は、カメラや器具を入れるための小さな穴を腹部に数か所開けて行うため開腹手術に比べ創部が小さく、体にかかる負担を抑えることが可能です。
創が小さいことから手術跡の治りも早く、そのため退院までの期間を短く済ますことができます。日常生活に戻るまでの期間を短縮できることも、腹腔鏡下手術のメリットと捉えることができるでしょう。そのほか、開腹手術より出血量が少ないことや、術後の腸管運動の回復が早いことなどもメリットとして挙げられます。さらに、大腸の手術による合併症の1つである、腸閉塞*を起こす頻度が、開腹手術に比べて少ないという研究報告もあります。
このように、腹腔鏡下手術にはさまざまなメリットがあります。ただし、腹腔鏡下手術が適さないケースもあります。
*腸閉塞:腸内に内容物がつまることで膨満感や嘔吐などの症状を起こす病気。
腹腔鏡下手術が困難な大腸がんとは?
1)心肺機能が低下している患者さんには適さない
腹腔鏡下手術では、炭酸ガスを腹腔に注入し、肺や心臓を押し上げて圧迫します。そのため、手術を受ける患者さんの心臓や肺の機能が低下している場合には、腹腔鏡下手術は困難になることがあります。
2)大きいがんやステージ、部位によっては難易度が高いことがある
手術によって取り出せる腫瘍の大きさは、腹部に開けた傷の大きさに依存します。つまり、かなり大きな腫瘍の場合には、その腫瘍を取り出すための切開が必要となり、小さい傷では対応できません。また、がんの発生部位も、腹腔鏡下手術の難易度に影響があります。特に直腸や横行結腸に生じたがんの切除は難易度が高いとされるため、腹腔鏡下手術に習熟した医師が手術を担当することが望ましいとされています。
関西医科大学医学部 下部消化管外科学講座 主任教授
まずはメディカルノートよりお客様にご連絡します。現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- 受診予約の代行は含まれません。
- 希望される医師の受診及び記事どおりの治療を保証するものではありません。
関西医科大学医学部 下部消化管外科学講座 主任教授
渡邉 純 先生日本消化器外科学会 消化器外科専門医・消化器外科指導医・消化器がん外科治療認定医日本外科学会 外科認定医・外科専門医・指導医日本消化器病学会 消化器病専門医日本大腸肛門病学会 大腸肛門病専門医・大腸肛門病指導医日本消化器内視鏡学会 消化器内視鏡専門医・消化器内視鏡指導医日本臨床腫瘍学会 暫定指導医
世界も認める大腸がん腹腔鏡手術のニューリーダー
大腸がんの腹腔鏡手術を専門とする消化器外科医。
少年時代に受けた胸腔鏡手術の経験から医学の可能性を見出し、医師を志した。
患者さんへ最良の手術を提供することを信念に、腹腔鏡手術を中心に大腸がん治療を提供。
内視鏡手術の技術認定医であり、その技術力の高さは国際的にも定評がある。
これまで述べ1,500例を超える腹腔鏡手術を執刀。
横浜市立大学附属市民総合医療センター消化器病センター 外科 准教授を経て、2024年より関西医科大学医学部 下部消化管外科学講座 主任教授に就任。渡邉 純 先生の所属医療機関
医師の方へ
様々な学会と連携し、日々の診療・研究に役立つ医師向けウェビナーを定期配信しています。
情報アップデートの場としてぜひご視聴ください。
関連記事


大腸がんの早期発見のために――40歳を迎えたら検診を受けて
体への負担が少ない大腸がんの“腹腔鏡下手術”について
「大腸がん」に関連する病院の紹介記事
特定の医療機関について紹介する情報が掲載されています。
- スポンサード早期消化器がんに対するESD(内視鏡的粘膜下層剥離術)とは?NTT東日本関東病院 消化管内科・内視鏡部 部長大圃 研 先生
- スポンサード消化器疾患を専門的に扱う山下病院に聞く、大腸がんの現状や病院選びのポイントについて医療法人山下病院 理事長服部 昌志 先生
- スポンサード治療と仕事の両立を支援する東北労災病院の取り組み独立行政法人労働者健康安全機構 東北労災病院 外科部長野村 良平 先生
- スポンサード高齢者でも大腸がん腹腔鏡手術は可能? ハイリスク症例にも対応する沼津市立病院沼津市立病院 第二外科部長菅本 祐司 先生
- スポンサード大腸がんの検査・治療(内視鏡治療・外科手術)における複十字病院の取り組み複十字病院 消化器外科 副院長生形 之男 先生
関連の医療相談が26件あります
胸膜腫瘍とは
大腸がんの手術をしました(ステージ3b)胸にもCTで肋骨のあいだに1.4×1.7の腫瘍が見つかり手術で切除することになりました。担当医は取ってみないとわからないとのことですが、悪性の確率はどれぐらいなのでしょうか。
大腸がん検診の結果で再検査と言われた
便潜血反応検査で血が混じっていたとの結果が出て、受診をお勧めしますとの通知を受けたのですが、すぐにでも受診すべきでしょうか?
腸閉塞の予防と対処方法
30年ほど前に大腸がんの開腹手術をしました。去年2回腸閉塞で入院しましたがいずれも1晩で治りましたが今後も再発が怖い 何か予防方法はないですか?
人口肛門について
私の母が先日、大腸癌と診断され、24日に詳しい話を家族同伴で聞いてきます。 大腸癌は2センチになっており、進行性、その他小さなポリープが少し出ているとの診断でした。 2センチの癌は肛門出口付近にでているので、人口肛門は間逃れないとのことですが、人口肛門をつけなくてもよい手術方法などあるのでしょうか?お医者様の腕にもよるのでしょうか?
※医療相談は、月額432円(消費税込)で提供しております。有料会員登録で月に何度でも相談可能です。
「大腸がん」を登録すると、新着の情報をお知らせします
「受診について相談する」とは?
まずはメディカルノートよりお客様にご連絡します。
現時点での診断・治療状況についてヒアリングし、ご希望の医師/病院の受診が可能かご回答いたします。
- お客様がご相談される疾患について、クリニック/診療所など他の医療機関をすでに受診されていることを前提とします。
- 受診の際には原則、紹介状をご用意ください。